Introdução
O surto da doença coronavírus-19 (COVID-19), enquanto emergência de saúde pública, obrigou os sistemas de saúde a adaptarem o seu modus operandi para responder às necessidades da população. Uma revisão sistemática sobre o papel da telessaúde no combate ao surto de COVID-19 mostrou que esta seria uma opção eficaz na prevenção, diagnóstico, tratamento e controlo de doenças.1
A consulta é a atividade principal do médico de família. 2 Assim, durante o surto da COVID-19 institui-se o uso quase generalizado da teleconsulta como forma de manter a assistência médica aos utentes dos centros de saúde, em especial nos grupos de maior risco e nas populações mais frágeis.
A teleconsulta pode ser definida como a área que permite a realização de uma consulta à distância com recurso, de forma extensa, às tecnologias de informação e comunicação disponíveis (videoconferência, e-mail, SMS, entre outros). As teleconsultas podem ser operacionalizadas de forma assíncrona, store-and-forward (e.g., uso de e-mail e/ou sistema dedicado a especialidade) ou de modo síncrono, utilizando tecnologias de videoconferência ou quaisquer outras em tempo real. 3
A implementação da teleconsulta durante o tempo de pandemia constituiu-se, simultaneamente, como uma necessidade e um desafio para as equipas. Nos utentes acrescem ainda as desigualdades na acessibilidade; embora possa ser um método adequado para a população jovem e adulta, poderá estar menos acessível para a população idosa/analfabeta ou info-excluída. A mesma discrepância verifica-se entre populações de áreas urbanas e rurais e também em grupos socioeconómicos diferentes, podendo favorecer as populações de meios urbanos e/ou de estratos económicos superiores.4 Os problemas técnicos também se podem tornar barreiras à utilização desta forma de contacto.
Para manter uma prática leges artis durante a teleconsulta há regras de boas práticas que devem ser consideradas. É importante adquirir competências na gestão da relação médico-doente através de comunicação verbal via telefone ou através de outro método de contacto adicional (e.g., o correio eletrónico). Os aspetos éticos, deontológicos e cíveis (como o direito do utente à sua privacidade e o sigilo profissional) não devem ser esquecidos, assim como os aspetos legais (o atendimento de crianças ou de pessoas dependentes de terceiros) ou culturais. 5
Nesta nova abordagem é importante que se mantenha a sistematização habitual das consultas de medicina geral e familiar, baseada no modelo clínico integrado e estrutura que ficou conhecida nos últimos anos como “A consulta em 7 passos”.3
O presente artigo propõe-se apresentar uma estrutura adequada à teleconsulta de medicina geral e familiar em 12 passos, bem como a explorar alternativas para ultrapassar as limitações das teleconsultas e técnicas de comunicação de más noticias. As autoras dirigem tendencialmente o artigo para a realização de teleconsultas de áudio, por ser atualmente o meio globalmente disponível nos centros de saúde. Os recursos de imagem/vídeo são considerados como meios acessórios à consulta.
Fases e passos da teleconsulta
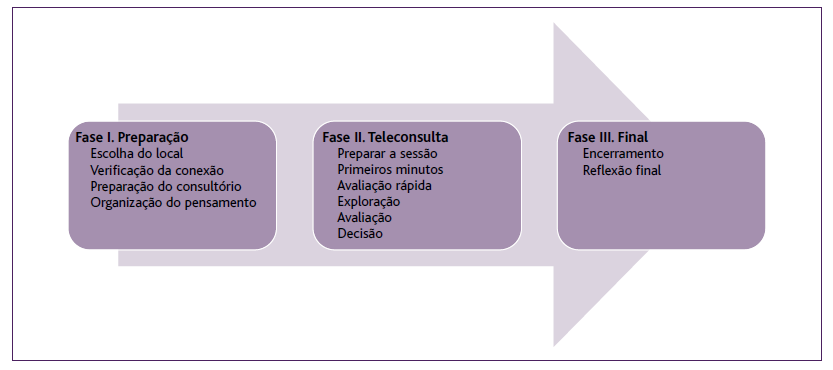
São propostas três fases e doze passos para análise de cada consulta. (Figura 1)
Fase I. Preparação: escolha do local, verificação da conexão, preparação do consultório e organização do pensamento. Nesta fase revê-se o estado do consultório e a história do utente, preferencialmente no dia anterior, para se solucionar atempadamente algum problema técnico identificado.
Passo 1. Escolha do local. Começar por avaliar as condições do gabinete. Avaliar o arejamento, limpeza, arrumação e luminosidade.2 Privilegiar um local onde a luminosidade não interfira com a leitura do monitor do computador e em que a fonte de iluminação não se encontre atrás do médico, de modo a que a sua face esteja visível ao utente. Procurar um gabinete que permita não haver interrupções durante o tempo da teleconsulta e eliminar motivos distratores do fundo da imagem.6
Passo 2. Verificação da conexão. Deve ser equacionado o equipamento necessário na consulta (telefone, computador ou impressora), verificar a sua disponibilidade, se estão aptos para uso e testar a ligação de Internet/telefone.6 Verificar a acessibilidade e o bom funcionamento do telefone e/ou do computador, da rede telefónica e/ou da rede de Internet e, em caso de videochamada, uma plataforma para o efeito.6-7 Em caso de avaria contactar os serviços informáticos para uma resolução atempada do problema.6 O médico deve certificar-se que domina a utilização correta da tecnologia disponível, dadas as particularidades de cada equipamento. Aquando do agendamento da teleconsulta com o utente deve confirmar-se que o paciente tem acesso aos meios necessários para a teleconsulta e qual o contacto correto.6-7
Passo 3. Preparação do consultório. O consultório deve ter uma luminosidade que não interfira com a leitura do ecrã do computador. O telefone deve estar colocado de modo a que se possa utilizar a secretária, caso seja necessário fazer anotações.7 O computador deve estar operacional para consultar informação do utente ou fazer registos e uma impressora disponível para a hipótese de o utente optar por material impresso e não desmaterializado.6 É importante silenciar as aplicações de computador para minimizar os ruídos durante a consulta.
Passo 4. Organização do pensamento. Fazer uma consulta breve do processo: resumo, lista de problemas, terapêutica habitual, registo da última consulta e de últimas consultas do utente e outra informação pertinente, dando especial atenção ao plano acordado e notas prospetivas.2 Anotar, se necessário, algum alerta a ter em conta durante a teleconsulta.6
Fase II. Teleconsulta. Esta fase corresponde à recolha de informação subjetiva e objetiva com o objetivo de chegar a uma avaliação e plano de ação2 e engloba: preparar a sessão, primeiros minutos, avaliação rápida, exploração, avaliação e decisão.
Passo 5. Preparar a sessão. Esta fase deve começar com a verificação de que se possui o contacto correto do utente, bem como as credenciais de acesso à sessão. É muito importante que o apoio informático esteja disponível e que exista um contacto do suporte informático, em caso de avaria.6-7 Deve ter-se ainda papel e caneta/lápis ou um segundo computador para anotar registos. O computador precisa ser preparado caso haja necessidade de usar e fazer log-in na sessão. Não esquecer que, apesar de ser realizada telefonicamente, a sessão deverá demorar o mesmo tempo que a consulta presencial.7 Para evitar interrupções, antes de efetuar o telefonema o médico deve verificar a sua condição física e possíveis necessidades fisiológicas.2 Antes do telefonema, o médico deve ter a certeza de que se encontra mentalmente preparado para avançar para uma próxima consulta e avaliar as forças e fraquezas.2
Passo 6. Primeiros minutos. Após o primeiro cumprimento verificar a qualidade do vídeo e/ou o áudio (“Consegue ouvir-me?”) e confirmar a identidade do paciente: nome e data de nascimento. De seguida, verificar onde o paciente se encontra e se dispõe de privacidade. Deve garantir-se privacidade e confidencialidade para a consulta, de ambas as partes.6 É essencial saber a exata localização do utente e o seu número de telefone para que, em caso de emergência médica durante a consulta, se possa ativar um plano de contingência.6 Durante todo o tempo de consulta nunca esquecer que se deve falar devagar e fazer pausas frequentes, permitindo a transmissão de detalhes. É nesta fase da consulta que se deve esclarecer o(s) motivo(s) de consulta e identificar quais são as ideias e as expectativas do paciente. Não esquecer de explorar as motivações latentes do utente.2
Passo 7. Avaliação rápida. Este passo é de extrema importância face à situação pandémica que se atravessa. Dever-se-á avaliar rapidamente o estado do doente, isto é, se com ou sem gravidade.6,8 Nesse caso deve dirigir-se a história às queixas principais, avaliando parâmetros vitais, se possível, ou, caso não seja possível, perceber o estado hemodinâmico do paciente através do ritmo do discurso e aparente dificuldade respiratória.8 Em caso de sintomas de alerta dever-se-á encaminhar o utente para o serviço que se considerar mais adequado para a sua observação (doentes urgentes ao atendimento de doentes respiratórios e doentes emergentes para o serviço de urgência) através do meio de transporte mais adequando (próprio, ambulância ou viatura de emergência médica). Se em algum momento o utente parecer incapaz de o fazer dever-se-á garantir assistência do utente junto das entidades competentes, conforme morada previamente verificada.8 Se não se tratar de uma situação urgente devem ser abordados os motivos da consulta da agenda médica.
Passo 8. Exploração. Dever-se-á colher a história da doença atual, quer seja a evolução de um quadro agudo de doença quer seja a evolução de uma patologia crónica e como tem interferido no dia-a-dia do paciente.2
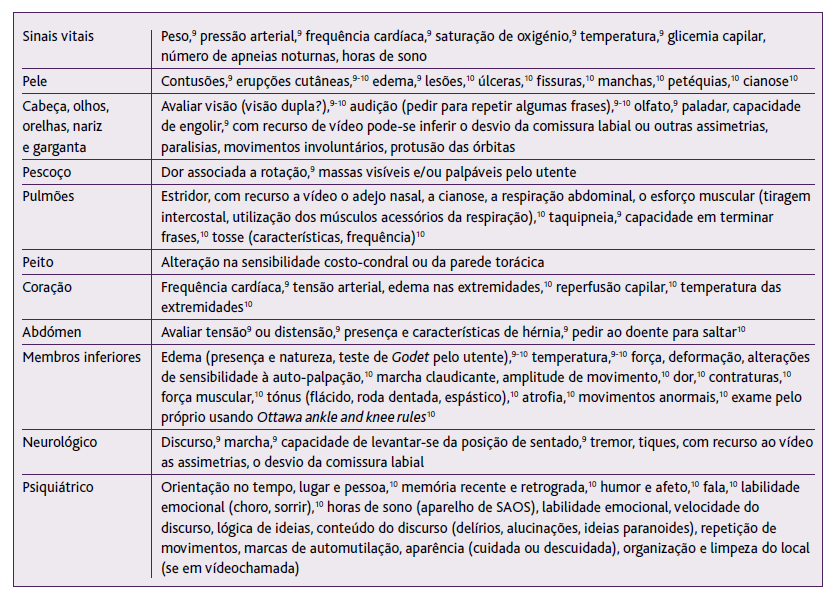
Passo 9. Avaliação. A avaliação é a fase mais complexa, pois o médico apenas pode socorrer-se da inspeção para inferir o estado físico e mental. Ao telefone deve pedir-se uma descrição detalhada do sinal e/ou sintoma (Tabela 1).
Avaliação da função respiratória. A frequência respiratória é medida pedindo ao utente para colocar as mãos sobre o tórax, contar as vezes que num minuto elas se elevam; a dispneia é medida com escala numérica de 0 a 10 ou, em alternativa, pedir para dizer o nome completo e perceber se houve pausas para respirar; a cianose perguntando se tem os lábios cinzentos. Se estiver disponível o recurso a vídeo é possível aceder ao aspeto geral do doente e à frequência respiratória. Na avaliação da dispneia pode usar-se a versão modificada do Medical Research Council Dyspnea Scale (mMRC) ou a escala numérica de 0-10.
Avaliação da pele. Dimensões da lesão: perguntar por uma escala aproximada, como um objeto com a mesma dimensão; se existir necessidade de uma imagem pode pedir-se ao utente o envio de fotografia, se possível com escala, por e-mail. A inspeção fica facilitada na videoconsulta, onde há lugar à observação direta de lesões, apenas fazendo o reposicionamento da câmara ou demonstração por parte do paciente de uma atividade específica.
Avaliação do estado mental. Dever-se-á tentar inferir informação acerca do estado emocional do utente através do tom e ritmo do discurso (e.g., agitação), preocupações, medos e sinais de ansiedade (e.g., discurso com poucas pausas, ritmo acelerado, muitas perguntas).2 Na videoconsulta acrescem as informações de autocuidado e, mais do que na consulta presencial, do cuidado com o seu espaço privado (limpeza e organização da divisão). É possível avaliar o estado cognitivo aplicando a escala Mini-Mental State Examination (MMSE), da ansiedade e depressão através da escala HADS (tempo de aplicação: 5-10 minutos).
Avaliação dos sinais vitais. O doente poderá ter dispositivos médicos que facultem estes dados - temperatura, pressão arterial, frequência cardíaca e respiratória e dor. Com a pandemia, alguns doentes adquiriram oxímetro e também a saturação periférica de oxigénio pode ser facultada.
Avaliação dos sintomas urológicos. Nos homens pode aplicar-se a Escala de Avaliação dos Sintomas Prostáticos Internacional (IPSS) (tempo de aplicação: 5 minutos).
Avaliação geriátrica. O Grupo de Estudos de Geriatria da Sociedade Portuguesa de Medicina Interna recomenda os seguintes instrumentos: Escala de Katz e Escala de Lawton e Brodi (tempo de aplicação, de cada escala: 5 minutos), Escala de Depressão Geriátrica de Yesavage, versão curta (tempo de aplicação: 6 minutos).
Exames complementares de diagnóstico podem ser interpretados durante a consulta ou em consulta assíncrona se enviados por email. Deve tentar-se obter o máximo de informação, o mais objetiva possível, para uma correta formulação diagnóstica.
Passo 10. Decisão. Este passo corresponde à interpretação das monitorizações dos utentes, que deve ser feita com precaução e a salvaguarda de que carecem do rigor das medições em consultório, pelo que devem ser consideradas na avaliação ampla de todas as dimensões avaliadas. Decide-se o seguimento mais correto (métodos complementares de diagnóstico, medidas farmacológicas e não farmacológicas) e comunica-se ao paciente, tentando um consenso sobre os objetivos e acordando um plano, expondo o prognóstico e/ou impacto na funcionalidade e na qualidade de vida.
Fase III. Final: encerramento e reflexão final. Esta é a última fase da consulta e deve começar com um resumo. É importante verificar que não se deixou nenhum assunto para trás e certificar-se de que o utente percebeu corretamente o plano.
Passo 11. Encerramento. Na primeira fase de encerramento da consulta deve confirmar-se que foram abordados todos os temas propostos para a consulta e identificar ou esclarecer dúvidas ou assuntos menos claros, promovendo o feedback bidirecional. O clínico pode verificar o cumprimento dos objetivos, perguntando diretamente se houve redução de preocupação quanto aos motivos de consulta, se o doente se encontra menos apreensivo e mais tranquilo ou se já eliminou receios existentes. Dever-se-á ainda verificar se o utente compreendeu o plano, especialmente a necessidade de realização de métodos complementares de diagnóstico e os ajustes terapêuticos. Esta verificação pode ser feita de maneira simples, pedindo para que ele repita os pontos acordados e os objetivos ou o novo plano terapêutico, por exemplo. De seguida, dever-se-á confirmar a satisfação das expectativas do paciente e ouvir eventuais apreciações. Finalmente, a consulta deverá ser formalmente encerrada, permitindo ao doente alguma apreciação (“Sendo assim, podemos dar por terminada a nossa consulta, concorda?”). Cumprimento de despedida, encerrando formalmente a consulta e desligando o telefone.
Passo 12. Reflexão final. O último passo da teleconsulta é uma autorreflexão pessoal sobre a mesma e também uma limpeza mental, cognitiva e emocional antes da próxima teleconsulta. É o último passo da consulta e acontece após a finalização do telefonema. Como na consulta presencial, o médico deve analisar e completar registos clínicos, fazer uma breve reflexão crítica sobre factos ocorridos ou o processo da consulta e refletir sobre os pontos fortes e pontos fracos. É também nesta fase que o médico deve anotar aspetos a salientar ou a ter em conta na próxima consulta (alertas, preocupação do utente, ganhos e avanços para o paciente e para o médico, ideias, propostas e ações a contemplar em contactos futuros) e refletir acerca de lacunas no conhecimento científico a colmatar.
Técnicas de comunicação de más notícias
A pandemia COVID-19 colocou os médicos de família perante o cenário de terem de comunicar com o familiar enlutado quase no pos-mortem. E, dado o impedimento de visitas aos internados em áreas COVID, com grandes dificuldades de comunicação telefónica com estes serviços, o médico de família, sendo provedor da família, por vezes tem de comunicar más notícias, como o agravamento do prognóstico do seu familiar. A comunicação de más notícias pode ser entendida como “qualquer informação que afeta seriamente e de forma adversa a visão de um indivíduo sobre o seu futuro”11 e terá quatro objetivos:
1. Recolher informação do utente, de forma a determinar o conhecimento do utente e suas expetativas em relação à sua doença, caso ela exista, ou as suas crenças em relação à doença de que é portador de novo;
2. Fornecer informação inteligível, de acordo com as necessidades expressas do utente;
3. Capacitar o utente para usar estratégias de coping para reduzir o impacto emocional da notícia;
4. Desenvolver um plano de tratamento com o contributo do utente.
Este estudo sugere o uso do protocolo SPIKES, que envolve seis etapas, para transmitir más notícias, a saber:
1. Planeamento do contacto com o utente.
1.1. Garantir que a pessoa está sentada;
1.2. Pedir ao doente para estar acompanhado;
1.3. Manter o contacto visual, se vídeoconsulta, e/ou um tom de voz calmo.
2. Avaliação da perceção do utente.
Usar questões abertas (“O que gostaria de saber sobre a sua doença ou a doença do seu familiar?” ou “O que lhe disse o doutor ‘x’ sobre a sua doença ou a doença do seu familiar?”), podendo, assim, corrigir eventuais desinformações e moldar a má notícia para a compreensão do utente ou determinar se o utente está em negação.
3. Obtenção do convite do utente.
Há utentes que expressam o desejo de ter plenas informações, mas outros há que não o fazem e este evitamento é um mecanismo psicológico a respeitar. Poder-se-á usar questões do tipo “Gostaria de ter toda a informação ou apenas a suficiente para se discutir o plano de tratamento?”
4. Transmissão de informação ao utente.
Antecipar a má notícia com expressões de aviso (“Infelizmente não lhe trago a notícia que mais gostava de lhe dar”), evitar o jargão médico e usar termos inteligíveis para o utente, por exemplo, evitar “hipoxemia” e usar “diminuição do oxigénio”. Dê a informação em pequenas quantidades, pois após uma má notícia o cérebro fica com esse pensamento absorvente. Quando o prognóstico é mau deve evitar frases como “Não há mais nada a fazer!” pois, além de tirar a esperança, há algo a fazer como o controlo de sintomas incomodativos para o utente e, muitas vezes, é esse o objetivo terapêutico querido pelo utente e pelo familiar.
5. Abordagem das emoções do utente.
As reações emocionais do paciente podem variar do silêncio à incredulidade, choro, negação ou raiva. O médico pode oferecer apoio com uma resposta afetiva, na qual deve respeitar o silêncio e depois quebre a pausa com questões abertas (“Percebo que está perturbado, pode dizer-me o que está a sentir?). Até que a emoção se desfaça será difícil prosseguir para a discussão de outras questões, deixe que seja o utente a dar esse passo.
6. Resumo.
Retirar da etapa 2 os conhecimentos do utente sobre a situação e salientar a possibilidade de controlo dos sintomas, como a dispneia, a dor, os vómitos, que tantas vezes são os principais objetivos terapêuticos dos utentes. A continuidade de cuidados prestados também permite ao médico enquadrar a esperança em termos do que é possível ser alcançado e, assim, reconfortar o utente com frases como “Estou disponível para o ajudar no que precisar e para pensarmos juntos num plano”.
Alguns dos obstáculos descritos aquando da aplicação do protocolo de SPIKES em regime de teleconsulta são: garantir a privacidade, envolver pessoas significantes, criar uma ligação, o que aumenta o risco de distância psicológica, e gerir constrangimentos e interrupções (é difícil perceber se se trata de uma falha tecnológica ou de uma estratégia emocional para ambas as partes).12
Limitações do estudo
Da revisão da literatura nomeiam-se algumas limitações da teleconsulta. A falta de infraestruturas, designadamente conexões e equipamentos deficientes, que levam a que os profissionais utilizem material próprio, como por exemplo o WhatsApp instalado no seu smartphone.13 Por parte do utente, o analfabetismo tecnológico, a desconfiança, a dificuldade de garantir a confidencialidade e as barreiras financeiras que inviabilizem a aquisição de tecnologias de informação e comunicação são outro fator limitante4,6 O atraso no início da consulta pode induzir stresse em ambos os intervenientes. Por exemplo, quando o paciente não está conectado no horário agendado gera incerteza se o paciente se esqueceu, se não recebeu as credenciais de acesso à sala virtual ou se teve problemas com as tecnologias. Para ambos os intervenientes, quando não há vídeo, a linguagem não verbal não é estabelecida, o que pode limitar a comunicação.13 Por fim, e não menos importante, as limitações no vínculo terapêutico tornam este tipo de consulta uma opção mais limitada nas primeiras consultas e condicionam os motivos de consulta à agenda do médico e à duração prevista no início do contacto.5
Conclusão
Este artigo emergiu da necessidade sentida pelas autoras de estruturar e apoiar as teleconsultas de medicina geral e familiar durante a pandemia COVID-19. Foi concebido como instrumento de consulta, aperfeiçoamento de capacidades e de competências para a realização de teleconsultas por parte de todos os profissionais que as executam.