Introdução
A relação médico-doente (RMD) é atualmente aceite como pedra basilar da profissão médica, tendo impacto na satisfação do doente e do médico bem como no sucesso terapêutico.
A RMD tem sofrido evoluções cronológicas, desde o modelo de orientação-cooperação na Grécia Antiga, passando pelo paternalista ligado à religião e misticismo que imperou durante a Idade Média.1 Desde os finais do séc. XVIII, a abordagem biomédica tornou-se a corrente principal de pensamento médico, predominando durante a maior parte da era moderna, ao acompanhar o exponencial desenvolvimento científico e tecnológico e o surgimento das grandes infraestruturas hospitalares organizadas e baseando-se num modelo de RMD paternalista.1
No final do séc. XX começou a procura de um modelo que englobasse as melhores características de modelos baseados na pessoa, no seu contexto e na visão da doença da pessoa, os modelos biopsicossocial e biomédico. Da junção destes dois modelos surgiu a Medicina Centrada no Doente (MCD), ou Medicina Centrada na Pessoa (MCP), um novo conceito que “implica uma aplicação deste (modelo biomédico) ao doente individual em estudo, abandonando as generalizações”, por oposição ao antigo modelo de medicina centrada na doença. 1-2 Deste modo, a MCP engloba as experiências e expectativas do doente em conjunto com a medicina baseada na evidência, não abandonando as competências teóricas e técnicas do médico. 2
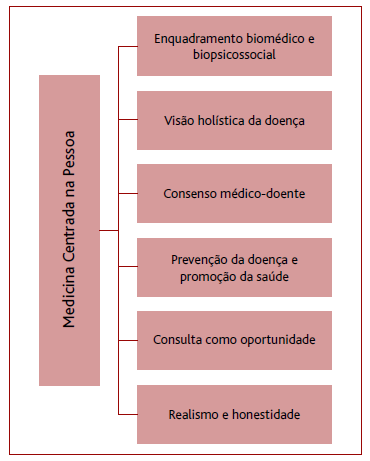
Foi inicialmente postulado que a MCP assentava em seis componentes (Figura 1): enquadramento da doença, tanto do ponto de vista biomédico como biopsicossocial; integração do conceito de doença no todo da pessoa; necessidade de encontrar consensos entre médico e doente quanto ao problema, objetivos do tratamento e papéis que cada um dos intervenientes nesta RMD deve desempenhar; prevenção da doença e promoção da saúde; a consulta como uma oportunidade de aprofundamento e melhoria da RMD; o médico como ser realista e honesto sobre as probabilidades de cura, os tratamentos, o tempo e os recursos disponíveis por médicos e pessoa.
Podem ainda descrever-se cinco características principais deste modelo: a perspetiva biopsicossocial, o conceito de paciente como pessoa, a partilha do poder e da responsabilidade, a aliança terapêutica e o conceito de médico como pessoa. 1
Atualmente e num esforço de simplificação destes conceitos amplexamente interligados, pode-se considerar que a MCP tem quatro componentes, reformulados por Moira Stewart em Patient-Centered Medicine: transforming the clinical method:2 explorar a saúde, a doença e as perceções de doença; perceber a pessoa como um todo; encontrar terreno comum; e melhorar a relação médico-pessoa (Figura 1):
Explorar saúde, doença e experiência de doença (illness). Explorar as emoções e ideias ligadas a estes conceitos, o seu impacto nas pessoas envolvidas e as expectativas do doente em relação ao processo de doença;
A pessoa como um todo. Explorar a história pessoal e familiar, o contexto social do doente, emprego, cultura, comunidade e ambiente em que se insere;
Encontrar pontos em comum. Desenvolver esforços de conciliação na identificação de: problemas, prioridades, objetivos de tratamento e gestão da doença, definindo-se, por consenso, os papéis que cada interveniente deve desempenhar;
Melhorar a RMD. Através de promoção da empatia, capacitação (enablement) e empoderamento (empowerment) do doente, cultivação da esperança, autoconhecimento e transferência (a projeção emocional das experiências pessoais no próximo).
Desde que o modelo de MCP foi aceite e adotado pela comunidade médica internacional têm-se concentrado esforços no sentido de o estudar e aplicar na prática das interações médico-doente. No entanto, dada a variedade de contextos em que o clínico desenvolve a sua atividade, questiona-se se este pode ser o mais adequado em situações muito específicas. Em doentes com queixas agudas maioritariamente do foco físico/orgânico está demonstrado que uma abordagem mais dirigida à patologia, aplicando um modelo biomédico, portanto, mais paternalista, origina maiores níveis de satisfação da parte do doente e melhora os resultados em saúde. 3 Da mesma forma, em contextos de urgência, em que o doente esteja em risco de vida ou perante um grande défice intelectual ou de consciência, pode ser vantajoso adotar uma abordagem mais biomédica. No entanto, mesmo nestas situações de exceção salvaguarda-se que o médico deve caminhar no sentido de promover uma maior empatia e empoderamento/capacitação do doente no seio da RMD, com particular importância no momento de resolução do contacto, estabelecendo as bases para um melhor seguimento em consulta a posteriori.3
Fatores relacionados com o doente, o médico e comuns a ambos ou mesmo externos podem ser importantes para gerar uma experiência positiva no doente.4 Como na maior parte das relações humanas considera-se que, na ótica do doente, estes fatores são altamente dependentes das expectativas e necessidades dos doentes e no seu cumprimento. 2-4
Uma revisão sistemática de 2022 procurou os fatores que contribuíssem para a satisfação do doente e concluiu que estes são: a quantidade de tempo dedicado a comunicar com o doente; a comunicação verbal e não-verbal, mais especificamente os doentes esperando que o médico seja bem informado, cordial, informativo, empático, respeitoso, demonstre apoio e trate os pacientes de igual para igual; a compreensão das expectativas dos doentes, que podem incluir a obtenção de informação sobre a sua doença, participar na discussão e decisão terapêutica, prestar consentimento prévio ao tratamento, ter a sua dignidade respeitada, permitir que a família do doente fale com o seu médico e obter informação sobre sinais de alarme e complicações relacionados com a sua doença ou tratamento. Outros fatores contributivos para a satisfação do doente foram: a simplificação dos termos médicos, para que o doente os pudesse compreender e limitar a elevada carga de trabalho do médico, que diminui o tempo disponível para cada doente e aumenta a sua fadiga, reduzindo a sua capacidade de comunicação. 4
Na RMD, a decisão partilhada, a autonomia do doente, a comunicação eficaz, a empatia e a centralização dos cuidados no doente são conceitos diferentes, mas indissociáveis e cruciais, para a satisfação do doente, a sua adesão à terapêutica, o sucesso terapêutico e a promoção da saúde. Estes conceitos começam a ser incluídos nos programas formativos das escolas médicas. 2,4
Por oposição, em casos de má RMD, tanto os intervenientes como os resultados em saúde sofrem, no extremo acabando em litigância. Num mundo moderno, em que rapidamente se somam novos desafios distrativos, são cada vez mais os fatores e ruídos que prejudicam a atenção dos interlocutores nesta RMD. Estes temas têm atraído cada vez mais atenção, uma vez que na prática clínica diária são intuitivamente notadas dificuldades por quem procura praticar com êxito uma MCP, sendo exemplos a desconfiança, a baixa literacia em saúde da população, o burnout, a dependência da informatização, a falta de formação em competências comunicacionais, o excesso de trabalho administrativo e burocrático e ainda a interrupção da atenção do médico. 5-14
Como fatores de má RMD estão estudados problemas ligadas ao médico, ao doente, ao ambiente da consulta e mesmo externos a ambos. Ao distinguir estes obstáculos identificam-se janelas de oportunidade para a proposta de soluções e implementação de atuações que permitam a otimização da RMD e a melhoria de resultados e consequências em saúde.
O presente trabalho teve como objetivo rever e sumarizar a literatura sobre barreiras na RMD e perceber possíveis vias de superação.
Métodos
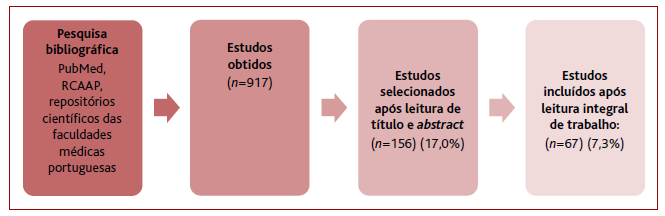
Efetuou-se uma revisão narrativa da literatura no âmbito da RMD, com especial enfoque nas barreiras identificadas ao seu bom funcionamento e respetivas propostas de melhoria. Foram pesquisadas a base de dados online PubMed, a plataforma RCAAP e repositórios científicos de todas as faculdades médicas portuguesas, empregando uma equação de pesquisa com os termos-chave: “relação médico-doente”, “comunicação médico-doente”, “barreiras à comunicação”, “comunicação não-verbal”, “empatia”, “confiança do doente”, “medicina centrada no doente”, “medicina centrada na pessoa” “satisfação do doente”, “aliança terapêutica”, “resultados em saúde”, bem como os seus sinónimos. Na equação de pesquisa usaram-se os operadores booleanos (AND e OR) e linguagem relativa às particularidades de cada base de dados/plataforma pesquisada. Na versão inglesa, na pesquisa na PubMed foram usadas as expressões: ((physician-patient) OR (patient-physician) OR (patient-clinician) OR (clinician-patient) OR (doctor-patient) OR (patient-doctor) AND (communication) OR (relations) OR (relationship) OR (interaction)) AND ((empathy) OR (communication skills) OR (barriers) OR (therapeutic relationship) OR (therapeutic communication) OR (therapeutic alliance) OR (patient trust) OR (quality of care) OR (compassion) OR (health literacy) OR (adherence) OR (challenges) OR (conflict) OR (burnout) OR (patient satisfaction) OR (biopsychosocial) OR (nonverbal) OR (patient-centered) OR (problems) OR (limitations) OR (difficulties) OR (solution) OR (improvement) OR (health outcomes) OR (narrative medicine)). Foram também examinadas as listas de referências bibliográficas dos artigos pesquisados, de modo a assegurar uma pesquisa integral. Selecionaram-se estudos redigidos em língua inglesa, portuguesa e espanhola. Não foi estabelecido limite para o ano de publicação nem para a tipologia dos artigos a incluir. Foram excluídos artigos em que o doente tivesse incapacidade física ou mental que comprometesse a comunicação e sobre dificuldades motivadas por diferenças linguísticas ou étnicas. Realizou-se a descrição dos resultados. A revisão foi realizada por dois autores autonomamente e, em caso de problemas de entendimento, recorreu-se a consenso. Para os artigos duplicados e para os que tivessem as mesmas conclusões foi seguido o método de apenas aceitar o mais recente.
Resultados
A Figura 1 revela o diagrama resumo das componentes originais da MCP e a Figura 2 o fluxograma com a pesquisa bibliográfica e o número de estudos incluídos, verificando-se terem sido lidos 17,0% dos estudos obtidos e, destes, 7,3% foram incluídos na revisão.
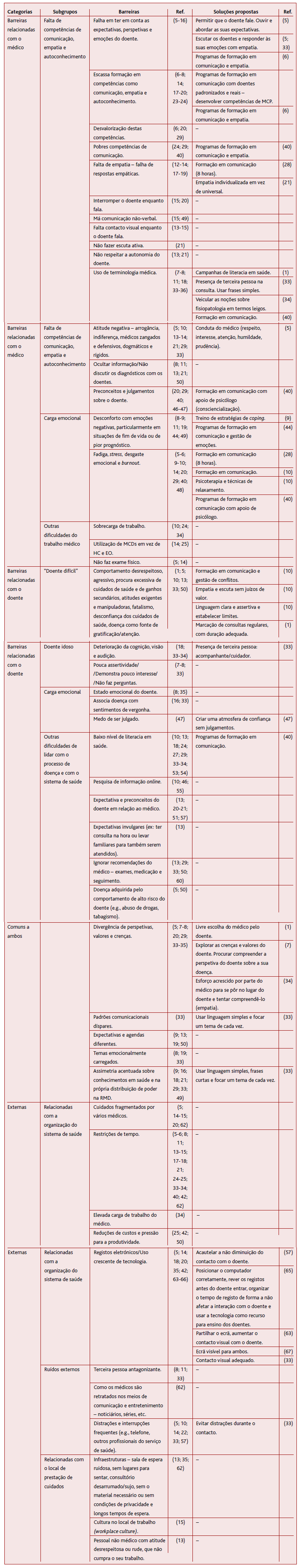
Com o resultado da revisão da literatura efetuada foi possível elencar várias barreiras eventualmente impeditivas do desenvolvimento de uma boa RMD. Fatores relacionados com o médico, com o doente, comuns a ambos e externos/ambientais foram encontrados. Os 67 artigos encontrados elencam-se na Tabela 1, em que se apresentam as barreiras identificadas e respetivas propostas de solução, organizadas em função da sua categoria, apresentando-se subgrupos específicos.
Discussão
Nos estudos identificados, e quanto ao médico, as barreiras mais comummente descritas foram: não perguntar ao doente as suas expectativas, perspetivas e emoções; a escassa formação em soft skills como comunicação, empatia e autoconhecimento; a fadiga, o stress e desgaste emocional (burnout) e o uso de terminologia desadequada (jargão médico).
Nos estudos identificados e, ainda quanto ao médico, muitos tópicos estavam associados a falhas na comunicação verbal e não-verbal, sendo mais frequentemente referida a não exploração das expectativas, perspetivas e emoções do doente. 5-16 Igualmente a falha nas respostas empáticas, 12-14,17-19 o interromper15,20 ou não olhar para o doente enquanto este fala, 13-15 não praticar uma escuta ativa21 e não respeitar a autonomia do doente13,21 foram percebidas. Esta aparente lacuna pode ser explicada pela falta de formação nestas áreas. 6-8,14,17-20,22-24
Durante muitos anos acreditou-se que estas competências de comunicação eram inatas, não sendo passíveis de aprendizagem, sendo, assim, criada uma atitude de acomodação por ser considerada infrutífera a modificação de algo imutável por inato. 20,25 Sabe-se que uma intervenção formativa, mesmo que só de algumas horas, pode ter impacto na comunicação do médico (com maior satisfação do doente), na empatia e autoconfiança do médico e na redução da incidência de burnout.6,20,26-28 A aquisição de tais competências subjetivas, o seu impacto na prática clínica, a curto prazo na adesão à terapêutica ou a longo prazo nas consequências em saúde (outcomes), tiveram até hoje escassa publicação, o que pode ter levado a uma desvalorização destas competências pelos médicos e à falta de procura de formação nesta área, especialmente no contexto de ensino pós-graduado, com escassa oferta de formação. 26,29
Apesar da reconhecida importância da empatia na RMD, num inquérito realizado em 2015 numa USF portuguesa apenas 31,6% dos inquiridos sentiram empatia num grau considerado adequado. 6,30 Como razões explicativas para estes resultados foram encontradas o desconhecimento médico quanto à importância dessa aptidão, a falta de formação para a prática empática ou as cargas de trabalho excessivas que levam a exaustão profissional. 30 O mesmo estudo mostrou ainda que a maioria dos inquiridos se sentem compreendidos pelo médico e que este compreende a sua perspetiva e experiência de doença. Porém, esta compreensão limita-se ao assunto da doença, uma vez que dimensões como “Perguntar o que está a acontecer na minha vida” e “Compreende as minhas emoções, sentimentos e preocupações” tiveram as pontuações de satisfação mais baixas. 6 Estes resultados são reforçados por outros estudos na mesma área. 31-32
Estes dados demonstram que frequentemente não haverá uma exploração de todo o envolvimento biopsicossocial da pessoa doente.6
Outra falha comunicacional encontrada na literatura é o uso de terminologia médica, o jargão, na interação com o doente. 7,8,11,18,33-36 O uso desta linguagem associada a baixa formação académica e literacia da população e a possível falta de confiança em fazer perguntas e esclarecer dúvidas, por parte do doente, são receita para resultados menos bons no acesso à informação e sua compreensão. O que muitas vezes para o clínico é claro pode não o ser para o doente, pelo que é importante que haja uma adaptação do discurso médico. Se não houver compreensão não se pode falar em MCP nem em decisão terapêutica partilhada, pois se o doente não compreende fica incapaz de tomar as melhores decisões.
Boa comunicação entre o doente e os profissionais de saúde e a decisão partilhada são dois pilares fundamentais para assegurar uma boa adesão à terapêutica e seguimento de recomendações em saúde.
O doente, ao sentir que pode confiar no profissional de saúde que o acompanha e que tem em conta as suas preocupações e necessidades, considera que todas as medidas aconselhadas são o melhor contributo para a sua saúde. 37 Quando o médico faz uso das suas competências comunicacionais os doentes compreendem melhor o seu problema, o plano escolhido e a terapêutica, levando a um alívio do sofrimento psicológico decorrente da sua doença. 38 Quando o doente se sente insatisfeito com o grau de competências interpessoais dos profissionais de saúde pode haver a tendência para recorrer a profissionais de terapias alternativas que possuam essas competências, colocando-se em risco por não obter os melhores cuidados de saúde baseados na evidência. 7
Uma proposta de solução é a formação pré e pós-graduada em competências de comunicação centradas no doente e empatia. 6,25,28,32,39-40 É desejável que esta formação vá para além do ensino de habilidades padronizadas, pois é crucial incentivar a resposta dos médicos à experiência única do doente em causa. 17
Da mesma forma, no que toca à empatia é preciso ser cauteloso com a formação - uma formação rígida pode levar a uma empatia universal, ou seja, uma resposta empática padrão que é aplicada a todos os doentes, quando pelo contrário a empatia é, por definição, individualizada e deve partir de um ponto de conexão com aquele doente específico. 21 O objetivo será sensibilizar os formandos para a prática de uma medicina personalizada e humanizada, centrada na pessoa.
Potencial erro a evitar é a imposição deste tipo de formação aos médicos para melhoria da sua prática, pois, como pessoa, o médico pode errar, devendo o erro servir de aprendizagem, ao mesmo tempo que para o médico deve haver atitude empática. 26 Deve notar-se que ao longo do curso de medicina e também do internato médico se dá uma erosão da empatia, relacionada com o curriculum académico, a sua sobrecarga, as condições do local de estudo/trabalho, como a falta de tutores modelo e o desgaste emocional. 15,41-42 Assim sendo, a formação médica pode beneficiar do alargamento do currículo, de forma a incluir soft skills, como autoconhecimento, autocompaixão e mindfullness.10,40,43-44
O modelo de MCP não é rígido, não segue guiões de entrevista pré-determinados; por conseguinte, é necessário treinar os profissionais para estarem preparados, sendo flexíveis, reconhecendo os seus mecanismos inconscientes de transferência e contratransferência e ajustando-se ao doente. 32Mindfulness e estratégias de autocompaixão são intervenções eficazes na melhor comunicação médico-doente, nos níveis de empatia do médico e da qualidade dos cuidados de saúde, diminuindo o sofrimento emocional e prevenindo o burnout.9,43
É importante que os médicos em posição de tutor sejam um bom modelo de conduta para que estudantes e internos aprendam, apreendam e consolidem os conceitos de boa comunicação e empatia, aplicando-os na prática clínica. 39,42
Um estudo realizado em 2018 não encontrou diferenças significativas no estilo comunicacional entre médicos que receberam formação em comunicação centrada na pessoa e os que não participaram nesse tipo de intervenção. 32 As intervenções formativas podem não ter impacto se forem demasiado teóricas ou dogmáticas, se tiverem uma duração inadequada e a ausência de treino em ambiente controlado, pois na prática clínica a imprevisibilidade é grande, sendo cada doente um caso. 32
A formação em competências de comunicação nos estudantes de medicina pode promover respostas rígidas e estereotipadas. Um estudo de 2013 juntou aulas de improviso ao currículo de um número selecionado de estudantes, num ambiente relaxado, para resolução de puzzles diagnósticos, podendo aqueles experimentar e treinar competências de comunicação. Os estudantes revelaram que estas aulas, fora da pressão de contacto com doentes, aumentaram a liberdade e criatividade dentro do currículo, com oportunidade de serem mais flexíveis em estilos comunicacionais. 45 Relataram também um aumento de confiança com o papel de médico, pela adaptação rápida ao cenário que era construído, superaram o medo de serem julgados e reconheceram a importância de aceitar os outros sem julgamentos, aumentando a mindfulness na interação com o doente. 45
A atitude do médico também tem impacto na RMD. 5,10,13-14,21,29,33 Um médico arrogante, indiferente, zangado, defensivo, dogmático ou rígido dificilmente originará maior satisfação do doente, podendo até criar obstáculos difíceis de contornar no futuro. Estas atitudes podem ser fruto de uma abordagem mais paternalista, de exaustão ou só da sua personalidade. 5,10,13-14,21,29,33 Aquando da persistência de um modelo paternalista na RMD, o médico pode ter uma tendência para julgar e criticar o doente, traduzindo-se em opiniões e atitudes punitivas quando os doentes não estão motivados ou não cumprem as suas recomendações. 20,29,40,46-47 Doentes com medo de serem julgados omitem ou manipulam informação sobre os seus hábitos e a gestão da sua doença, levando a uma erosão da RMD. 29,47
A profissão médica é de responsabilidade e lida com temas emocionalmente difíceis, como a doença, a incapacidade e a morte. Estes fatores, quando associados a longos horários e à sobrecarga de trabalho, colocam os médicos em especial risco de desgaste emocional e burnout.5-6,9-10,14,20,29,40,48
O burnout tem sido associado a piores competências de comunicação, pelo facto de o médico não conseguir lidar com as suas emoções, tendendo a menos interagir com o doente. 29,40 O desconforto na lide das emoções do doente e do médico, especialmente em situações limite, passa a ser uma realidade. 8-9,11,19,44,49 Temas como a morte continuam a gerar stress ou sofrimento tanto para os doentes como para os médicos, agravando-se quando a RMD é de longa duração. 19 O desconforto com os maus prognósticos pode ainda levar o médico a ocultar informação ou a manipular a que partilha com o doente por medo da sua reação. 8,11,13,21,50 No entanto, a maioria dos doentes tem interesse e gostaria de ter toda a informação sobre a sua doença e tratamento. 51 Numa tentativa de suplantar esta dificuldade dual, a criação de estruturas de apoio psicológico para os médicos e a formação em autoconhecimento, mindfullness e gestão emocional podem ser importantes. 9-10,28,40-41
O desenvolvimento de técnicas de apoio ao diagnóstico, sensíveis, específicas e acessíveis, determina o seu uso intensivo para a maior positividade profissional, passando a história clínica e o exame objetivo a serem menos pormenorizados e exaustivos, o que pode ser interpretado pelo doente como uma falta de interesse (“Nem olhou para mim, nem me fez perguntas…”).5,14,25
Quanto às barreiras relacionadas com o doente, a literatura revista salienta predominantemente a sua satisfação e as suas preferências. Pouco foi publicado quanto à sua responsabilidade na RMD, sendo dada mais atenção aos obstáculos relacionados com o médico e com as instituições. A barreira mais vezes referida na literatura é o baixo nível de literacia em saúde, seguindo-se-lhe o “doente difícil”.
A Organização Mundial da Saúde define literacia em saúde como o conjunto de “competências cognitivas e sociais e a capacidade dos indivíduos para ganharem acesso a compreenderem e usarem a informação de forma a promoverem e manterem boa saúde”. 52 A baixa literacia cria uma barreira entre o médico e o doente, dificulta a comunicação efetiva, limita a compreensão das informações fornecidas pelo médico e reduz o uso eficiente da informação obtida. 10,13,18,24,29,33-34,53-54
O baixo nível de literacia afeta também a autoconfiança dos doentes. Este facto reveste-se de especial importância porque a autoconfiança é um precursor para iniciar a mudança comportamental, conceito chave no autocuidado e autogestão da saúde. Tal pode originar menor motivação para participação em programas de promoção da saúde e prevenção da doença. 33 Sentimentos de desamparo e ansiedade podem ocorrer pela não compreensão do estado, havendo inibição de pedidos de esclarecimento com medo de julgamento médico e recurso a fontes de informação alternativas, como amigos, familiares ou a internet. 33
A capacitação para o empoderamento é componente chave para a MCP na RMD. 1-4,10
A pesquisa de informação online pelos doentes é percebida como uma barreira pelos médicos, que consideram que a maior parte da informação disponível online é imprecisa, sem qualidade, desadequada e insuficiente, assim a desconsiderando. 10,46,55 A pesquisa pode gerar sentimentos ansiosos nos doentes, mas simultaneamente pode ser uma preparação para melhor perceção da doença e participação na discussão sobre o plano terapêutico. 46,55 Uma forma de contornar esta barreira reside no médico fazer a pedagogia da educação do doente, fornecendo plataformas fidedignas para consulta e recolha de informação sobre saúde. 55
Entende-se por doente difícil aquele que, pelas suas características, dificulta o estabelecimento de uma relação eficaz com o médico, aquele cujo nome na agenda desencadeia uma reação de algum desespero no clínico, que procura frequente e excessivamente os cuidados de saúde, com atitudes exigentes, manipuladoras ou agressivas, desconfiando dos cuidados de saúde, procurando ganhos secundários ou usando a doença como fonte de gratificação ou atenção. 1,5,10,13,33,50 O doente difícil pode também ser o que tem expectativas desajustadas para uma consulta, como ser atendido sem marcação ou mais cedo que a hora prevista ou levar familiares à consulta para que estes também sejam atendidos. 13 Estas situações difíceis, pelo stress e sofrimento emocional que causam no médico, podem levar a burnout e impactar negativamente na qualidade do serviço prestado. Do lado do doente, se esta barreira não for ultrapassada pode haver uma diminuição da confiança no médico, levando a uma diminuição da adesão terapêutica ou até mesmo a litigância com o médico.
Como formas resolutivas deste problema sugere-se reformular o termo “doente difícil” para “encontros difíceis”, pondo o enfoque na situação e não no doente. 10,29 Este conceito diferente pode levar a uma maior flexibilidade de pensamento e evitar uma rotulação do doente, desencadeadora de uma postura defensiva por parte do médico. 10,29 Outras possíveis soluções são a formação em gestão de conflitos, a escuta ativa e empática, o evitar interrupções ou juízos de valor e, embora contraintuitivo, a marcação de consultas de iniciativa médica para a perceção do problema desencadeante deste comportamento. 1,10,56
A sociedade atual está cada vez mais envelhecida, frágil, menos literata e deteriorada nas funções cognitivas e comunicacionais. 7-8,29,33,35 Tal pode originar atitudes passivas dos doentes que impactam negativamente na RMD, impedindo uma abordagem mais centrada na pessoa e na tomada de decisão partilhada. 7-8 A deterioração da cognição, visão e audição são também uma barreira à comunicação e compreensão. 29,33 Os doentes mais idosos são frequentemente complexos, pela multimorbilidade e polifarmacoterapia. 6 A presença de uma terceira pessoa, como um familiar ou cuidador, pode ser benéfica nestes casos, desde que este elemento facilite a comunicação e possa reter a informação, de forma a ajudar o doente no cumprimento do plano terapêutico no domicílio. 33 A terceira pessoa pode surtir o efeito contrário e desestabilizar a consulta, especialmente se adotar uma postura de não conformidade ou hostil. 11
Ser doente é estar numa posição de enorme fragilidade, com estado emocional alterado, tendo sentimentos de vergonha em relação à sua doença e medo de ser julgado. Este conjunto de características pode impedir o doente de ser honesto na comunicação, criando uma barreira. 8,16,33,35,47
As expectativas, preconceitos e ideias pré-concebidas do doente quanto ao médico podem ter impacto na RMD. 13,20-21,51,57 Como características associadas ao modelo ideal de médico estão descritas o sexo feminino, a idade entre os 30 e os 50 anos e o ser da mesma raça/etnia que o doente, tendo a conduta do médico um peso maior na perceção e satisfação do doente. 51,57 O uso da bata branca parece não ter impacto na satisfação do doente nem na confiança que coloca no médico; também parece não influenciar a perceção do doente sobre empatia ou conhecimentos do médico. 58 O facto de o médico usar máscara não teve impacto na satisfação dos doentes, mas teve um impacto negativo na perceção quanto à sua empatia. 59
Ao lidar com doentes que sofrem por comportamentos de alto risco, como abuso de drogas, hábitos tabágicos e alcoólicos ou estilos de vida pouco saudáveis, o médico pode ter tendência a desinvestir na RMD, especialmente se o doente os mantiver mesmo após diagnóstico e explicação das suas consequências e aconselhamento. 5,50
Quando o doente ignora as recomendações do médico, como a realização de exames complementares, a medicação ou o cumprimento de consultas de seguimento, pode haver um sentimento de frustração no médico, com redução da satisfação e disponibilidade emocional para a RMD. 13,29,33,60
Relativamente às barreiras relacionadas em simultâneo com médico e doente, e que nascem da complexidade da relação interpessoal, destacam-se a divergência de perspetivas, valores, culturas, crenças e assimetria da RMD. 5,7-8,10,20,29,33-35
As diferenças culturais entre médico e doente podem provocar mal-entendidos, uma vez que as palavras e atos podem ser interpretadas segundo perspetivas e contextos diferentes. 5,7-8,10,20,29,33-35 Estas diferenças associadas também a idades e vivências distintas podem dificultar a comunicação e ser um obstáculo à compreensão mútua e empatia. 9
A capacidade de se colocar no lugar do doente pode ficar comprometida quando é difícil ter a perceção do contexto social e das perspetivas do doente, especialmente em cuidados de saúde primários, em que são atendidas pessoas com as mais variadas experiências de doença. Este obstáculo pode até tornar-se intransponível, não se encontrando tática de melhoria para a relação entre um médico e uma pessoa que se incompatibilizam. 34 Nestes casos pode ser benéfico uma transferência do doente para outro médico, à sua escolha. 1
Na RMD existe uma grande diferença de poder entre as duas partes envolvidas; por um lado, o conhecimento e a posição médicas e, por outro, o desconhecimento e a fragilidade do doente. 9,16,18,21,29,33,49 Médicos e doentes têm amiúde expectativas e agendas diferentes para a consulta. 9,13,19,38,50 Contudo, devido à assimetria da RMD, os doentes podem não ter oportunidade para revelar a sua agenda ou ocultá-la propositadamente, o que pode abrir a porta a conflitos e a uma degradação da RMD. 9
Para contornar esta assimetria, uma abordagem centrada na pessoa, focando-se na colaboração e decisão partilhada, pode ser a solução. 2-4 Esta abordagem envolve ações de encorajamento de fazer perguntas, de expressão de preocupações, medos e receios e de participação nas decisões terapêuticas, capacitando os doentes. É importante proteger a dignidade da pessoa e a sua autonomia, agindo como um conselheiro e não paternalisticamente. 61
Assim, propõe-se treino de competências, como a identificação e compreensão das perceções dos próprios médicos acerca de características dos doentes e o seu impacto na comunicação com os mesmos, otimização de estratégias para a comunicação eficaz e a implementação de medidas de minimização dos níveis de burnout.40
Mesmo quando, tanto o médico como o doente, desenvolvem todos os esforços para o desenvolvimento de uma boa RMD podem surgir barreiras externas, organizacionais ou ambientais que podem dificultar uma boa RMD. A maioria das barreiras externas referidas na literatura são referentes aos tempos de consulta e à obrigação de fazer bons registos. 5-6,8,11,13-15,17-18,21,24-25,33-34,37-38,40,42,62
A duração da consulta pode impactar na RMD se não for a adequada para permitir ao doente exprimir todas as suas preocupações. 5-6,8,11,13-15,17-18,21,24-25,33-34,40,42,62 Os tempos de consulta mais longos estão associados a um aumento da satisfação do doente e da adesão à terapêutica e, por consequência, a melhores resultados em saúde. 17,37-38 Quando os médicos têm mais tempo para ouvir os doentes são mais capazes de compreender as suas preocupações, crenças e valores, têm melhor comunicação, aumentam a confiança do doente e promovem a sua satisfação. Uma consulta mais longa pode igualmente oferecer mais oportunidades para informar e esclarecer o doente sobre o seu diagnóstico, planos de tratamento ou até mesmo educar para a prevenção da doença e promoção da saúde. 40 Se a consulta for curta demais, o doente pode sentir-se apressado e ignorado, levando a mal-entendidos e danos na comunicação. Não se encontra na literatura uma duração ideal do tempo de consulta. Esta deve ser longa o suficiente para o utente ficar satisfeito e ver as suas expectativas correspondidas e curta o suficiente para minimizar impacto económico e não prejudicar a agenda do médico, com prejuízo para outros doentes. 32,62
Uma consulta assente nos princípios da MCP será fator de redução da procura, criando assim mais hipóteses de um maior número de pessoas poderem ter acesso a médico com maior satisfação para ambos os intervenientes. 2-5
O computador no consultório também tem sido um tema estudado, tendo os registos eletrónicos impactos positivos e negativos na RMD. 5,14,18,20,35,42,63-66 Bons registos eletrónicos permitem que o médico tenha acesso à informação de forma fácil e rápida, sem erros, duplicação de exames e tratamentos. 64 Em contrapartida, os registos podem constituir uma distração para o médico, que passa grande parte do tempo a interagir com o computador e a fazê-los, sendo tal percecionado pelo doente como de desinteresse ou falta de atenção para consigo. 66 O registo pode ainda mudar o foco do doente para o computador, reduzindo o contacto visual e prejudicando a comunicação não-verbal entre os dois, especialmente quando o clínico não faz uma gestão de tempo que permita conservar a interação com o doente. 63-64 O ecrã do computador, se bem utilizado, pode ser uma ferramenta vantajosa como facilitador de conversação e educação desde que judiciosamente usado. 57,63-64
Algumas estratégias para minimizar o impacto negativo do ecrã de computador passam por posicioná-lo corretamente, num ângulo de 90° de forma que o doente também o possa ver, rever os registos antes de o doente entrar e aumentar o contacto visual com o doente, especialmente enquanto este fala.63-64,65,67 Destacam-se ainda outros fatores, como a utilização de programas mais amigos do utilizador e flexíveis, adaptados às necessidades do médico e não apenas às do gestor. 64
Outra barreira organizacional tem a ver com a fragmentação de cuidados. 5,14-15,20,62 Para se criar uma RMD positiva e duradoura deve haver um cuidado longitudinal. 51 Se tal não acontecer, por o doente estar constantemente a ser consultado por médicos diferentes, a RMD será mais difícil. Esta rotação de médicos pode ser observada nos cuidados primários como forma de responder à necessidade do doente de aceder a outro tipo de cuidados, consultando vários outros especialistas e/ou à falta de médicos de medicina geral e familiar que acompanhem o doente ao longo do tempo. Também no ambiente hospitalar o trabalho por turnos pode impedir um seguimento mais próximo do doente. 61
Infraestruturas inadequadas, como uma sala de espera ruidosa, sem lugares para sentar, consultório desarrumado ou sem material necessário para a consulta, ou a atitude do pessoal não médico que contacta com o doente, podem afetar o humor deste mesmo antes do início da consulta. 10,13,35,62 Estes fatores podem, aquando da chegada ao consultório do médico, ter motivado irritação, frustração ou desconforto, dificultando o encontro e uma boa RMD. As distrações e interrupções durante a consulta não parecem ter impacto significativo na satisfação do doente nem na qualidade dos cuidados prestados, mas parecem aumentar o stress e a insatisfação do médico, podendo ser fator de risco para burnout.22
A maneira como os médicos são retratados nos meios de comunicação, bem como a pressão e escrutínio social aos quais estão sujeitos, refletindo-se no número crescente de ações judiciais também desgastam a RMD, enquanto que retratos positivos de profissionais de saúde, nomeadamente em séries televisivas ou outros trabalhos de ficção, podem aproximar o doente do médico por lhe proporcionarem um vislumbre semelhante. 1,62
Fatores como a elevada carga de trabalho, pressões externas para redução de custos, cultura de mero cumprimento de indicadores em saúde e organizacional e social no local de trabalho, diferente entre diversos locais e contextos de prestação de cuidados de saúde, podem também ter impacto na RMD. 6,13,15,25,34,42,50
Se algumas barreiras a uma boa RMD não são modificáveis por médico ou doente, por dependerem de terceiros ou da organização, muitas outras podem ser alvo de atuação para mitigação. Contudo, a evidência científica disponível sobre estes temas é limitada, tendo a maior parte dos estudos originais sido realizada em contextos muito específicos de prestação de cuidados e com subpopulações particulares.
São necessários mais estudos de base populacional e preferencialmente com avaliação de resultados a longo prazo sobre estes temas, o que permitirá respaldar, junto dos médicos, dos doentes e de outros atores, algumas soluções, como mudanças na prática clínica diária que afetem positivamente a RMD, com o objetivo de melhorar os resultados e cuidados de saúde na sua globalidade.
Conclusão
A RMD exige um elevado grau de confiança recíproca para o seu bom funcionamento.
A comunicação efetiva é essencial para o seu desenvolvimento impactante positivo nos resultados de saúde, na satisfação do doente e na adesão ao tratamento.
Como barreiras à RMD referem-se fatores relacionados com o médico, o doente, ambos em simultâneo e com o ambiente de trabalho.
Compreender essas barreiras e procurar implementar táticas para superá-las pode melhorar a qualidade de vida de doentes e médicos bem como os resultados e consequências em saúde. A MCD como pessoa, com abordagem individualizada e holística, a formação em competências de comunicação, a promoção da literacia em saúde da população e a garantia de recursos logísticos, tecnológicos e humanos na área da saúde são importantes.
Os problemas na comunicação interferem na capacitação, na tomada de decisão, na participação nos cuidados de saúde e na adesão à terapêutica.
Contributo dos autores
Conceptualização, CG e LMS; metodologia, CG e LMS; software, CG; validação, CG e LMS; análise formal, CG e LMS; investigação, CG e LMS; recursos, CG; curadoria de dados, CG e LMS; redação do draft original, CG e LMS; redação, revisão e validação do texto final, CG e LMS; visualização, CG e LMS; supervisão, LMS; administração do projeto, CG e LMS.