Serviços Personalizados
Journal
Artigo
Indicadores
Links relacionados
Compartilhar
Revista Portuguesa de Pneumologia
versão impressa ISSN 0873-2159
Rev Port Pneumol v.16 n.1 Lisboa jan. 2010
Tuberculose – Risco de transmissão continuada em profissionais de saúde
José Torres Costa1,2,3, Rui Silva1,2, 3 , Raul Sá1, Maria João Cardoso4, José Ferreira1, Carla Ribeiro1, Mário Miranda 1,2,3 , José Luís Plácido 1,2
1 Serviço de Saúde Ocupacional, Hospital S. João, EPE – Porto/Occupational Health Unit, Hospital S. João, EPE – Porto, Portugal
2 Serviço de Imunoalergologia, Hospital S. João, EPE – Porto/Allergology and Clinical Immunology Unit, Hospital S. João, EPE – Porto, Portugal
3 Faculdade de Medicina, Universidade do Porto/Faculty of Medicine, Universidade do Porto, Portugal
4 Serviço de Patologia Clínica, Hospital S. João, EPE – Porto/Clinical Pathology Unit, Hospital S. João, EPE – Porto, Portugal
Resumo
Introdução: O controlo da tuberculose (TB) em profissionais de saúde passa pelo reconhecimento precoce dos contactos, adopção de medidas de protecção eficazes e despiste dos casos de tuberculose latente (TL) e latente recente.
Objectivos: Rastreio sistemático de TB e TL nos profissionais de saúde com contacto com doentes ou funcionários com TB e risco de contágio.
Material e métodos: Num hospital com aproximadamente 5400 funcionários, entre Setembro de 2007 e Dezembro de 2008, realizaram-se 13 rastreios de risco de TB continuada. Estes foram constituídos por observação clínica, realização de prova de tuberculina (PT), teste de Quantiferon® -TB Gold (QTF) se PT ≥10mm e <15mm e RX tórax. O diagnóstico foi efectuado de acordo com as recomendações da SPP
Resultados: Nos 13 rastreios efectuados foram englobados 792 profissionais (563![]() ; 229
; 229![]() ). Destes, 75 apresentavam sintomas e 31 alterações radiológicas. A PT foi efectuada em 490 profissionais, sendo <10 mm em 250, ≥10 e <15 mm em 175 (QTF positivo em 36) e ≥15 mm em 65. Dos profissionais rastreados, 280 tinham PT anterior =15 mm, pelo que não foi repetida. Durante o rastreio foi diagnosticado um caso de TB activa num profissional, 408 casos de TL (51,5%) e 42 de TL recente (5,3%).
). Destes, 75 apresentavam sintomas e 31 alterações radiológicas. A PT foi efectuada em 490 profissionais, sendo <10 mm em 250, ≥10 e <15 mm em 175 (QTF positivo em 36) e ≥15 mm em 65. Dos profissionais rastreados, 280 tinham PT anterior =15 mm, pelo que não foi repetida. Durante o rastreio foi diagnosticado um caso de TB activa num profissional, 408 casos de TL (51,5%) e 42 de TL recente (5,3%).
Conclusões: A TB é considerada como doença profissional nos profissionais da saúde. O rastreio dos contactos e dos casos de TL é uma importante ferramenta para o diagnóstico precoce de doença activa e para a identificação dos casos de maior risco de doença futura.
Palavras-chave: Tuberculose, tuberculose latente, Mantoux, prova de tuberculina, interferão-gama, profissionais de saúde.
Tuberculosis – Risk of continued transmission in healthcare workers
Abstract
Introduction: Control of tuberculosis (TB) in healthcare workers requires an early recognition of contacts, the adoption of efficient protective measures and screening for cases of latent tuberculosis (TL) and recent TL.
Aims: Systematic screening for TB and TL in healthcare workers with contact with patients or other workers with TB and risk of contagion.
Material and methods: In a hospital with approximately 5400 workers 13 screenings were performed September 2007– December 2008 due to risk of continued TB. These consisted of clinical observation, tuberculin skin test (PT), Quantiferon®-TB Gold (QTF) test if PT ≥10mm and <15mm and chest X-ray. The diagnoses were performed according to the recommendations of the Portuguese Pulmonolgy Society (SPP).
Results: 792 workers (563![]() ; 229
; 229![]() ) were included in the 13 screenings. Of these, 75 presented symptoms and 31 had radiology abnormalities. PT was performed in 490 workers, with results <10 mm in 250, ≥10 and <15 mm in 175 (QTF positive in 36) and =15 mm in 65. Of the screened workers, 280 had a previous PT =15 mm, and therefore it was not repeated. 1 case of active TB was diagnosed in a worker, as well as 408 cases of TL (51.5%) and 42 cases of recent TL (5.3%).
) were included in the 13 screenings. Of these, 75 presented symptoms and 31 had radiology abnormalities. PT was performed in 490 workers, with results <10 mm in 250, ≥10 and <15 mm in 175 (QTF positive in 36) and =15 mm in 65. Of the screened workers, 280 had a previous PT =15 mm, and therefore it was not repeated. 1 case of active TB was diagnosed in a worker, as well as 408 cases of TL (51.5%) and 42 cases of recent TL (5.3%).
Conclusions: TB is considered an occupational disease in healthcare workers. The screening of contacts and TL cases is an important tool for an early diagnosis of active disease and for identifying the cases with higher risk of future disease.
Key-words: Tuberculosis, latent tuberculosis, Mantoux, tuberculin skin test, interferon-gamma, healthcare workers.
Introdução
Com o advento dos antibióticos, nos anos 50, muitas doenças infecciosas, como a tuberculose (TB), pareciam estar confortavelmente controladas1. Esta falsa sensação de segurança levou a que durante algumas décadas não se investisse na formação e na sensibilização dos profissionais de saúde, nem na implementação de medidas que permitissem o diagnóstico precoce e a contenção das fontes de contágio e, dessa forma, se reduzisse o risco de infecção nosocomial e doença ocupacional2 . Em finais da década de 80, para além deste terreno favorável, o aparecimento de grupos de risco com tuberculose epidémica e o aumento da prevalência de infectados com estirpes multirresistentes levou a um recrudescimento desta patologia3 .
A TB é uma doença com grande impacto mundial, contabilizando 8,8 milhões de novos casos em 2005, com 1,6 milhões de mortos, e é considerada uma emergência global pela Organização Mundial de Saúde4.
Em Portugal, segundo os registos oficiais, há uma taxa média de notificação de tuberculose de 29,4/100 000 habitantes, com uma distribuição assimétrica que varia entre 8,2 (Alto Alentejo) e 45,4 (Porto)5, o que, apesar duma redução ao longo dos últimos anos, faz com que Portugal tenha a mais elevada incidência de TB entre os países da União Europeia antes do alargamento de 20045 .
Por estes motivos, a TB é considerada uma prioridade no Programa Nacional de Saúde, estando previstas, entre outras, a definição de medidas administrativas e de isolamento para o controlo da transmissão hospitalar6.
Nos profissionais de saúde, a TB é considerada uma doença profissional7. Para além da possível exposição a doentes infectados, as condições em que os profissionais de saúde exercem a sua actividade, nomeadamente em espaços inadequadamente ventilados e realização de técnicas com exposição a aerossóis contaminados, tornam-nos particularmente sujeitos ao risco de contágio pelo M. tuberculosis3,8.
Nos profissionais de saúde, a incidência de tuberculose acompanha os números da população em geral da área geográfica em que se inserem9 , acrescido do risco específico enquanto grupo profissional10, 11. Segundo o Centers for Disease Control and Prevention (CDC), o risco de transmissão do M. tuberculosis no contexto dos cuidados de saúde varia também com o tipo de unidade, grupo profissional e eficácia das medidas de controlo de infecção12.
Em Portugal, apesar de a TB ser uma doença de declaração obrigatória e de ser considerada como doença profissional, não há registos do número de profissionais afectados 13.
Com este panorama, e fruto das imposições legais e das exigências das entidades acreditadoras, os serviços de saúde ocupacional começaram a ser implementados nos hospitais portugueses em finais da década de 90. No Hospital de S. João, este serviço foi criado em 2005 e, no primeiro ano da sua existência, deparou-se com a ocorrência de um surto de TB8, o que levou à elaboração e à implementação de um “Programa de Rastreio e Tratamento de Tuberculose em Profissionais de Saúde”14.
O Hospital de São João, EPE, de acordo com as últimas orientações do CDC (2005), e de acordo com o número de camas e de doentes diagnosticados com tuberculose em cada ano, classifica-se como uma instituição de “médio risco”12.
O controlo deste risco, ou seja, da tuberculose em profissionais de saúde, passa pelo reconhecimento precoce dos possíveis contactos, pela adopção de medidas de protecção eficazes e pelo despiste dos casos de tuberculose latente (TL) e de tuberculose latente recente 12, 15, 16. O diagnóstico dos casos de TL recente é particularmente importante, dado que o risco de evolução para formas de doença activa varia entre 10 e 20%15, 17. O rastreio dos casos de TL assenta fundamentalmente na realização da prova de tuberculina e, em casos duvidosos, em testes de libertação do interferão-gama18, 19.
Objectivos
Rastreio sistemático de TB e TL nos profissionais de saúde com contacto com doentes ou funcionários com tuberculose e risco de contágio.
Material e métodos
Num hospital com cerca de 5400 funcionários, entre Setembro de 2007 e Dezembro de 2008, foram diagnosticados 14 casos de TB em doentes (n=9) e em profissionais (n=5), em que se considerou existir risco de contágio. Por este motivo, foram efectuados 13 rastreios de risco de TB continuada (2 dos casos ocorreram em simultâneo no mesmo serviço). O rastreio foi efectuado após identificação dos contactos pela Comissão de Controlo de Infecção do HSJ e foi constituído por: 1) questionário de sintomas, nomeadamente queixas respiratórias (tosse, expectoração, hemoptises, toracalgia) ou constitucionais (astenia, anorexia, hipersudorese e febre) e observação clínica inicial e 8 semanas após contactos; 2) radiografia (Rx) do tórax de face e perfil; 3) realização de prova de tuberculina (PT) com 0,1 ml de 2 unidades de tuberculina (2 UT) purificada (PPD) RT 23 SSI, excepto se sem indicação ou contraindicação (reacção tuberculínica grande no passado (≥15 mm), diagnóstico de tuberculose com tratamento adequado anterior, infecção vírica grave ou imunização com vacina com vírus vivos há menos de um mês, grandes queimados ou eczema extenso); e 4) teste de diagnóstico in vitro pelo ensaio imunoenzimático (ELISA) baseado na quantificação de interferão-gama, QuantiFERON®-TB Gold (QTF) se PT ≥10mm e <15mm.
Foi considerado como resultado positivo do teste tuberculínico uma reacção à tuberculina ≥10 mm. Quando o resultado do teste anterior era conhecido, foi considerada viragem tuberculínica quando a reacção foi ≥10 mm (se reacção anterior fosse <5 mm) ou havendo aumento de pelo menos 10 mm (se reacção anterior fosse entre 5 a 9 mm). Tuberculose activa foi definida como infecção por Mycobacterium tuberculosis, com sintomas e/ou sinais clínicos, confirmada microbiologicamente ou de presunção. Tuberculose latente foi definida como infecção por Mycobacterium tuberculosis, sem qualquer manifestação clínica, e diagnosticada quando reacção à tuberculina ≥15 mm ou viragem tuberculínica ou teste QTF positivo (se PT ≥10 e <15 mm) e exclusão de tuberculose activa. Os casos de tuberculose latente foram classificados como “recente” quando se verificassem os critérios de diagnóstico há menos de dois anos. O diagnóstico de TB, TL e TL recente foi efectuado de acordo com as recomendações da Sociedade Portuguesa de Pneumologia 16.
Foram consideradas indicações para tratamento de tuberculose latente, de acordo com o Protocolo de Rastreio e Tratamento de Tuberculose em Profissionais de Saúde do Hospital de São João, EPE, todos os casos de TL recente e/ou algum dos seguintes factores de risco: antecedentes de tuberculose ou lesões apicais fibróticas sem tratamento prévio; tratamento presente ou futuro com imunossupressores ou corticoesteróides; antecedentes de transplante, neoplasia, infecção VIH, diabetes.
Resultados
Nos 13 rastreios efectuados durante o período considerado, foram feitos 801 estudos individuais, correspondendo a 792 profissionais de saúde (563![]() ; 229
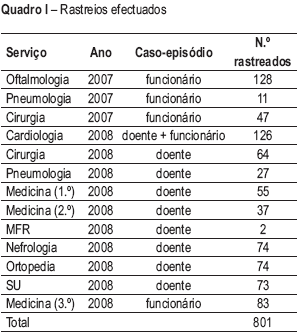
; 229![]() ), com idade média ± desvio-padrão de 38,6 ± 11,2 anos e a seguinte distribuição por categoria profissional: administrativos (n=27), auxiliares de acção médica (n=125), enfermeiros (n=374), médicos (n=176), técnicos (n=27) e outros funcionários (n=63) (Quadro I).
), com idade média ± desvio-padrão de 38,6 ± 11,2 anos e a seguinte distribuição por categoria profissional: administrativos (n=27), auxiliares de acção médica (n=125), enfermeiros (n=374), médicos (n=176), técnicos (n=27) e outros funcionários (n=63) (Quadro I).
Quadro I – Rastreios efectuados
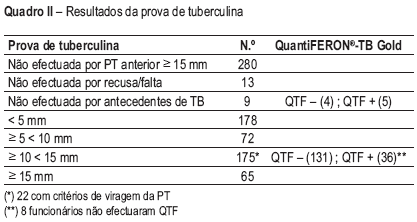
Do total de profissionais de saúde rastreados, 75 apresentavam sintomas gerais ou respiratórios e 31 apresentavam alterações no RX tórax. Quanto aos resultados da PT (Quadro II), esta não foi efectuada em 302 casos por apresentarem uma PT anterior ≥ 15 mm (n=280), por recusa e/ou falta do funcionário (n=13) e por antecedentes de TB (n=9). Dos 490 profissionais que efectuaram PT durante o rastreio, o resultado foi <5 mm em 178, ≥5 e <10 mm em 72, ≥10 e <15 mm em 175 casos (em 167 foi efectuado QTF, positivo em 36 e negativo em 131) e ≥15 mm em 65 casos.
Quadro II – Resultados da prova de tuberculina
Dos profissionais que efectuaram prova de tuberculina, 60 apresentaram viragem da prova, sendo esta recente (com menos de dois anos) em 42 casos.
Durante o rastreio, para além dos 5 casos-episódio de TB em funcionários, foi diagnosticado um caso de doença activa. Todos estes casos se apresentavam sintomáticos, com alterações visíveis no Rx de tórax, e o diagnóstico foi confirmado por baciloscopia e exame cultural.
Foi ainda diagnosticado um caso de doença antiga não tratada e com sequelas radiológicas relevantes. Para além dos 280 profissionais já com critérios de TL prévia (PT anterior ≥ 15 mm), foram diagnosticados de novo durante o rastreio 128 casos de profissionais com TL, dos quais se destacam 42 com o diagnóstico de TL recente. Desta forma, dos 792 profissionais que participaram no rastreio, 408 (51,5%) têm critérios de TL. Quanto ao tempo de evolução da TL, esta tem menos de 2 anos em 42 casos (5,3%), está documentada por PT prévia há mais de 2 anos em 220 casos e em 146 a duração da mesma é indeterminada (Quadro III e Fig. 1).
Quadro III – Resultado final do rastreio
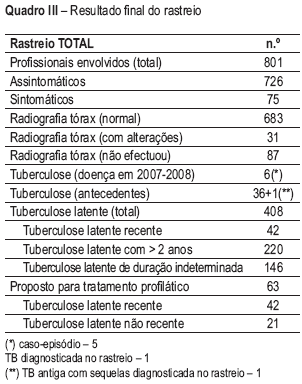

Fig. 1 – Resultados do rastreio
Os 408 profissionais de saúde com TL apresentavam a seguinte distribuição por categoria profissional: administrativos (n=12), auxiliares de acção médica (n=80), enfermeiros (n=194), médicos (n=69), técnicos (n=19) e outros funcionários (n=34). Daqui resulta que a prevalência de TL por categoria profissional, em ordem decrescente foi: técnicos (70,4%), auxiliares de acção médica (64,0%), outros funcionários (54,0%), enfermeiros (51,9%), administrativos (44,4%) e médicos (39,2%) (Fig. 2).
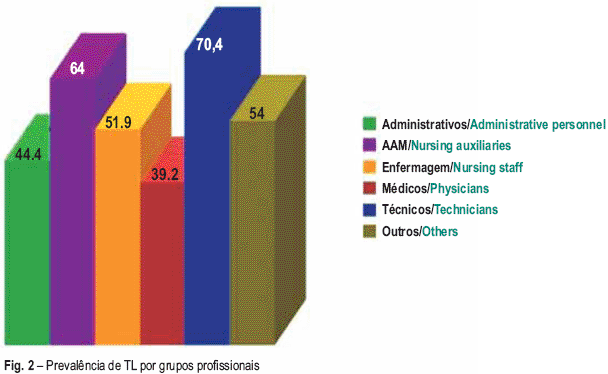
Fig. 2 – Prevalência de TL por grupos profissionais
Discussão
Para o controlo da TB, tanto em meio laboral como noutro qualquer, é importante não só o diagnóstico precoce da(s) “fonte(s)” com potencial de disseminação entre utentes e profissionais de saúde, como a identificação dos casos com risco de poderem vir a desenvolver formas de doença activa a curto prazo.
Nos 13 rastreios efectuados entre Setembro de 2007 e Dezembro de 2008 foram avaliados 792 profissionais de saúde e foram identificados 42 casos de TL recente e 1 de TB infecção.
Nos profissionais de saúde, a incidência de tuberculose acompanha os números da população em geral da área geográfica em que se inserem9, acrescido do risco específico enquanto grupo profissional10,11, tipo de unidade de saúde e eficácia das medidas de controlo de infecção12.
Num estudo efectuado na Holanda por De Vries et al 20, de um total de 67 casos de TB doença em profissionais de saúde em que foi possível identificar microbiologicamente as vias de contágio, em 28 destes casos (42%) a infecção foi adquirida no local de trabalho. As principais causas encontradas foram o atraso na identificação dos casos-índice, a adopção de medidas de controlo de infecção inadequadas e a realização de procedimentos com risco elevado.
Em Portugal, apesar de não existirem dados oficiais nem sobre a incidência de TB em profissionais de saúde, nem estudos sobre as causas que lhes estão subjacentes, a inexistência de formação adequada e eficaz sobre os meios de controlo de infecção e a baixa utilização de dispositivos de protecção colectiva e individual não parecem estar alheias ao risco de infecção nas unidades de saúde21. Na nossa unidade de saúde observamos uma incidência média anual de TB de 220/100 000 no período entre 2005 e 2008 e de 90/100 000 em 200822, o que no último ano é o dobro do valor correspondente da área geográfica da unidade hospitalar5. Esta relação entre a incidência de TB nos profissionais de saúde e na população da mesma área geográfica está de acordo com o descrito por outros autores, que encontraram uma incidência de 7,9 e de 4,4/100 000, respectivamente20.
A designação de TL pressupõe a identificação de contactos e a presença de Mycobacterium tuberculosis viáveis no organismo, i.e., com possibilidade e probabilidade de induzirem infecção12, 14, 15, 16. Na prática, o diagnóstico de TL assenta na demonstração de uma hipersensibilidade ao Mycobacterium tuberculosis ou a alguns dos seus componentes proteicos16, 18, 23, 24, apresentando, quer os testes de libertação do interferão -gama quer a prova de tuberculina, alguns problemas e limitações. O principal problema relacionado com a PT passa pelas limitações da técnica, dificuldade de interpretação dos resultados e existência de um número não desprezível de falsos positivos16, 24. Estes falsos positivos parecem estar relacionados com infecções por micobactérias não tuberculosas, descritas na literatura como responsáveis por 5% de todas as reacções superiores a 10 mm, e pela vacinação prévia pelo BCG. Esta vacina pode, através de um efeito booster (potenciação da reacção à tuberculina na ausência de infecção, resultante de um efeito-memória da imunidade celular, secundário a uma vacinação anterior pelo BCG) induzir falsos positivos na PT na sequência da sua repetição16, 25. Este efeito foi estudado num grupo de 98 funcionários do nosso hospital, tendo-se observado que este foi responsável por uma viragem da PT em 4 casos, correspondendo a 4,1% do total (resultados não publicados). Os testes de libertação do interferão-gama apresentam uma maior especificidade (89 a 100%) e semelhante sensibilidade (58 a 89%) quando comparados com a PT em doentes com TB, correlacionando-se assim melhor com o risco de infecção26, 27, 28, 29, 30.
Todavia, apresentam também importantes limitações: a interpretação dos resultados próximos da zona de cut-off entre negativo e positivo, o desconhecimento do tempo entre a exposição e a positividade do teste, a dissociação dos resultados com a PT (PT < 5 mm e QTF positivo) e o seu custo18.
A estas dificuldades inerentes à interpretação de cada teste, tal como foi salientado num documento de consenso recentemente publicado no European Respiratory Journal 31, e dada a ausência de um teste gold standard para diagnóstico, a presença de uma PT ou QTF positivos tanto pode significar a presença de infecção latente, como uma resposta de memória imunológica persistente.
Dadas as limitações de ambos os testes, e principalmente em populações vacinadas com BCG, ambos os testes devem ser utilizados em simultâneo no diagnóstico de TL, especialmente nos casos em que a PT apresenta resultados de interpretação mais duvidosa18.
A prevalência encontrada de TL neste estudo (51,5%, correspondente a 408 profissionais de saúde) é semelhante ao descrito para países com risco elevado de TB32. Mais recentemente, Khanna et al, num estudo publicado em 200933 e efectuado num país com baixa incidência de tuberculose, encontrou uma prevalência em enfermeiros de TL de 7,6% com testes IGRA e de 16,2%, tendo a PT como critério de diagnóstico.
Esta prevalência, para além reflectir as diferenças entre países de alto e baixo risco, traduz também a diferente rentabilidade dos métodos no diagnóstico de TL.
Dos casos identificados neste estudo como TL, 280 profissionais de saúde apresentavam critérios de TL prévia (PT anterior ≥ 15 mm) e em 146 a TL era de duração indeterminada.
Este facto é importante, pois sabe-se que em populações não vacinadas pelo BCG o risco de evolução de infecção para doença está positivamente relacionado com o tamanho da PT, a sua conversão recente e a presença de comorbilidades potenciadoras (depressoras para o sistema imune), e negativamente com a idade e o tempo de duração do estado de TL15, 17. Por estes motivos, é importante determinar o tempo de presença de TL para se poder calcular o risco e, assim, decidir a postura terapêutica mais apropriada. Como referido, este cálculo não foi possível efectuar em 146 profissionais de saúde que apresentavam TL com duração indeterminada, devendo-se por este motivo salientar a importância de realizar rastreios periódicos e no início de funções dos profissionais de saúde, não só como medida de despiste de alguns factores de risco, mas principalmente para se determinar parâmetros que se possam monitorizar ao longo do tempo e, dessa forma, calcular a probabilidade de risco de forma mais documentada.
Apesar de a Sociedade Portuguesa de Pneumologia recomendar o tratamento da TL em grupos de risco, como os profissionais de saúde16, apenas 63 dos 408 profissionais de saúde com TL (42 com TL recente e 21 com TL não recente) foram propostos para tratamento profilático (Quadro III), estimando -se que este possa reduzir em 60% a 90% o risco de evolução de infecção para doença34, 35, 36. Nos casos em que não foi possível situar no tempo a conversão da PT após o contacto com o caso-índice, atendendo à baixa especificidade da PT em populações vacinadas pelo BCG24, optamos por ponderar individualmente a indicação para tratamento com base em critérios como a idade e a maior exposição ao caso-índice.
A TB é um risco a que os profissionais de saúde se expõem, especialmente em áreas onde esta doença tem maior incidência. O rastreio dos profissionais de saúde com exposição a formas de TB contagiosa é uma importante ferramenta, quer para o diagnóstico precoce de doença activa, quer para a identificação dos casos de maior risco de doença futura, quer para identificação de casos de doença activa, o que pudemos observar num dos profissionais de saúde rastreados.
Deve ainda ser destacado que os rastreios efectuados no âmbito da medicina do trabalho, tanto na admissão como os periódicos e os ocasionais, nos casos de transmissão continuada, não são a única forma de controlo da transmissão da doença entre profissionais de saúde. Conforme se pode comprovar neste estudo, os episódios com risco de transmissão continuada não foram exclusivo dos serviços de maior risco (medicina e pneumologia), tendo -se observado igualmente em serviços onde, de acordo com os critérios do CDC, o risco seria considerado moderado12, nomeadamente oftalmologia, cardiologia e ortopedia (Quadro I), o que está de acordo com o facto de a prevalência de TL não ser mais elevada nos serviços considerados de risco elevado30. Tanto a rotação de profissionais entre os serviços clínicos (mais evidentes nos internos em formação e no grupo de enfermagem), como o atraso na identificação dos doentes com TB, são dos principais factores responsáveis pela exposição dos profissionais de saúde em serviços considerado de menor risco20. Para além destas causas, outras, dependentes da baixa formação (ou pouco eficaz), e da ausência de políticas das instituições, que conduzam a níveis eficazes de protecção individual e colectiva, são sem dúvida onde se deverá apostar para um melhor controlo da TB como doença profissional.
Bibliografia/Bibliography
1. Sepkowitz KA. Tuberculosis and the health care worker: a historical perspective. Ann Internal Med 1994; 120: 71-79.
2. Menzies D, Fanning A, Yuan L, et al. Tuberculosis among health care workers. New Engl J Med 1995; 332: 92-98.
3. Baussano I, Bugiani M, Carosso A, et al. Risk of tuberculin conversion among healthcare workers and the adoption of preventive measures. Occup Environ Med 2007; 64: 161-166.
4. World Health Organization – Global Tuberculosis Control: Surveillance, Planning, Financing. WHO Report 2007. Geneva.
5. DGS, SVIG -TB, 2006. http://www.dgs.pt/upload/membro.id/ficheiros/i009162.pdf (acedida em 24 Fevereiro 2009).
6. Ministério da Saúde e Direcção -Geral de Saúde 2004. Plano Nacional de Saúde 2004-2010: Mais saúde para todos. Direcção -Geral de Saúde, Lisboa.
7. Decreto Regulamentar n.º 76/2007, de 17 de Julho de 2007. Diário da República, 17 Julho 2007 (n. 136), Série I – Ministério do Trabalho e da Solidariedade Social.
8. Saleiro S, Santos A, Vidal O, Carvalho T, Torres Costa J, Marques JA. Tuberculose em profissionais de saúde de um serviço hospitalar. Rev Port Pneumol 2007; 13(6): 789-799. [ Links ]
9. Institute of Medicine. Tuberculosis in the workplace. Washington, DC: National Academy Press; 2001.
10. Menzies D, Joshi R, Pai M. Risk of tuberculosis infection and disease associated with work in health care settings. International Journal of Tuberculosis Lung Disease 2007; 11 (6): 593-605.
11. Ratio M, Tala E. Tuberculosis among health care workers during three recent decades. Eur Respir J 2000; 15: 304-307.
12. Guidelines for preventing the transmission of Mycobacterium tuberculosis in health -care settings. Department of health and human services. Centers for Disease Control and Prevention, 2005.
13. Ministério do Trabalho e da Segurança Social – Estatísticas Disponíveis – Doenças Profissionais. http://195.245.197.202/left.asp?02.21.03.07 (acedida em 24 de Fevereiro de 2009).
14. Rastreio e tratamento de tuberculose em profissionais de saúde. Comissão para a Prevenção e Controlo da Tuberculose (CPCT) do Hospital de São João. Janeiro 2008 (intranet/HSJ).
15. Horsburgh CR. Priorities for the treatment of latent tuberculosis infection in the United States. New Engl J Med 2004; 350: 2060-2067.
16. Duarte R, Amado J, Lucas H, Sapage JM. Tratamento da Tuberculose Latente – revisão das normas. Comissão de Trabalho de Tuberculose da Sociedade Portuguesa de Pneumologia. Rev Port Pneumol 2007; 13 (3): 397-406. [ Links ]
17. Vynnycky E, Fine PE. Lifetime risks, incubation period, and serial interval of tuberculosis. Am J Epidemiol 2000: 152(3): 247-263.
18. Guidelines for using the QuantiFERON® -TB Gold test for detecting Mycobacterium tuberculosis infection, United States. Department of health and human services. Centers for Disease Control and Prevention. Morbidity and Mortality Weekly Report 2005; 54 (No. RR-15):49-56.
19. Duarte R. Teste tuberculínico. Como optimizar? Rev Port Pneumol 2009; 15 (2): 295-304. [ Links ]
20. De Vries G, Sebek M, Van Weezenbeek L. Healthcare workers with tuberculosis infected during work. Eur Resp J 2006; 28: 1216-1221.
21. Cunha J, Vieira C, Silva R, Torres Costa J. Eficácia da formação sobre riscos biológicos – transmissão via aérea – tuberculose, numa instituição hospitalar, comunicação oral no 7.º Congresso Nacional de Saúde Ocupacional, Póvoa de Varzim, Novembro de 2008.
22. Ferreira JA, Silva R, Sá R, Miranda M, Plácido JL, Torres Costa J. Tuberculose em profissionais de saúde, comunicação oral no 7.º Congresso Nacional de Saúde Ocupacional, Póvoa de Varzim, Novembro de 2008.
23. Whalen C. Diagnosis of latent tuberculosis infection. JAMA 2005; 293: 2785-2787
24. Menzies D, Pai M, Comstock G. Meta -analysis: Tests for the diagnosis of latent tuberculosis infection: Areas of uncertainty and recommmendations for research. Ann Inter Med 2007; 146: 340-354
25. Menzies D. Interpretation of repeated tuberculin tests. Boosting, conversion, and reversion. Am J Respir Crit Care Med 1999;159:15-21.
26. Ewer K, Deeks J, et al. Comparison of T-cell –based assay with tuberculin skin test for diagnosis of Mycobacterium infection in a school tuberculosis outbreak. Lancet 2005; 361: 1168-1173.
27. Gokhale P, Dogra J. Mycobacterium tuberculosis infection in health care workers in rural India: comparison of a whole -blood interferon gamma assay with tuberculin skin testing. JAMA 2005; 293(22):2746-2747.
28. Kang YA, Lee H, et al. Discrepancy between the tuberculin skin test and the whole -blood interferon gamma assay for the diagnosis of latent tuberculosis infection in an intermediate tuberculosis -burden country. JAMA 2005; 293(22):2785-2787.
29. Pai M, Gokhale K, Joshi R, et al. Mycobacterium tuberculosis infection in health care workers in rural India. Comparison of a whole blood interferon gamma assay with tuberculin skin testing. JAMA 2005; 293 (22):2746-2755.
30. Torres Costa J, Sá R, Cardoso MJ, Silva R, Ferreira J, Ribeiro C, Miranda M, Plácido JL, Nienhaus. Tuberculosis screening in Portuguese healthcare workers using the tuberculin skin test and the interferon -ã release assay. Eur Respir J 2009; 34:1423-1428.
31. Mack U, Migliori G, Sester M, Rieder H, Lange C. LTBI: latent tuberculosis infection or lasting immune responses to M. tuberculosis? A TBNET consensus statement. Eur Respir J 2009; 33:956-973.
32. Joshi R, Reingold AL, Menzies D, Pai M. Tuberculosis among health -care workers in low and middleincome countries: A systematic review. PLoS Med 2006; 3(12): e494.
33. Khanna P, Nikolayevskyy V, Warburton F, et al. Rate of latent tuberculosis infection detected by occupational health screening of nurses new to a London teaching hospital. Infect Control Hosp Epidemiol 2009; 30 (in press).
34. Morbidity and Mortality Weekly Report 2000. Disponível em http://www.cdc.gov/mmwr.
35. Reichler MR, Reves R, Bur S, et al. Evaluation of investigations conducted to detect and prevent transmission of tuberculosis. JAMA 2002; 287(8):991-995.
36. Control and prevention of tuberculosis in the United Kingdom: code of practice 2000. Joint Tuberculosis Committee of the British Thoracic Society. Thorax 2000; 55(11):887-901.
Correspondência/Correspondence to:
José Torres da Costa
Estrada de St.ª Luzia, n.º 269
4900-408 Viana do Castelo, Portugal
e-mail: zecatoco@sapo.pt
Recebido para publicação/received for publication: 09.06.05
Aceite para publicação/accepted for publication: 09.07.22













