Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Acta Obstétrica e Ginecológica Portuguesa
versão impressa ISSN 1646-5830
Acta Obstet Ginecol Port vol.10 no.4 Coimbra dez. 2016
ARTIGO DE REVISÃO/REVIEW ARTICLE
Vaginite inflamatória descamativa
Desquamative inflammatory vaginitis
Joana Lima-Silva*, Sara Tavares*, Pedro Vieira-Baptista**, Jorge Beires***
Serviço de Ginecologia, Centro Hospitalar de São João
*Interno de Formação Específica de Ginecologia e Obstetrícia, Serviço de Ginecologia, Centro Hospitalar São João
**Assistente Hospitalar, Serviço de Ginecologia, Centro Hospitalar São João
***Chefe de Serviço, Serviço de Ginecologia, Centro Hospitalar São João
Endereço para correspondência | Dirección para correspondencia | Correspondence
ABSTRACT
Desquamative inflammatory vaginitis (DIV) is a well characterized clinical syndrome of unknown aetiology and pathogenesis. It presents as a diffuse exudative vaginitis, with pain, profuse purulent discharge and epithelial cells exfoliation. Diagnosis is often difficult, since it shares several characteristics with other vulvovaginal inflammatory disorders. Wet mount plays a key role, presenting a marked increase in leukocytes and parabasal cells; pH is elevated (>4.5). The exclusion of other causes of purulent vaginitis is mandatory for the diagnosis. Although the treatment can be a challenge, often requiring maintenance since relapse is common, good results are described with topical clindamycin and corticosteroids.
Keywords: Vaginitis; Purulent vaginitis; Chronic vaginitis; Dyspareunia; Vaginal discharge.
Introdução
O termo «vaginite» é aplicado a diversas condições vulvovaginais, de diferentes etiologias- mesmo que nem sempre inflamatórias ou infecciosas, constituindo um dos principais motivos de consulta no âmbito da Ginecologia e dos Cuidados Primários. Engloba sintomas inespecíficos e multifactoriais, como: prurido, dor e ardor vulvovaginais, dispareunia e corrimento. A sua abordagem diagnóstica é orientada, tradicionalmente, em direcção a uma etiologia infecciosa, nomeadamente: candidose vulvovaginal, bacteriose vaginal e tricomoníase, que constituem as três causas mais comuns de «vaginite»1,2. Assim, perante este tipo de queixas, o mais comum é que seja prescrito um tratamento empírico para uma causa infecciosa. Em aproximadamente 30% das mulheres não se obtém qualquer diagnóstico após uma avaliação ginecológica3. Da persistência da sintomatologia, bem como da ausência de um diagnóstico, pode advir grande morbilidade, com compromisso na qualidade de vida da doente, absentismo laboral e alterações na função sexual e auto-imagem4,5. Na abordagem destes sintomas, principalmente se crónicos, é essencial uma história clínica e exame físico detalhados (incluindo exame microscópico a fresco do corrimento vaginal, exames moleculares, enzimáticos, imunológicos, culturais e, por vezes, até histológicos), associados a um elevado nível de suspeição clínica, uma vez que a apresentação clínica pode ser transversal a diversas patologias, infecciosas e não infecciosas.
A vaginite inflamatória desquamativa (VID) - também designada de vaginite exsudativa, membranosa, erosiva, hemorrágica ou hidrorreia vaginal - surge, assim, como uma entidade de etiologia desconhecida, que se apresenta com sintomatologia vulvovaginal crónica, por vezes altamente debilitante. Embora classicamente considerada rara, a VID foi descrita em cerca de 8% das mulheres com sintomas de «vaginite» crónica, sugerindo que se encontra, provavelmente, subdiagnosticada3,6.
O primeiro relato na literatura de um caso sugestivo de VID remete-nos a 1954, quando Franken e Rotter descreveram um tipo crónico de vaginite exsudativa numa rapariga pré-púbere, de 12 anos, que respondeu ao tratamento com estrogénios tópicos7. Posteriormente, foram publicados vários outros casos, em mulheres em idade reprodutiva8-10. Contudo, mantém-se a dúvida quanto ao diagnóstico final em alguns destes relatos, uma vez que muitas das características descritas levantam a suspeita clínica de líquen plano vaginal11. Os critérios de diagnóstico de VID foram estabelecidos apenas quatro décadas depois do primeiro relato de caso (1994), por Sobel, numa revisão sobre 51 casos12. Até à data, existem 31 artigos publicados na língua inglesa, dos quais a maior parte são relatos de casos/séries de casos ou revisões, sendo que a maior série de casos publicada engloba 130 mulheres13.
A sua etiologia é controversa e ainda não foi esclarecida. Alguns investigadores consideram que se trata de uma vaginite inflamatória não infecciosa, com disrupção microbiótica secundária, constituindo, portanto, uma forma de apresentação de outros distúrbios e não um diagnóstico por si só14; outros defendem que o defeito primário é uma alteração da flora vaginal, colocando a VID no extremo mais severo do espectro das vaginites aeróbicas15-17.
Epidemiologia
Como condição ainda pouco compreendida, a verdadeira prevalência de VID é desconhecida. Embora vários autores concordem tratar-se de uma situação rara, Gardner, em 1969, escreveu «communications received indicate that the condition occurs more often than previously suspected»18. Alguns trabalhos descrevem o diagnóstico de VID em 4,3 a 8% das mulheres com queixas vulvovaginais crónicas3,19. Embora possa afectar mulheres de qualquer idade e com função ovárica normal9,14,20, parece ocorrer mais frequentemente em mulheres mais velhas, associada a estados de hipoestrogenismo, nomeadamente à peri e pós-menopausa3,12,21.
Ocorre quase exclusivamente em mulheres de raça branca3,12,13,19 e foi associada a patologia tiroideia, diátese alérgica13, infertilidade/subfertilidade e antecedentes de doença inflamatória pélvica22. Foi também associada a história prévia de infecções vulvovaginais, nomeadamente candidose vulvovaginal e bacteriose vaginal, embora os autores ressalvem que, provavelmente, os referidos episódios tratar-se-iam de VIDs, não diagnosticadas, uma vez que o diagnóstico diferencial pode ser difícil com base apenas na história clínica e exame ginecológico22.
Etiologia e patofisiologia
A ou as etiologias da VID são desconhecidas; até ao momento não foi identificado um mecanismo causal ou microorganismo específico responsável pelas alterações encontradas. Assim, as opiniões dos vários autores são divergentes: uns defendem que se trata de uma vaginite inflamatória não infecciosa, com disrupção secundária do microbioma vaginal14, outros acreditam que o evento primário é a alteração da flora vaginal, sendo incluída no espectro das vaginites aeróbicas15-17. Adicionalmente, alguns investigadores não consideram a VID um diagnóstico por si só, mas antes a apresentação final de um processo inflamatório crónico vaginal decorrente de múltiplos mecanismos patogénicos14,23, com características clínicas e microscópicas comuns24.
As etiologias propostas são diversas, incluindo: agentes infecciosos12,15,25,26, hipoestrogenismo12, distúrbios imunes, défice de vitamina D27,28 e, possivelmente, factores genéticos11,29.
Agentes infecciosos
A alteração da flora vaginal, com disrupção lactobacilar e consequente aumento do pH vaginal, juntamente com o crescimento de agentes patogénicos nos exames culturais das mulheres com VID, como Escherichia coli e Streptococcus agalactiae, levam alguns autores a considerar que a sua etiologia é infecciosa12,15,25. Adicionalmente, a resposta ao tratamento com clindamicina corroborou esta hipótese12.
Donders descreveu uma nova entidade, a vaginite aeróbica, como resposta a alguns quadros de vaginite não enquadráveis nas infecções clássicas - candidose, tricomoníase e bacteriose vaginal15,17,30. Assim, a vaginite aeróbica é uma condição com componente infeccioso, associada a agentes comensais entéricos - Streptococcus agalactiae, Staphylocuccus aureus e Escherichia coli - sendo característica a resposta inflamatória do hospedeiro e a presença de sinais de atrofia vaginal (epitélio vaginal fino e eritematoso, células parabasais e leucócitos no exame microscópico)15. Efectivamente, aquele autor, propõe a VID como a forma mais severa de vaginite aeróbica, considerando-a a ponta do icebergue do espectro mais amplo das vaginites aeróbicas15.
Apesar destes achados, a falha no tratamento com outros antibióticos de espectro semelhante à clindamicina, a melhoria da condição com o uso de corticóides e o facto de a clindamicina apresentar um efeito anti-inflamatório não específico enfraquecem esta teoria, favorecendo a hipótese de que os achados culturais representam mera colonização19,31. Para além disso, estudos culturais não identificaram qualquer padrão consistente, para além da ausência de Lactobacillus spp23. Ainda assim, os mesmos autores recomendam a realização de exames culturais no estudo etiológico, nomeadamente para a exclusão de outras formas de vaginite purulenta, como a associada ao Streptococcus grupo A23,32.
Recentemente foram descritos dois casos de VID associados a síndrome do choque tóxico, desencadeado por Staphylococcus aureus produtores de toxina-1 do choque tóxico estafilocócico (TSST-1)26.
Hipoestrogenismo
A frequência de VID nas mulheres na pós-menopausa3,12,21, pós-parto e naquelas sob tratamento antiestrogénico sugerem que a deficiência de estrogénios tem um papel importante na sua patofisiologia12. Contudo, a reposição hormonal não é suficiente para a reversão do processo, conforme sugerido por Sobel, embora este descreva seis casos de VID em mulheres pós-menopaúsicas que responderam à clindamicina, mas que apenas obtiveram remissão completa quando foi adicionada terapêutica estrogénica12. Assim, a apresentação clínica da VID e da vaginite atrófica severa pode ser similares, pelo que a sua distinção pode ser difícil quando estamos perante uma mulher mais velha, sendo aceite a instituição de «prova terapêutica» com estrogénios tópicos, para distinguir as duas entidades.
Contra o papel dos estrogénios na patofisiologia da VID, para além da já descrita ausência de resposta à reposição hormonal, existe a significativa percentagem de mulheres com VID que se encontram em idade reprodutiva (sem hipoestrogenismo)23.
Factores imunitários
Embora tenha sido sugerido que a VID representaria uma variante do líquen plano erosivo, as diferenças encontradas na apresentação e evolução clínica das duas condições contrariam esta hipótese31,33,34.
Assim, os sinais e sintomas associados à VID sobrepõem-se aos de outras condições vaginais imunomediadas, nomeadamente: o líquen plano erosivo e o pênfigo membranoso benigno, o que, associadamente à resposta favorável aos anti-inflamatórios, corrobora uma etiologia imune12,34. Foi encontrada história de patologia tiroideia concomitante em 19% das mulheres e alguma alergia ambiental/medicamentosa em 63%13. Contudo, até à data, não há estudos que confirmem laboratorialmente uma base imunológica para a VID.
Citocinas pró-inflamatórias, nomeadamente interleucina-6, 8, 1β e o factor inibidor da leucemia, encontram-se aumentadas no contexto da resposta imunitária do hospedeiro na vaginite aeróbica15,35, podendo estar envolvidas no exuberante processo inflamatório presente da VID.
A maioria das mulheres apresenta história de instituição prévia de múltiplos antibióticos e antimicóticos12, levantando a hipótese de a DIV ser um processo imunológico precipitado por uma reacção de hipersensibilidade11,31.
Défice de vitamina D
Peacocke et al propõem que a VID seja uma manifestação nas membranas mucosas da deficiência de vitamina D, resultante da descamação do epitélio vaginal e conduzindo à alteração do pH vaginal, fragilidade da mucosa, inflamação e infecção secundária27,28. Como factor transcricional, a vitamina D é necessária para a síntese de proteínas estruturais, como as citoqueratinas, pelo que o seu défice leva à perda da integridade estrutural epitelial. Segundo aqueles autores, a reposição de vitamina D nestas doentes, permite a regeneração do epitélio vaginal, com resolução do quadro clínico27,28. Contudo, esta teoria não tem sido aceite, havendo autores que reportam não haver melhoria depois da normalização dos níveis de vitamina D31.
Factores genéticos - peptidases relacionadas com a calicreína
A família das peptidases relacionadas com a calicreína engloba 15 genes localizados no cromossoma 19q13.4, que codificam proteases da serina envolvidas na descamação cutânea. Os seus níveis encontram-se aumentados em patologias associadas a descamação cutânea, como a psoríase e a dermatite atópica. As calicreínas estão presentes no fluido cervico-vaginal e nas células epiteliais vaginais, sendo hormonalmente reguladas36.
Apesar do seu papel na vagina ser ainda desconhecido, alguns autores sugerem que as calicreínas intervêm na descamação das células epiteliais vaginais, à semelhança do que acontece nas afecções cutâneas, estando a sua expressão desregulada em determinadas condições vulvovaginais, como a VID. O tratamento das células epiteliais vaginais com corticóides e estrogénios reduzem a expressão de calicreínas, reduzindo, consequentemente, a actividade proteolítica e a descamação36.
Apresentação clínica
Tipicamente, as mulheres com VID são sintomáticas, ainda que ocasionalmente possam ser assintomáticas23. A grande maioria das doentes (cerca de 90%) apresenta queixas de corrimento purulento, dispareunia e desconforto vaginal (ardor, «irritação»)12,13. Embora com menor frequência, podem existir queixas de prurido vulvar12. Os sintomas têm, frequentemente, duração superior a um ano, sendo realizado o diagnóstico, em média, 15-31 meses após o início do quadro clínico12,19. O sintoma mais comum e primário é a presença de corrimento, em quantidade ligeira a abundante, francamente purulento, amarelado (podendo ser verde ou cinzento) e refractário aos tratamentos geralmente instituídos para outras afecções vulvovaginais mais frequentes12,13. Quanto à gravidade da dor, seguindo a escala visual analógica, cerca de metade das mulheres com VID avaliou a intensidade da sua dor de forma semelhante às mulheres com vestibulodinia3.
Os sinais inflamatórios vaginais são geralmente evidentes, podendo apresentar-se como: petéquias, erosões focais ou lineares, equimose ou como enantema difuso. Assim, um «rash» vaginal, petequial ou equimótico, é reportado em 30-70% dos casos23. Lesões anelares, com halo eritematoso envolvendo um centro pálido podem, ocasionalmente, ser observadas12,19,25. O colo pode ser envolvido, apresentando aspecto de colpite macular em até 27% das doentes (semelhente ao achado de colo em «morango» da tricomoníase)12.
O vestíbulo é frequentemente afectado, podendo apresentar-se fino, difusamente eritematoso, edemaciado, com erosões lineares ou pontos equimóticos, como resultado da agressão provocada pelo corrimento13,19. Embora tenham sido identificadas sinéquias e estenose vaginal em casos de VID9,20,34, estes achados são mais sugestivos de líquen plano erosivo, sendo proposto por alguns autores que a sua presença exclua o diagnóstico29,37. O pH vaginal encontra-se, invariavelmente, aumentado (>4,5)12,19. O corrimento não apresenta odor característico e o teste de aminas é negativo12.
Exames complementares de diagnóstico
Exame microscópico a fresco
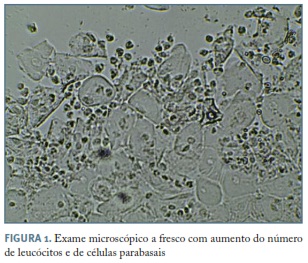
O exame microscópico a fresco do corrimento vaginal das mulheres com VID apresenta, caracteristicamente, uma marcado aumento das células inflamatórias, com predomínio de polimorfonucleares, com uma razão leucócitos/células epiteliais superior a 1 (Figura 1). Adicionalmente, as células parabasais encontram-se aumentadas, consistindo em células epiteliais escamosas imaturas, arredondadas e com razão núcleo/citoplasma aumentado. A flora vaginal é anormal, com diminuição dos lactobacilos e flora de fundo de predomínio cocóide11,12,19,38. Este achado pode ser, também, constatado com coloração Gram, observando-se diminuição ou ausência de bacilos longos gram-positivos compatíveis com lactobacilos, com abundância de cocos gram-positivos (podendo apresentar-se como diplococos e, por vezes, pequenas cadeias - estreptococos)12,14. Ao contrário da bacteriose vaginal, as células-chave estão ausentes.
Outros
Alguns autores recomendam a realização de exames culturais, enzimáticos, imunológicos ou moleculares para exclusão de determinados agentes patogénicos, como Trichomonas vaginalis, Candida spp, Neisseria gonorrhoeae ou Clamydia trachomatis12,39. Por outro lado, outros recomendam que a única causa infecciosa que necessita de ser excluída é a tricomoníase, através de exames culturais, imunológicos ou moleculares11.
O exame bacteriológico pode ser positivo para algumas bactérias, como Streptococcus agalactiae e agentes coliformes9,12. Contudo, não se trata de um achado universal, pelo que alguns autores defendem que estes agentes bacterianos desempenham um papel colonizador secundário na fisiopatologia da VID9. Assim, não está indicada a realização de exame bacteriológico de rotina.
Se suspeita de patologia dermatológica imune, esta deve ser excluída com biópsia vaginal e técnicas de imunofluorescência11,14,39. O exame histológico da VID, geralmente, revela inflamação inespecífica, com infiltrado linfocitário, eosinofílico e plasmocitário34,38.
Diagnóstico diferencial
A vaginite atrófica grave pode mimetizar a VID nas mulheres com hipoestrogenismo. O exame microscópico a fresco, bem como os sinais e sintomas, podem ser muito semelhantes nas duas condições, sendo que a resposta favorável aos estrogénios locais, em mulheres com o contexto adequado, favorece o diagnóstico de vaginite atrófica31,39.
Outras patologias que devem ser consideradas no diagnóstico diferencial são: o líquen plano erosivo, o pênfigo vulgar e o penfigóide cicatricial12,20,40. Ainda que partilhem algumas características, como o corrimento purulento, o líquen plano provoca um grave processo inflamatório de toda a mucosa vaginal, sendo o epitélio muito friável e hemorrágico, podendo haver distorção da arquitectura vulvovaginal, com aparecimento de sinéquias e estenose vaginal. Para além disso, o líquen plano pode manifestar-se extra-genitalmente, com atingimento de outras membranas mucosas (particularmente a mucosa oral), pelo que o exame de outras partes do corpo, como a cavidade oral, é essencial para o diagnóstico diferencial11,31,39.
Ao contrário da VID e do líquen plano, o pênfigo vulgar e o penfigóide cicatricial começam como bolhas, que degeneram para erosões inespecíficas. O penfigóide pode ser incapacitante e causar cicatrizes graves. Para o diagnóstico diferencial é essencial o exame das outras mucosas, uma vez que pode haver envolvimento extra-genital, bem como a realização de biópsia com técnicas de imunofluorescência20,31,39.
Por vezes, particularmente se não for realizado o exame ao espéculo para avaliação da mucosa vaginal, pode ser, erradamente, realizado um diagnóstico de vulvodinia nas mulheres com VID14,39.
A sintomatologia, bem como a presença de colpite macular, podem levar ao diagnóstico errado de tricomoníase. Efectivamente, importa referir que vários casos apresentam história de diagnóstico e tratamento (sem sucesso) de tricomoníase, antes do correcto diagnóstico de VID ser estabelecido23. Contudo, a VID não responde ao tratamento com metronidazol. Assim, como já referido anteriormente, a tricomoníase deve ser considerada no diagnóstico diferencial da VID, e devidamente excluída11,12,39.
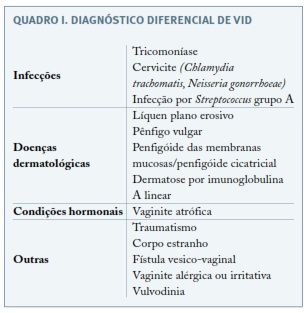
Para além dos anteriormente descritos, outros diagnósticos diferenciais estão listados no Quadro I.
Diagnóstico
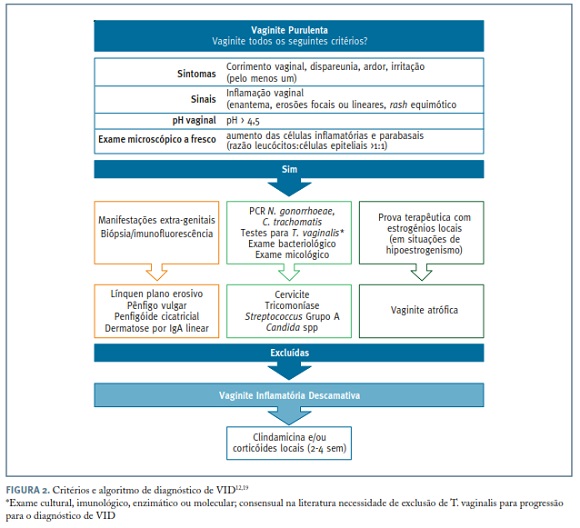
A VID é uma síndrome clínica cujo diagnóstico é baseado nos sintomas, sinais e achados do exame microscópico a fresco, que são inespecíficos. É essencial o treino da microscopia. A resposta ao tratamento com clindamicina e corticóides locais corrobora o diagnóstico de VID.
Os critérios de diagnóstico de VID foram estabelecidos por Sobel (Figura 2). Está recomendada a exclusão de: Trichomonas vaginalis, Neisseria gonorrhoeae, Clamydia trachomatis, Candida spp, bacteriose vaginal e doenças dermatológicas imunes (eg líquen plano erosivo) 12,19.
Tratamento
Não existem estudos randomizados que avaliem as diferentes opções terapêuticas para a VID. A clindamicina e os corticóides intravaginais têm sido utilizados, com sucesso, no seu tratamento. A resposta favorável à clindamicina tópica advém, provavelmente, das suas conhecidas propriedades anti-inflamatórias, decorrentes da sua capacidade de inibição da síntese de citocinas pró-inflamatórias, como a interleucina 1, 6 e 8 e o factor de necrose tumoral19.
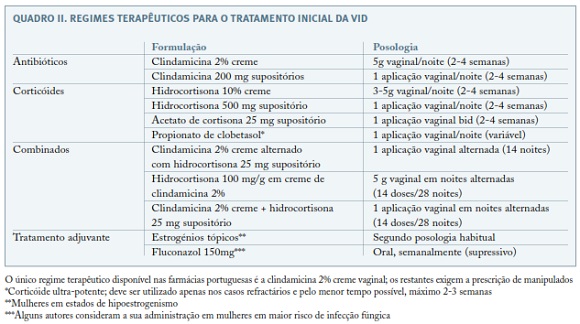
São várias as opções para o tratamento inicial (Quadro II), sendo as mais frequentemente usadas a clindamicina 2% creme e a hidrocortisona 10% creme ou 500mg supositório. O regime terapêutico inicial deve ser mantido durante cerca de 2-4 semanas (alguns autores referem 3-6 semanas19,39)23,31. A melhoria é quase universal, sendo que, na ausência de resposta favorável, o diagnóstico deve ser reconsiderado12,19. Após suspensão do tratamento inicial, cerca de um terço das mulheres que apresentam resolução clínica e laboratorial recidivam em 6 semanas 12,13,19. Assim, a maioria das doentes necessita de tratamento de manutenção19. Efectivamente, a VID deve ser reconhecida como uma condição crónica, e não um processo agudo, pelo que o aquele deve ser sempre considerado, com bons resultados no controlo das manifestações clínicas a longo prazo19.
Assim, após a instituição do tratamento inicial, as mulheres devem ser reavaliadas, geralmente às 3-4 semanas de seguimento. Se tiver sido obtida a remissão completa (ausência completa de sinais e sintomas e exame microscópico a fresco sem aumento de leucócitos ou de células parabasais), o tratamento pode ser suspenso. Se a remissão for apenas parcial, o tratamento deve ser continuado até à remissão completa (geralmente, mais 2 semanas). Se não houver qualquer melhoria, deve ser revisto o diagnóstico e, se se mantiver o diagnóstico provável de VID, deve ser mudado o fármaco ou proceder-se à combinação de diferentes fármacos, por 4-6 semanas.
No caso das recorrências, o tratamento deve também prolongar-se até que a remissão completa seja novamente atingida. Posteriormente, a frequência de administração deve ser gradualmente diminuída, desde que a mulher se mantenha assintomática e sem alterações no exame microscópico a fresco até à dose mínima necessária para controlo da doença. Algumas doentes necessitam de tratamento por meses a anos até que seja possível suspender o tratamento, sem recidiva subsequente19.
As mulheres sob tratamento de manutenção requerem avaliações seriadas, de forma a monitorizar-se a evolução clínica: sintomatologia, exame físico e microscopia a fresco. A última, ao permitir uma avaliação mais objectiva do processo inflamatório, assume um papel preponderante na decisão acerca da necessidade de tratamento adicional. A avaliação do pH vaginal é um marcador indirecto do grau lactobacilar, devendo fazer parte do seguimento apenas quando o tratamento com clindamicina tópica for descontinuado23. Não se verifica supressão suprarrenal com o uso prolongado dos corticóides habitualmente utilizados (hidrocortisona).
Os estudos existentes na literatura não revelam diferenças significativas na resposta aos vários regi- mes terapêuticos iniciais13,19. Os resultados obtidos com clindamicina oral parecem ser inferiores aos da via vaginal34. De referir a existência de casos cuja remissão apenas foi obtida com a administração de antibióticos beta-lactâmicos orais12. O tacrolimus, usado judiciosamente, também se demonstrou útil nalguns casos19.
O principal efeito adverso terapêutica continuada com clindamicina e corticóides tópicos é a infecção fúngica sintomática19,23. Nesse sentido, alguns autores recomendam a adição de fluconazol oral ao regime terapêutico das mulheres em maior risco19,23.
Embora as mulheres pós-menopáusicas com VID não obtenham melhoria clínica significativa com estrogénios tópicos por si só, a sua aplicação adjuvante após o tratamento inicial com clindamicina parece diminuir a probablidade de recorrência11,41, eventualmente por proporcionar um microambiente mais favorável ao crescimento lactobacilar11.
No Quadro II são apresentados os regimes terapêuticos mais frequentemente descritos na literatura para o tratamento inicial das VID. Algumas mulheres podem suspender o tratamento inicial, permanecendo assintomáticas, enquanto outras requerem tratamento mais prolongado, ajuste da dosagem ou alteração do príncipio activo. Assim, o tratamento de manutenção deve ser adaptado a cada caso, utilizando-se a menor dose possível para manter a doença controlada31.
Prognóstico
Numa revisão de 98 casos19, submetidos a 3 protocolos terapêuticos diferentes (clindamicina 2% creme aplicação vaginal diária, hidrocortisona 10% creme aplicação vaginal diária, acetato de cortisona 25 mg supositórios aplicação vaginal bidiária), foi obtida uma resposta favorável em 86% dos casos, às 3 semanas de seguimento, com melhoria franca dos sintomas e sinais; posteriormente, o tratamento passou a bissemanal e foi descontinuado às 8 semanas, em 53 mulheres que se encontravam em remissão clínica e com exame microscópico a fresco normal. A taxa de recidiva foi de 32% às 6 semanas. Após um ano de tratamento de manutenção, 26% das mulheres apresentavam-se curadas, 58% controladas e 16% parcialmente controladas.
Assim, a recorrência é comum, ocorrendo em cerca de um terço das doentes às 6 semanas após descontinuação do tratamento12,19. Está descrita uma taxa de cura a um ano de cerca de 25%19. A resposta favorável ao tratamento inicial está associada a melhor prognóstico19 e as mulheres que não apresentam recorrência nos primeiros meses estão, provavelmente, curadas.
Conclusão
A VID é uma entidade pouco reconhecida pelos clínicos, devendo ser considerada na avaliação das mulheres com queixas de vaginite crónica, nomeadamente corrimento anómalo (purulento) e dispareunia. Foi identificada em 8% das mulheres com queixas vulvovaginais crónicas e está associada a um significativo impacto negativo na função sexual e na qualidade de vida das afectadas. A sua etiologia e patofisiologia ainda não foram esclarecidas. Uma vez que os sinais e sintomas são inespecíficos, é fundamental excluir outras causas de vaginite purulenta, nomeadamente tricomoníase, vaginite atrófica e líquen plano erosivo, entre outras. A microscopia a fresco assume um papel fulcral no diagnóstico e monitorização do tratamento, sendo característico o aumento das células inflamatórias e parabasais (razão leucócitos/células epiteliais >1), com diminuição dos lactobacilos. O pH é, invariavelmente, superior a 4,5. Para o tratamento são utilizados agentes tópicos - clindamicina e/ou corticóides, com resposta favorável inicial na maioria das doentes. A recorrência é comum e, como condição crónica, frequentemente é necessário tratamento de manutenção para controlo dos sinais e sintomas.
REFERÊNCIAS BIBLIOGRÁFICAS
1. ACOG Practice Bulletin. Clinical management guidelines for obstetrician-gynecologists, Number 72, May 2006: Vaginitis. Obstet Gynecol 2006;107(5):1195-1206. [ Links ]
2. Anderson MR, Klink K, Cohrssen A. Evaluation of vaginal complaints. JAMA 2004;291(11):1368-1379. [ Links ]
3. Nyirjesy P, Peyton C, Weitz MV, Mathew L, Culhane JF. Causes of chronic vaginitis: analysis of a prospective database of affected women. Obstet Gynecol 2006;108(5):1185-1191. [ Links ]
4. Irving G, Miller D, Robinson A, Reynolds S, Copas AJ. Psychological factors associated with recurrent vaginal candidiasis: a preliminary study. Sex Transm Infect 1998;74(5):334-338. [ Links ]
5. Read S, King M, Watson J. Sexual dysfunction in primary medical care: prevalence, characteristics and detection by the general practitioner. J Public Health Med 1997;19(4):387-391. [ Links ]
6. Nyirjesy P. Management of persistent vaginitis. Obstet Gynecol 2014;124(6):1135-1146. [ Links ]
7. Franken Von H RW. Hydrorrhea vaginalis. Geburtschife Frauenkeilkd 1954;14:154-162.
8. Scheffey L, Rakoff A LW. An unusual case of exudative vaginitis (hydrorrhoea vaginalis) treated with local hydrocortisone. Am J Obs Gynecol 1956;(72):208. [ Links ]
9. Gardner HL. Desquamative inflammatory vaginitis: a newly defined entity. Am J Obstet Gynecol 1968;102(8):1102-1105. [ Links ]
10. Gray LA BM. Vaginitis in women: diagnosis and treatment. Am J Obs Gynecol 1965;(92):125-136. [ Links ]
11. Stockdale CK. Clinical spectrum of desquamative inflammatory vaginitis. In: Current infectious disease reports. 2010. p. 479-483. [ Links ]
12. Sobel JD. Desquamative inflammatory vaginitis: a new subgroup of purulent vaginitis responsive to topical 2% clindamycin therapy. Am J Obstet Gynecol 1994;171(5):1215-1220. [ Links ]
13. Reichmann O SJ. Desquamative inflammatory vaginitis (DIV): twelve year experience with one hundred and thirty patients - new insights. J Low Gen Tract Dis 2009;October su(2).
14. Murphy R. Desquamative inflammatory vaginitis. Dermatol Ther 2004;17(1):47-49. [ Links ]
15. Donders GGG, Vereecken A, Bosmans E, Dekeersmaecker A, Salembier G, Spitz B. Definition of a type of abnormal vaginal flora that is distinct from bacterial vaginosis: aerobic vaginitis. BJOG 2002;109(1):34-43. [ Links ]
16. Donders GGG. Definition and classification of abnormal vaginal flora. Best Pract Res Clin Obstet Gynaecol 2007;21(3): 355-373. [ Links ]
17. Donders G, Bellen G, Rezeberga D. Aerobic vaginitis in pregnancy. BJOG 2011;118(10):1163-1170. [ Links ]
18. Gardner HL. Desquamative inflammatory vaginitis. Am J Obstet Gynecol 1969;104(8):1225. [ Links ]
19. Sobel JD, Reichman O, Misra D, Yoo W. Prognosis and treatment of desquamative inflammatory vaginitis. Obstet Gynecol 2011;117(4):850-855. [ Links ]
20. Oates JK, Rowen D. Desquamative inflammatory vaginitis. A review. Genitourin Med 1990;66(4):275-279. [ Links ]
21. Nyirjesy P, Leigh RD, Mathew L, Lev-Sagie A, Culhane JF. Chronic vulvovaginitis in women older than 50 years: analysis of a prospective database. J Low Genit Tract Dis 2012;16(1):24-29. [ Links ]
22. Newbern EC, Foxman B, Leaman D, Sobel JD. Desquamative inflammatory vaginitis: an exploratory case-control study. Ann Epidemiol 2002;12(5):346-352. [ Links ]
23. Reichman O, Sobel J. Desquamative inflammatory vaginitis. Best Pract Res Clin Obstet Gynaecol 2014;28(7):1042-1050. [ Links ]
24. Lev-Sagie A NP. Treatment of desquamative inflammatory vaginitis (DIV) with intravaginal 2%clindamycin cream: a long term follow-up. J Low Genit Tract Dis 2009;(3(5 Suppl):S2).
25. Bradford J, Fischer G. Desquamative inflammatory vaginitis: differential diagnosis and alternate diagnostic criteria. J Low Genit Tract Dis 2010;14(4):306-310. [ Links ]
26. Pereira N, Edlind TD, Schlievert PM, Nyirjesy P. Vaginal toxic shock reaction triggering desquamative inflammatory vaginitis. J Low Genit Tract Dis 2013;17(1):88-91. [ Links ]
27. Peacocke M, Djurkinak E, Tsou HC, Thys-Jacobs S. Desquamative inflammatory vaginitis as a manifestation of vitamin D deficiency associated with Crohn disease: case reports and review of the literature. Cutis 2010;86(1):39-46. [ Links ]
28. Peacocke M, Djurkinak E, Thys-Jacobs S. Treatment of desquamative inflammatory vaginitis with vitamin D: a case report. Cutis 2008;81(1):75-78. [ Links ]
29. L E. Desquamative inflammatory vaginitis. In: L. E, editor. Genital Dermatology Atlas. Philadelphia: Lippincott Williams &Wilkins; 2004. p. 237-240. [ Links ]
30. Donders GGG, Ruban K, Bellen G. Selecting anti-microbial treatment of aerobic vaginitis. Curr Infect Dis Rep 2015;17(5):477. [ Links ]
31. Edwards L. Dermatologic causes of vaginitis: a clinical review. Dermatol Clin 2010;28(4):727-735. [ Links ]
32. Verstraelen H, Verhelst R, Vaneechoutte M, Temmerman M.. Group A streptococcal vaginitis: an unrecognized cause of vaginal symptoms in adult women. Arch Gynecol Obs 2011;Jul;284 (1):95-98.
33. Edwards L FEJ. Desquamative vaginitis: lichen planus in disguise. Obs Gynecol 1988;71:832-836. [ Links ]
34. Murphy R, Edwards L. Desquamative inflammatory vaginitis: what is it? J Reprod Med 2008;53(2):124-128. [ Links ]
35. Marconi C, Donders GGG, Bellen G, Brown DR, Parada CMGL, Silva MG. Sialidase activity in aerobic vaginitis is equal to levels during bacterial vaginosis. Eur J Obstet Gynecol Reprod Biol 2013;167(2):205-209. [ Links ]
36. Shaw JL V, Diamandis EP. A potential role for tissue kallikrein-related peptidases in human cervico-vaginal physiology. Biol Chem 2008;389(6):681-688. [ Links ]
37. Dennerstein G, Scurry J, Brenan J, Allen D, Marin M. Desquamative inflammatory vaginitis. In: Dennerstein G, Scurry J, Brenan J, Allen D, Marin M, The Vulva and Vagina Manual. Australia: Gynederm Publishing; 2005. p. 170-172. [ Links ]
38. Paavonen J. Desquamative inflammatory vaginitis. Infect Dis Obstet Gynecol 1996;4(5):257. [ Links ]
39. Andújar MTA, López AG, Parra CP, Pérez RL, Casas CC, Gómez MMR, et al. Desquamative Inflammatory Vaginitis: The Unknown. Int J Women’s Heal Reprod Sci 2015;3(3):171-173. [ Links ]
40. Jacobson M, Krumholz B, Franks A. Desquamative inflammatory vaginitis. A case report. J Reprod Med 1989;34(9): 647-650. [ Links ]
41. Nyirjesy P. Postmenopausal vaginitis. Curr Infect Dis Rep 2007;9(6):480-484. [ Links ]
Endereço para correspondência | Dirección para correspondencia | Correspondence
Joana Lima-Silva
Serviço de Ginecologia
Alameda Professor Hernâni Monteiro
4200-319, Porto, Portugal
E-mail: xjoana.lima.silva@gmail.com
Recebido em: 9/9/2015
Aceite para publicação: 3/2/2016