Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Portuguesa de Medicina Geral e Familiar
Print version ISSN 2182-5173
Rev Port Med Geral Fam vol.36 no.1 Lisboa Feb. 2020
https://doi.org/10.32385/rpmgf.v36i1.12414
RELATOS DE CASO
O utente oncológico e a importância dos cuidados de saúde primários
The oncological patient and the importance of primary care
Tiago Baptista*,
 https://orcid.org/0000-0002-60334067
https://orcid.org/0000-0002-60334067
Raquel Gonçalves Ramos*
*USF Tiago de Almeida, Unidade Local de Saúde do Alto Minho.
Endereço para correspondência | Dirección para correspondencia | Correspondence
RESUMO
Introdução: Os cuidados paliativos (CP) definem-se como “cuidados ativos, coordenados e globais, prestados por unidades e equipas específicas, em internamento ou no domicílio, a doentes em situação de sofrimento decorrente de doença incurável ou grave, em fase avançada e progressiva, assim como às suas famílias, com o principal objetivo de promover o bem-estar e a qualidade de vida, através da prevenção e alívio do sofrimento físico, psicológico, social e espiritual, com base na identificação precoce e no tratamento rigoroso da dor e outros sintomas físicos, mas também psicossociais e espirituais”.1
Descrição do caso: O caso clínico reporta o diagnóstico e seguimento de uma utente com carcinoma gástrico, nomeadamente na articulação entre vários níveis de cuidados, em especial com os prestadores de cuidados paliativos.
Comentário: O caso descrito pretende realçar o papel central dos cuidados de saúde primários na gestão do doente com necessidades paliativas, bem como os desafios que decorrem desta gestão. Por outro lado, pretende ainda ilustrar a complexidade da disciplina de medicina geral e familiar, sendo que nele se identificam de forma clara as competências nucleares do médico de família e as suas 12 características fundamentais.
Palavras-chave: Médico de família; Cuidados paliativos.
ABSTRACT
Introduction: Palliative care may be defined as “active, coordinated and global care, performed by specific teams and units, both in inpatient or domiciliary settings, to patients undergoing suffering caused by serious or incurable disease in advanced and progressive stage as well as to the patient families with the aim of promoting the wellbeing and quality of life, through prevention and relief of physical, psychological, social and spiritual, based on the early identification and rigorous treatment of not only pain and other physical symptoms but also psychosocial and spiritual”.1
Case description: The following case reports the diagnosis and follow-up of a patient with gastric cancer focusing on the articulation between levels of care, particularly with palliative care teams.
Comments: This case report aims to highlight the essential role of primary care in the management of the patient with palliative needs as well as the challenges that arise from this. On the other hand, it illustrates the complexity of primary care since it is possible to identify the core competences and characteristics of family medicine.
Keywords: Family physician; Palliative care
Introdução
Os cuidados paliativos (CP) definem-se como “cuidados ativos, coordenados e globais, prestados por unidades e equipas específicas, em internamento ou no domicílio, a doentes em situação de sofrimento decorrente de doença incurável ou grave, em fase avançada e progressiva, assim como às suas famílias, com o principal objetivo de promover o bem-estar e a qualidade de vida, através da prevenção e alívio do sofrimento físico, psicológico, social e espiritual, com base na identificação precoce e no tratamento rigoroso da dor e outros sintomas físicos, mas também psicossociais e espirituais”.1
Em caso de doença terminal, cerca de um em cada dois portugueses elegeu o domicílio como o local preferido para morrer, sendo este um fator que aumenta a sua qualidade no final da vida.2
No ambulatório e no domicílio, a prestação de CP pode ser efetuada pelo médico de família (MF), por equipas/unidades da Rede Nacional de Cuidados Continuados Integrados (RNCCI) e, no âmbito da Rede Nacional de Cuidados Paliativos (RNCP), por equipas comunitárias de suporte em cuidados paliativos (ECSCP) ou por equipas intra-hospitalares de suporte em cuidados paliativos (EIHSCP).
Apesar de nos últimos anos terem sido criadas no território nacional várias equipas de prestação de CP, estas parecem ainda não ser suficientes face às necessidades.
O MF é o médico da pessoa, que presta cuidados ao indivíduo em todas as fases do seu ciclo de vida, no contexto da sua família e comunidade. Para além do seu papel na promoção da saúde, prevenção da doença e prestação de cuidados curativos e de acompanhamento tem também um papel importante na prestação de CP.3 No entanto, e apesar das necessidades cada vez maiores no que diz respeito a esta área, a formação em CP esteve subvalorizada no programa de formação específica da especialidade durante vários anos, existindo ainda lacunas na formação pós-graduada.
Com a apresentação deste caso clínico pretende-se expor a necessidade da integração de conhecimentos de CP na formação dos MF, bem como da criação de mais equipas de suporte em CP, no interesse de um melhor cuidado dos utentes, seus familiares e consequente melhoria dos cuidados na comunidade.
Descrição do caso
Identificação
Utente do sexo feminino, 59 anos, jardineira reformada por invalidez aos 49 anos, 4º ano de escolaridade. Inserida numa família alargada, vivia com o marido, filho, nora e neto num apartamento de tipologia T2.
Antecedentes pessoais
Utente independente para as atividades da vida diária. Apresentava, como antecedentes pessoais, síndroma dolorosa crónica por patologia osteoarticular; crises epiléticas focais secundárias a meningioma da foice, lesões encefaloclásticas do cíngulo, regiões pré-cunhais e estriatocapsular esquerdas sequelares a isquémia idiopática, sob seguimento em consulta de neurologia; carcinoma epidermoide queratinizante e invasor do colo uterino, estádio IIIb, submetida a excisão cirúrgica, quimioterapia e radioterapia em 2007 com seguimento em ginecologia até 2016, sem recidivas; abuso crónico de álcool, em abstinência há mais de seis anos; e dislipidemia. Negava historial de consumo de tabaco, drogas de abuso e apresentava, à data da primeira consulta com o MF, IMC de 24kg/m2. Estava medicada habitualmente com topiramato 100mg bid e sinvastatina 20mg id.
Antecedentes familiares
Dos antecedentes familiares destacavam-se mãe falecida na 6ª década de vida por enfarte agudo do miocárdio; um de cinco irmãos falecido de causa súbita desconhecida, restantes saudáveis; e filho único de 33 anos saudável.
História da doença atual
Utente recorreu a consulta aberta (CA) com o MF a 19/01/2016 por queixas de epigastralgia e vómitos alimentares associados a náusea desde o dia anterior. Mantinha tolerância para hidratação oral e negava outros sinais ou sintomas, como febre ou diarreia. O exame objetivo não demonstrava alterações. Assim, o quadro foi interpretado como uma possível gastroenterite aguda, tendo-lhe sido prescritas medidas gerais não farmacológicas e explicados sinais de alarme que motivassem reavaliação.
Nove dias depois, a utente recorreu novamente a CA com o MF por manutenção de vómitos alimentares persistentes, sem outros sintomas associados. No exame objetivo destacava-se perda ponderal de aproximadamente 12% em dois meses, mantendo-se a restante avaliação sem alterações, nomeadamente abdómen mole e depressível, sem massas ou organomegalias, sem dor à palpação superficial e profunda de todos os quadrantes e com ruídos hidroaéreos presentes. Dado a manutenção dos sintomas e perda ponderal foi requisitada uma endoscopia digestiva alta (EDA) com indicação para ser realizada o mais brevemente possível e foi medicada com omeprazol 20mg id em jejum e metoclopramida 10mg antes das refeições principais.
A 11/02/2016, a utente apresentou o resultado de EDA que revelou “estenose da junção esófago-gástrica por provável lesão estenosante do 1/3 superior do estômago”, associada a agravamento do quadro clínico, com disfagia para sólidos e líquidos persistente. Por esse motivo foi encaminhada para o serviço de urgência (SU) do hospital de referência onde foi internada no serviço de cirurgia geral.
Durante o internamento foi obtido o resultado histológico da lesão previamente identificada - “carcinoma infiltrante e ulcerado de tipo pouco coeso - células em anel de sinete” - e foi realizado o estadiamento da lesão oncológica (T3/4, N1, M0), onde foi feita a primeira referência à potencial irressecabilidade tumoral. Após discussão do caso em consulta oncológica de grupo foi decidida a realização de quimioterapia (QT). Por melhoria do quadro clínico e tolerância da dieta oral, a doente teve alta a 09/03/2016, orientada para as consultas externas de oncologia e cirurgia geral.
Na primeira consulta de oncologia, oito dias após a alta hospitalar, constatou-se que a doente mantinha vómitos diários que recomeçaram dois dias após alta, pelo que foi novamente encaminhada para o SU e, deste, para novo internamento sob as hipóteses de colocação de prótese mecânica ou de realização de cirurgia paliativa. Durante o internamento, que teve a duração de 14 dias, foi colocada uma prótese mecânica na junção esófago-gástrica por EDA, tendo a doente tolerado posteriormente a dieta oral.
A utente iniciou tratamentos de QT a 22/04/2016, recorrendo a CA com o MF após duas sessões de tratamento por reinício de vómitos/intolerância alimentar para sólidos e líquidos associados a anorexia. Nesta consulta, a utente apresentava-se muito emagrecida, com claro mal-estar geral e astenia, verbalizando que não teria tido consultas médicas após o início de QT e que não teria sido encaminhada para nenhuma outra equipa, nomeadamente de CP. Nesse sentido, o MF tentou efetuar contacto telefónico com médica assistente com o objetivo de esclarecer a estratégia de acompanhamento da utente, em especial necessidade de articulação com CP, dado que a utente apresentava deterioração progressiva do estado geral.
Uma vez que o contacto telefónico não foi possível, o médico enviou uma carta urgente através de familiar da utente.
Entretanto, a doente realizou mais duas sessões de QT e, a 12/07/2016, recorreu novamente ao MF com queixa de disfagia que impossibilitava a alimentação e a ingestão da medicação oral, em especial analgesia por via oral com consequente descontrolo álgico. A doente apresentava-se com uma degradação marcada do estado geral, com caquexia oncológica.
A familiar que acompanhava a utente referiu que entregara a carta do MF no serviço de oncologia tendo, no entanto, faltado à consulta agendada por esquecimento. Assim, e cerca de um mês e meio após a primeira tentativa de contacto, o MF contactou telefonicamente o médico oncologista que confirmou a complexidade do caso e se prontificou a encaminhar a utente para EIHSCP (única equipa de cuidados paliativos da área), a reavaliar a utente com urgência e a aferir adequação de terapêutica analgésica, que foi alterada pelo MF para suspensão oral com sucesso terapêutico.
A 01/08/2016, a utente foi observada na unidade de saúde familiar em consulta de intersubstituição por queda com ferida contusa na região occipital. A médica que a observou constatou, no processo clínico de seguimento hospitalar, que a utente não teria ainda agendamento de consulta pela EIHSCP, sinalizando esta situação ao MF, que efetuou contacto imediato com assistente social da EIHSCP que se prontificou a agendar consulta com urgência.
A utente foi levada ao SU a 25/08/2016 por quadro de vómitos e astenia marcada após mais uma sessão de QT, tendo sido internada na unidade de cuidados intermédios polivalentes e posteriormente no serviço de medicina. Durante o internamento, a doente foi observada pela EIHSCP, que realizou o ajuste terapêutico, e foi decidida, em articulação com a utente e família, suspensão da QT por reações adversas marcadas e impacto na qualidade de vida - toxicidade a nível dos sistemas gastrointestinal, hematológico (anemia e trombocitopenia) e cutâneo. A doente teve alta, tendo sido agendada consulta externa de CP e fornecidos contactos e acompanhamento próximo pela mesma até à reavaliação.
Na consulta de reavaliação de CP (19/10/2016) foi objetivada estabilidade do quadro clínico, sendo otimizada terapêutica, efetuados ensinos de cuidados e realizadas intervenções no sentido de capacitar a utente e os cuidadores para uma melhor gestão dos problemas e eventuais complicações associadas à patologia oncológica de base. A 03/11/2016, a utente teve alta da consulta de oncologia dada a ineficácia da QT.
A 05/01/2017 foi emitido um relatório médico dos CP, onde constava sugestão de referenciação pela equipa de saúde familiar para acompanhamento por equipa de cuidados continuados integrados, com o objetivo de reforço de ensinos, gestão de regime terapêutico e cuidados de conforto.
No mesmo dia, a assistente social sinalizou ao MF que a EIHSCP solicitava referenciação para a RNCCI por inexistência de ECSCP na área. Assim, o MF efetuou esta referenciação, salvaguardando junto da assistente social o pressuposto no manual prestador dos cuidados continuados integrados que, na referenciação à rede pelos cuidados de saúde primários (CSP), “exceptuam-se os doentes que estão a ser seguidos por uma equipa EIHSCP ou ECSCP podendo ser admitidos directamente por estas redes. Estas equipas poderão pedir transferência dos seus doentes para outras respostas de CP, sendo colocados pelas equipas coordenadoras locais sem validação prévia”, cumprindo-se o princípio da eficiência também destacado no documento enquadrador.
A 19/01/2017, cerca de um ano após o início de episódio de cuidados e oito meses após registo de necessidade de intervenção de CP, foi realizada uma visita domiciliária conjunta com MF e EIHSCP onde foi revista a adequação analgésica, identificadas as necessidades terapêuticas e adaptadas medidas de conforto. Nesta visita objetivou-se o estado caquético da utente, que apresentava uma úlcera de pressão na região sagrada. Foi articulada entre as equipas um plano de visitas médicas e de enfermagem para vigilância e realização de cuidados de penso, tendo sido agendada uma visita domiciliária da EIHSCP. No dia desta visita (23/01/2017), a EIHSCP foi informada telefonicamente da deterioração do estado clínico da utente, tendo verificado e certificado o óbito no domicílio e dado conhecimento à equipa de saúde familiar.
Comentário
O caso clínico reporta ao diagnóstico e seguimento de uma utente com carcinoma gástrico que se desenrola ao longo de cerca de um ano (Figura 1). Durante este ano, a doente foi seguida simultaneamente pela equipa de saúde familiar e, a nível hospitalar, por médicos de várias especialidades, que incluíram CP especializados.

(clique para ampliar ! click to enlarge)
O carcinoma gástrico é uma patologia cuja clínica, nos seus estádios iniciais, não tem habitualmente sintomas específicos associados, sendo a maioria dos sintomas e sinais reflexo de doença avançada.4 Em Portugal é a quarta neoplasia com maior incidência e a terceira principal causa de morte por cancro no sexo feminino.5
Apesar dos CP não serem determinados pelo diagnóstico, o cancro está entre as doenças que mais frequentemente necessitam deste tipo de cuidados.6
A cultura dominante da sociedade tem considerado a cura da doença como o principal objetivo dos serviços de saúde,7 por vezes, mesmo nos casos de doença avançada, fazendo com que possa haver um atraso significativo na orientação dos doentes para equipas de prestação de CP. No caso clínico descrito, desde o início do episódio de cuidados até ao primeiro contacto da utente com os CP decorreu um período de aproximadamente sete meses, durante o qual realizou tratamento de QT com marcados efeitos tóxicos a nível sistémico. Durante este período não lhe foram prestados CP integrados e holísticos por uma equipa diferenciada, que se considera que poderiam ter resultado numa melhoria substancial da sua qualidade de vida.
A prestação de CP envolve, pelo menos, dois níveis de cuidados: a abordagem paliativa/ação paliativa e os CP especializados.8 A primeira deve ser realizada por todos os profissionais de saúde em serviços onde ocasionalmente são tratados doentes com necessidades paliativas, como é o caso do MF e do enfermeiro de família ao nível dos CSP, ou outros profissionais de saúde de serviços hospitalares não especializados em CP, enquanto os CP especializados são prestados por equipas multidisciplinares próprias e com competências específicas nesta área.8
Em Portugal tem-se verificado um interesse progressivo na área dos CP, nomeadamente no que diz respeito à criação de equipas especializadas de suporte em CP, de forma a que todas as pessoas portadoras de doença avançada e progressiva, residentes em território nacional, tenham acesso a CP de qualidade, independentemente da idade, diagnóstico, local de residência ou nível socioeconómico.9 De acordo com o Plano Estratégico para o Desenvolvimento dos CP estão estabelecidos para o biénio 2017-18 os objetivos de criar, a nível nacional, uma ECSCP por Agrupamento de Centros de Saúde até ao final de 2018, uma EIHSCP por hospital até ao final de 2017 e uma Unidade de CP por hospital do grupo E/F* até ao final de 2018.9
No caso descrito, os CP especializados foram prestados por uma EIHSCP que atua primariamente em contexto hospitalar mas também no domicílio, através da RNCCI.
Atualmente, na região, há duas equipas especializadas em CP. A EIHSCP e uma equipa comunitária do setor social que presta cuidados em apenas dois concelhos do distrito e que não abrangia a área residencial da utente.
De acordo com alguns estudos, cerca de 60% dos doentes falecidos necessitariam de CP, sendo que deveria existir aproximadamente 1-1,5 equipas de CP domiciliários por cada 100 mil habitantes.10 Assim, estima-se que em 2016, nesta região, para um número de mortes por todas as causas de 2.93911 e uma população total de 233.813 habitantes,12 cerca de 1.763 doentes terão necessitado de CP e cerca de duas a quatro equipas domiciliárias seriam necessárias para cobrir as necessidades.
É então natural que, enquanto não são ultrapassadas as insuficiências atuais na aplicação do plano estratégico, recaia sobre a equipa de saúde familiar a responsabilidade pela gestão de grande parte dos casos com necessidade de CP mais complexos, como no caso ilustrado.
Assim, este caso realça a necessidade de formação dos MF na área dos CP, tanto no conhecimento das estruturas disponíveis para a prestação de CP diferenciados como da necessidade de conhecimentos teóricos e práticos para uma otimização da abordagem paliativa.
É importante que os MF reconheçam quais são as estruturas existentes e disponíveis para a prestação de CP de forma a efetuar uma referenciação adequada e atempada, bem como a promover uma interação mais eficiente entre estes agentes prestadores de CP.
A importância da formação nesta área está reconhecida no programa de formação da especialidade de medicina geral e familiar13 que entrou em vigor no dia 1 de janeiro 2015, devendo, na opinião dos autores, ser reforçada a vertente da formação contínua pós especialização.
Por outro lado, o relato efetuado espelha a complexidade da disciplina de MGF, sendo que nele se identificam de forma clara as competências nucleares do MF e as suas 12 características fundamentais (Figura 2), como definido pela Sociedade Europeia de Clínica Geral/Medicina Familiar, WONCA Europe.3
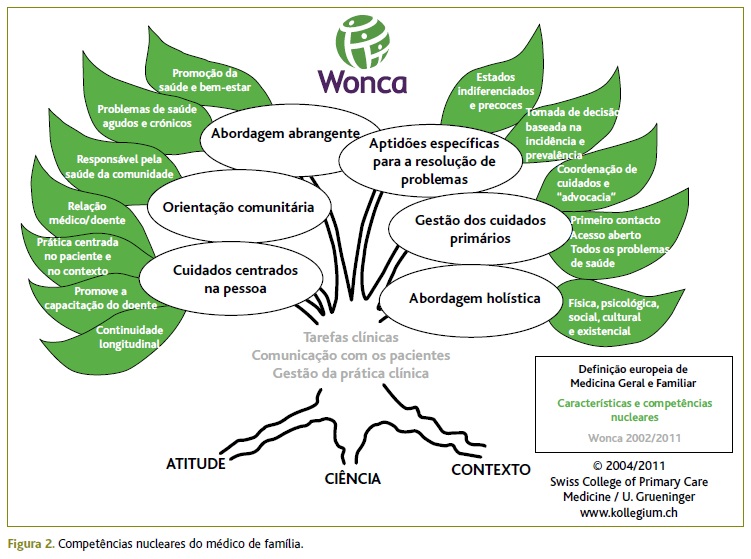
(clique para ampliar ! click to enlarge)
Destas características destacam-se, neste caso: o processo específico de tomada de decisão, orientado inicialmente para uma situação aguda (mais prevalente e incidente) mas rapidamente corrigido após evolução e encaminhado para intervenção urgente; gestão da interface com outras especialidades e o «papel de advogado» do paciente assumido, em especial pelo acompanhamento próximo do processo e plano de seguimento e pela intervenção após identificação de atraso na referenciação para CP.
Particularmente relevante neste caso, mas em toda a atividade do MF, é ainda a intervenção do MF nas múltiplas dimensões dos problemas de saúde, beneficiando de uma relação ímpar com o utente, construída ao longo do tempo e alicerçada numa abordagem centrada na pessoa, orientada para o indivíduo, sua família e comunidade.
A divulgação deste caso clínico serve, assim, de um modo geral, um duplo propósito. Pretende-se, por um lado, destacar a importância crescente da prestação de cuidados a utentes com necessidade de CP através da abordagem por parte da equipa de saúde familiar, bem como da implementação do plano estratégico para o desenvolvimento dos CP, em especial das suas equipas comunitárias de suporte e sua integração nos agrupamentos de centros de saúde.
A divulgação deste caso clínico serve, assim, de um modo geral, um duplo propósito. Pretende-se, por um lado, destacar a importância crescente da prestação de cuidados a utentes com necessidade de CP através da abordagem por parte da equipa de saúde familiar, bem como da implementação do plano estratégico para o desenvolvimento dos CP, em especial das suas equipas comunitárias de suporte e sua integração nos agrupamentos de centros de saúde.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Lei n.º 52/2012, de 5 de Setembro. Diário da República. 1ª Série(172):2119-24. [ Links ]
2. Sarmento VP, Higgison IJ, Ferreira PL, Gomes B. Past trends and projections of hospital deaths to inform the integration of palliative care in one of the most ageing countries in the world. Palliat Med. 2016;30(4):363-73. [ Links ]
3. WONCA Europa. A definição europeia de medicina geral e familiar (Clínica geral / Medicina familiar). WONCA Europa; 2002. Available from: http://www.woncaeurope.org/sites/default/files/documents/European%20Definition%20in%20Portuguese.pdf [ Links ]
4. Cabebe EC. Gastric cancer. Medscape [Internet]; 2017 [updated 2019 May 21]. Available from: https://emedicine.medscape.com/article/278744-overview [ Links ]
5. International Agency for Research on Cancer. Globocan 2012: estimated cancer incidence, mortality and prevalence worldwide in 2012: population fact sheets [homepage]. Lyon: IARC; 2019 May. Available from: http://gco.iarc.fr/today/data/factsheets/populations/620-portugal-fact-sheets.pdf [ Links ]
6. Murtagh FE, Bausewein C, Verne J, Groeneveld EI, Kaloki YE, Higgison IJ. How many people need palliative care? A study developing and comparing methods for population-based estimates. Palliat Med. 2014;28(1):49-58. [ Links ]
7. Direção-Geral da Saúde, Conselho Nacional de Oncologia. Programa nacional de cuidados paliativos. Lisboa: DGS; 2005. [ Links ]
8. Radbruch L, Payne S, Bercovitch M, Caraceni A, De Vlieger T, Firth P, et al. White paper on standards and norms for hospice and palliative care in Europe: part 1. Eur J Palliat Care. 2009;16(6):278-89. [ Links ]
9. Comissão Nacional de Cuidados Paliativos. Plano estratégico para o desenvolvimento dos cuidados paliativos: biénio 2017-2018 [Internet]. Lisboa: Administração Central do Sistema de Saúde; 2017. Available from: https://www.sns.gov.pt/wp-content/uploads/2016/09/Plano-Estratégico-CP_2017-2018-1-1.pdf [ Links ]
10. Capelas ML. Cuidados paliativos: uma proposta para Portugal [Palliative care: a proposal for Portugal]. Cad Saúde. 2009;2(1):51-7. Portuguese
11. Instituto Nacional de Estatística. Óbitos (n.º) por local de residência (NUTS - 2013), sexo, grupo etário e causa de morte (lista sucinta europeia): anual [homepage]. Lisboa: INE; 2018 [updated 2019 Feb 22]. Available from: https://www.ine.pt/xportal/xmain?xpid=INE&xpgid=ine_indicadores&indOcorrCod=0008206&contexto=bd&selTab=tab2 [ Links ]
12. Instituto Nacional de Estatística. População residente (n.º) por local de residência (NUTS - 2013), sexo e grupo etário: anual [homepage]. Lisboa: INE; 2018 [updated 2019 Jun 14]. Available from: https://www.ine.pt/xportal/xmain?xpid=INE&xpgid=ine_indicadores&contecto=pi&indOcorrCod=0008273&selTab=tab0 [ Links ]
13. Portaria n.º 45/2015, de 20 de fevereiro. Diário da República. 1ª Série;(36):1000-4. [ Links ]
Endereço para correspondência | Dirección para correspondencia | Correspondence
Tiago Baptista
E-mail: tafbaptista@hotmail.com
Conflito de interesses
Os autores declaram não ter quaisquer conflitos de interesse.
Recebido em 13-05-2018
Aceite para publicação em 10-06-2019
*Hospitais do Grupo E: Centro Hospitalar (CH) do Porto; CH S. João; CH Universitário Coimbra; CH Lisboa Central; CH Lisboa Ocidental; CH Lisboa Norte. Hospitais do Grupo F: Instituto Português Oncologia (IPO) Porto; IPO Coimbra; IPO Lisboa.9