Introdução
O eritema nodoso (EN) é uma doença rara, sendo a sua incidência variável consoante a prevalência local dos seus triggers.1 O pico da sua incidência verifica-se entre os vinte e os trinta anos de idade, podendo, no entanto, manifestar-se em qualquer idade. (2 Esta entidade afeta mais frequentemente o sexo feminino. (3-4
Sobre a sua patofisiologia pensa-se que seja uma resposta de hipersensibilidade tardia do tipo 4 provocada por uma variedade de triggers ou antigénios diferentes. (2
Apresenta-se tipicamente de forma aguda, através do aparecimento de nódulos e placas cutâneas, de forma simétrica e bilateral, com cerca de um a 5-6 cm e afeta mais frequentemente os membros inferiores, nomeadamente a região pré-tibial. (5-6
É por norma autolimitada e resolve-se em cerca de oito semanas. (7 Por vezes evolui de lesões cor vermelho vivo para lesões de cor azul-esverdeado, evolução designada de erythema contusiformis. (5
O EN pode ter várias etiologias, sendo a etiologia idiopática a mais comum (31-53%).4,8-9 De entre as várias outras etiologias possíveis são de realçar as infeções, nomeadamente as infeções estreptocócicas (7,5-25%),4,8-10 as doenças sistémicas como a sarcoidose (7-20%),4,8-10 a doença de Behçet (2-23%)4,8-9 ou as doenças inflamatórias intestinais (7%).10 Fármacos e a gravidez estão também entre as possíveis causas.
No que concerne às causas medicamentosas, os antibióticos e anticoncecionais orais são os de maior destaque.
Os anticoncecionais orais já foram associados com o EN5 e, apesar de num estudo datado de 1990 a incidência de EN relacionado com a toma de anticoncecional oral ter sido descrita como drasticamente reduzida face a anteriormente, tendo-se assumido o aparecimento de formulações de anticoncecionais de baixa dosagem como o racional para tal, (11 representam atualmente uma causa descrita numa proporção crescente de casos, (10 estando esta associação descrita com diferentes princípios ativos. (12-13
Para além das alterações cutâneas são frequentes os sintomas sistémicos, como a febre, o mal-estar generalizado, as cefaleias, queixas do foro gastrointestinal, tosse, linfadenopatias, perda de peso e artralgias. (9
Este relato de caso pretende descrever um caso raro de EN secundário à associação de etinilestradiol 0,03 mg + levonorgestrel 0,15 mg, associação que deve estar presente no raciocínio clínico, especialmente enquanto médicos de família. O número elevado de consultas realizadas bem como o contacto frequente com esta classe de fármacos torna este diagnóstico cada vez mais uma realidade.
Descrição do caso
Relata-se o caso de uma utente de vinte anos, na altura estudante, que não apresentava nenhum antecedente de relevo. Tinha o seu Plano Nacional de Vacinação atualizado e como medicação habitual fazia unicamente Microginon® (etinilestradiol 0,03 mg + levonorgestrel 0,15 mg), em esquema de 21 dias de toma, seguidos de sete dias de pausa. Desconhecia qualquer alergia medicamentosa.
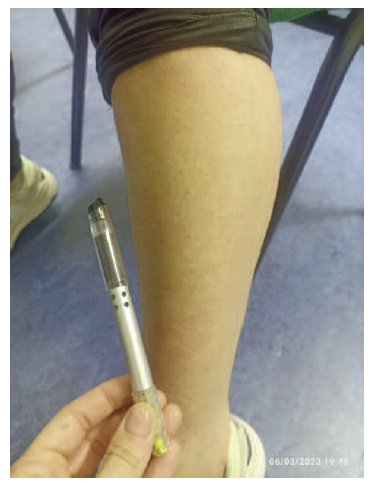
A utente dirigiu-se à consulta aberta por queixas de “papos” dolorosos e eritematosos nos membros inferiores, mais marcados no membro inferior direito. Ao exame objetivo foram observadas três tumefações dolorosas na região pré-tibial direita, sem rubor da região envolvente ou outro sinal que pudesse sugerir infeção da pele ou dos tecidos moles, que foram fotografadas após consentimento verbal da doente (Figuras 1 e 2).

Figura 2 Região pré-tibial do membro inferior direito com a mão da profissional a apontar duas das lesões referidas (dedo indicador e polegar).
Levantada a suspeita de se poder tratar de um caso, ainda que raro, de EN foi pedida uma ecografia ao membro inferior lesado, que corroborou esta hipótese, relatando lesões cutâneas com espessamento e hiperecogenicidade da gordura subcutânea, com hipervascularização, tratando-se provavelmente de um EN a causar uma paniculite.
Realizada uma revisão à literatura existente e uma investigação mais aprofundada do caso descobriu-se que as lesões teriam surgido já em 2016, coincidindo com o início da toma do anticoncecional oral combinado. O quadro ocorria com períodos de agravamento seguidos de melhoria das lesões, mas nunca com resolução total das mesmas. A utente nunca recorreu aos cuidados de saúde primários neste hiato temporal para esclarecimento destas lesões.
Posto isto, foi então colocada como hipótese de diagnóstico mais provável um EN secundário à toma de anticoncecional oral, visto a utente não ter iniciado ou suspendido qualquer outra medicação.
Após discussão posterior do caso em conjunto com a doente e ponderação dos riscos e benefícios, optou-se pela suspensão do anticoncecional oral e introdução de prednisolona 20 mg/dia, tendo as lesões começado a regredir. Mantiveram-se as atitudes terapêuticas e agendou-se nova avaliação.
Ainda que a realização de biópsia, incisional profunda ou excisional seja recomendada para confirmação do diagnóstico, perante a resposta ao tratamento tão favorável e rápida, esta não foi realizada.
Na consulta de reavaliação a utente já não apresentava lesões (Figura 3). Facultada toda a informação pertinente à utente, esta decidiu ficar apenas com método barreira. Posteriormente, após alguns meses de reflexão, decidiu colocar um implante subcutâneo contracetivo (Implanon NXT®, etonogestrel 68 mg). Atualmente mantém-se assintomática.
Comentário
Com este relato pretende-se retratar um caso interessante e raro de EN secundário à toma de anticoncecional oral, realçando a importância do raciocínio clínico no dia-a-dia de um médico de família.
Não obstante a existência de várias hipóteses diagnósticas, neste caso, um exame objetivo pormenorizado e história clínica detalhada foram fundamentais para a exclusão e estratificação das etiologias mais prováveis.
Apesar de comuns, as etiologias infeciosas e sistémicas não foram pensadas como hipóteses diagnósticas mais prováveis pois a doente não apresentava clínica sistémica ou clínica focalizadora sugestiva. Como mencionado, o único aspeto relacionado com o aparecimento das lesões foi a introdução concomitante do anticoncecional oral, pelo que esta foi colocada como hipótese mais provável e primeira a ser explorada. No entanto, e apesar do bom desfecho clínico, não foi realizada biópsia das lesões, sendo este o método preferencial para confirmação de uma paniculite, onde se enquadra o EN. (14
A associação entre o EN e a toma de anticoncecionais orais está descrita, nomeadamente associada a contracetivos orais combinados contendo etinilestradiol na sua composição, ainda que em dosagem diferente. (13,15
Um caso de EN unilateral secundário à toma de etinilestradiol 0,02 mg, em associação com fumarato ferroso 75 mg e acetato de noretindrona 1 mg, foi descrito recentemente. (13 No caso em questão, a doente já tinha realizado outra combinação, consistindo no mesmo estrogénio com um progestativo diferente, sem nenhuma sintomatologia. Concluiu-se que, apesar de estar mais extensamente descrita na literatura a associação entre o componente estrogénico e o EN, o efeito causal é provavelmente fruto da interação envolvendo ambos os componentes do anticoncecional. Segundo os autores, uma possível hipótese terapêutica pode passar pela alteração da associação e não obrigatoriamente pela suspensão do anticoncecional oral.
Adicionalmente encontra-se descrita na literatura a associação entre a toma de desogestrel isolado e o EN, (16 o que corrobora a hipótese de que a causalidade será mais complexa do que se poderia prever anteriormente.
Concluindo, perante esta etiologia, é importante que se conheçam as opções terapêuticas possíveis, permitindo uma decisão o mais informada possível à utente. Neste caso propõe-se como opções terapêuticas mais eficazes, na medida em que retiram os potenciais agentes causais, a alteração para o dispositivo intrauterino (DIU) de cobre e o uso isolado de método barreira. No entanto, como descrito na literatura, outras opções terapêuticas poderão consistir na alteração da associação estroprogestativa e na monitorização apertada da sintomatologia. Uma abordagem mista, consistindo na suspensão inicial do fármaco em utilização, seguida de introdução de novo método contracetivo, como foi o caso desta utente, é também uma opção válida.
Contributo dos autores
Conceptualização, JMS, PA, SM e CS; recursos/material, JMS, PA, SM e CS; tratamento dos dados, JMS e PA; redação do draft original, JMS, PA, SM e CS; revisão, validação e edição do manuscrito, JMS, PA, SM e CS; visualização, JMS e PA; supervisão, SM e CS; administração do projeto, SM e CS.