Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Imunoalergologia
versão impressa ISSN 0871-9721
Rev Port Imunoalergologia vol.20 no.1 Lisboa jan. 2012
Espirometria em idade pré-escolar na prática clínica
Luís Miguel Borrego, Mariana Couto, Isabel Almeida, Mário Morais-Almeida
Centro de Imunoalergologia, Hospital CUF Descobertas, Lisboa
RESUMO
Introdução: A espirometria é essencial para avaliação do doente asmático, sendo exequível em idade pré-escolar. Porém não existem estudos que demonstrem as diferenças entre crianças asmáticas e outras entidades clínicas, como sibilância recorrente não atópica (SRNA) e tosse crónica, quer na espirometria quer na prova de broncodilatação (BD). Objectivos: Comparar os parâmetros espirométricos em crianças em idade pré-escolar com diagnóstico de asma, SRNA ou tosse crónica. Aferir os critérios recentemente publicados para a positividade da BD nas crianças em estudo. Métodos: Durante o ano de 2010, realizaram-se espirometrias às crianças em idade pré-escolar com diagnóstico de asma, tosse ou SRNA, seguidas em ambulatório especializado. Foi avaliada a resposta ao broncodilatador, considerando uma BD positiva (+) se variação do volume expiratório forçado (FEV)0.75>14%. Adicionalmente foram estudadas crianças com variação FEV0.75> 12% mas < 14%, para documentar quantas teriam sido incluídas no grupo BD+ caso tivesse sido utilizado o critério BD > 12% (utilizado em idade escolar e adultos). Resultados: Incluíram-se 88 crianças com asma e 99 com outros diagnósticos. Na maioria foi possível reportar FEV1.
A maioria das crianças com outros diagnósticos (n=60; 61%) apresentou espirometria normal com BD negativa, diferença estatisticamente significativa em relação aos asmáticos (n=36; 41%) (p=0,014). No grupo dos asmáticos, 21% tinha obstrução com BD+, contra 4% dos restantes, diferença estatisticamente significativa (p=0,001). 20% (n=20) das crianças com tosse e/ou SRNA apresentava espirometria normal com BD+; 11% apresentavam variação do FEV0.75 entre 12 e 14%. A BD permitiu distinguir crianças asmáticas das restantes; 40% dos asmáticos tinha BD + independentemente da presença de obstrução. Conclusões: A avaliação funcional respiratória é actualmente uma realidade na prática desde a idade pré-escolar, permitindo distinguir precocemente crianças asmáticas de doentes com SR ou tosse crónica. É útil para esclarecimento e eventual diagnóstico de asma em casos de apresentação atípica. É fundamental utilizar cut-offsde BD adaptados, evitando sobrediagnosticar asma.
Palavras-chave: Asma, avaliação funcional respiratória, broncodilatação, pré-escolar, sibilância recorrente, tosse crónica.
Pre-school spirometry in clinical practice
ABSTRACT
Introduction: Spirometry is essential for evaluating asthmatic patients, and it is possible to perform it in preschool age children. However, there are no studies that demonstrate spirometry and bronchodilator test (BD) differences in asthmatic children and those with other clinical conditions, such as nonatopic recurrent wheezing (NRW) and chronic cough. Aims: To compare spirometryparameters in preschoolers diagnosed with asthma, NRW or chronic cough. To assess the recently published positive BD criteria on children in this study. Methods: During 2010, preschoolers with asthma,cough or NRW underwent spirometry on an outpatient basis. Bronchodilator response was evaluated, with BD considered positive (+) with a documented forced expiratory volume (FEV)0.75 increase > 14%. Additionally we studied children with FEV0.75 variation > 12% but <14%, to document how many would have been included in the BD+ group if the BD > 12% criterion (used in school children and adults) was chosen. Results: We studied 88 children with asthma and 99 with other diagnoses. In the majority it was possible to report FEV1. Most children with other diagnoses (n=60; 61%) had normal spirometrywith negative BD, a statistically significant difference in relation to asthmatics (n=36;41%) (p=0.014). Of the asthmatics, 21% had obstruction with BD+, versus 4% of the cough/wheezing group, the differences beingstatistically significant (p=0.001). 20% (n=20) of children with cough/NRW had BD+ with normal spirometryand 11% had FEV variation between 12 and 14%. The BD differentiates asthmatic children from the remaining, since 40% of the asthmatics had BD+, regardless of any obstruction. Conclusions: 'Assessing lung function is now a reality in daily practice in preschool children,differentiatingasthmatic children from other groups with chronic cough or wheezing. This is useful for clarification and eventual diagnosis of asthma in cases of atypical presentation. It is essential to use appropriate BD cut-offs to avoid overdiagnosingasthma.
Key-words: Asthma, bronchodilator, chronic cough, lung function evaluation, preschool, recurrent wheezing.
INTRODUÇÃO
As provas de função respiratória são instrumentos essenciais para avaliação e monitorização do doente asmático. A evidência de uma elevada prevalência de asma brônquica em idade pré-escolar, com o possível impacto do tratamento precoce na sua evolução, justifica a necessidade de avaliação fiável do grau de obstrução pulmonar1,2.
Nos últimos anos tem sido demonstrado que é possível efectuaresta avaliação em crianças de idade pré-escolar, particularmente a avaliação por espirometria animada3-5,tendo sido possível aferir a sua exequibilidade6. Encontram-se inclusivamente disponíveis equações de referência para esta faixa etária7,8.
O estudo funcional respiratório em idade pré-escolar tem vindo a ser utilizado na avaliação de doentes asmáticos, não existindo estudos que comprovem a sua importância na prática clínica diária, como auxiliar de diagnóstico para a distinção de asma em relação a doentes apenas com sibilância recorrente em contexto infecciosoou com tosse crónica9. Por outro lado, a existência de uma prova de broncodilatação positiva é importante no diagnóstico de asma brônquica, encontrando-se bem definida nas crianças mais velhas e no adulto (aumento do FEV1 superior a 12% e 200mL10-12), mas a sua acuidade na criança em idade pré-escolar não se encontra bem aferida9,13, particularmente para o estabelecimento de um cutt-off de positividade para a prova de broncodilatação em crianças asmáticas, em relação à resposta de broncodilatação em crianças saudáveis14-17. Num trabalho recente efectuadopor Borrego e colaboradores, foi proposto um limiar de 14% para FEV0.75 como critério de positividade para esta prova, na comparação entre asmáticos e saudáveis18. No entanto, são necessários estudos que permitam comprovar a importância da utilização deste cut-off na prática clínica diária, na distinção entre asmáticos e crianças com sibilância recorrente não atópica /tosse crónica.
OBJECTIVOS
Comparar os parâmetros espirométricos em crianças em idade pré-escolar com diagnóstico clínico de asma, sibilância recorrente não atópica ou tosse crónica. Aferir os critérios publicados para a positividade da prova de broncodilatação nas crianças em estudo, bem como a exequibilidade da avaliação da função respiratória na prática clínica.
MÉTODOS
Entre Janeiro e Dezembro de 2010 foram incluídas consecutivamente todas as crianças em idade pré-escolar, entre os 3 e os 6 anos, com o diagnóstico clínico de asma brônquica, de tosse crónica ou de sibilância recorrente não atópica, seguidos no ambulatório de Imunoalergologia, a quem foi solicitado um estudo funcional respiratório pelo seu alergologista assistente.
Todas as crianças com história de hospitalização anterior, nomeadamente por asma, ou com agudização da dificuldade respiratória nas últimas duas semanas, foram excluídas, assim como as nascidas com menos de 37 semanas de gestação, com peso à nascença inferior ao percentil 10 ou com patologias cardíacas, metabólicas, neurológicas ou gastrintestinais. Os pais das crianças ou seus representantes deram consentimento informado por escrito e estiveram presentes durante as medições.
Nenhuma criança poderia apresentar qualquer intercorrência infecciosanas duas semanas prévias à realização do exame funcional respiratório. Nas crianças asmáticas a medicação broncodilatadora foi suspensa nas 48 horas prévias ao estudo.
O peso e o comprimento foram medidos com um estadiómetro calibrado, com escala digital, sendo os valores expressos em Z-scores, ajustados para a idade e sexo19.
A espirometria foi efectuadaantes e após a administração de salbutamol(400 μg) em câmara de expansão.
A espirometria foi efectuadacom o equipamento Jaeger MasterScope spirometer(v.4.65, CareFusionLtd). As medições foram efectuadascom a criança sentada, utilizando uma peça bucal e pinça nasal. Foram utilizados programas de incentivo para encorajar as crianças a efectuarmanobras expiratórias máximas. Todas as curvas obtidas foram inspeccionadas por dois investigadores distintos, sem identificação das crianças. Os resultados apenas foram aceites caso se tivessem obtido, pelo menos, duas curvas aceitáveis e reprodutíveis, de acordo com as recomendações internacionais4,7,9,20. Os valores foram expressos em Z-scores, ajustados para o sexo, a altura e a idade8,20,21.
Foram considerados valores anormais todos os Z-scores abaixo de -2, sendo interpretado como padrão obstrutivo os valores de FEVt (volume expiratório forçado no tempo t) e de FEF25-75 inferiores a-2.
As curvas obtidas após broncodilatação foram submetidas aos mesmos critérios de aceitabilidade e reprodutibilidade das curvas basais.
Foi avaliada a resposta ao broncodilatador, considerando uma prova de broncodilatação positiva no caso de ocorrer uma variação do FEVt após administração de salbutamolsuperior a 14%. Adicionalmente foram estudadas as crianças cuja variação de FEVt após administração de salbutamolfosse superior a 12% mas inferior a 14%, no sentido de documentar o número de crianças que teriam sido incluídas no grupo da broncodilatação positiva se tivesse sido utilizado o critério de broncodilatação superior a 12% utilizado em adultos e crianças em idade escolar.
Análise dos dados
A análise estatística dos dados foi realizada com recurso ao SPSS versão 18.0 para Windows (SPSS, Chicago, IL, USA). Foi utilizada a mediana como medida de tendência central, e o intervalo como medida de dispersão, por se tratar de uma amostra com distribuição assimétrica. As variáveis categóricas foram comparadas com recurso ao teste de Qui-quadrado. Para as variáveis contínuas utilizou-se o teste de Mann-Whitney. Foi considerado um nível de significância de 0,05.
RESULTADOS
De Janeiro a Dezembro de 2010 foram efectuadasavaliações funcionais respiratórias a 333 crianças em idade pré-escolar, tendo sido excluídas do presente estudo 146 casos por incumprimento dos critérios de inclusão/exclusão, por incumprimento dos critérios de aceitabilidade e/ou reprodutibilidade (quer na avaliação basal, quer após a broncodilatação), ou por incapacidade de obtenção de manobras expiratórias com duração superior a 0,5 segundos.
A amostra final incluiu 187 crianças, cujas características se encontram representadas no Quadro 1. Entre estas, 88 crianças apresentavam diagnóstico de asma e 99 tinham outros diagnósticos (56 com tosse crónica e 43 com sibilância recorrente, não atópica). Não se verificaram diferenças significativas entre a amostra de crianças asmáticas e a amostra de crianças com outros diagnósticos no que diz respeito ao sexo, idade e o sucesso da espirometria relativamente à duração da manobra expiratória, isto é, ao FEVtreportado (Quadro 1).
Quadro 1. Características da amostra considerando o diagnóstico de asma relativamente a outros diagnósticos (tosse crónica ou sibilância recorrente)
A distribuição por idades encontra-se representada na Figura 1, verificando-se que a maioria das crianças em estudo tinha 4 e 5 anos de idade, com uma mediana de 4 anos.
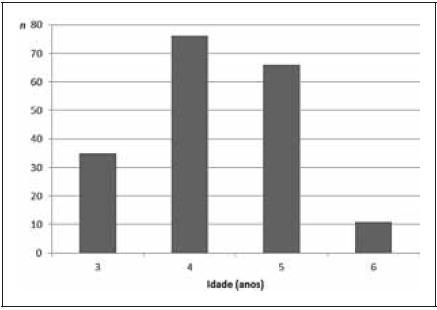
Figura 1. Distribuição da amostra por idades
No que diz respeito à duração de cada manobra na curva volume-tempo, foi possível reportar FEV1 na maior parte das crianças (Quadro 2). Em 3% da amostra apenas foi possível obter manobras expiratórias com duração de 0,5 segundos, tratando-se de crianças com 3 e 4 anos.
Quadro 2. Colaboração e exequibilidade do estudo funcional respiratório por idades
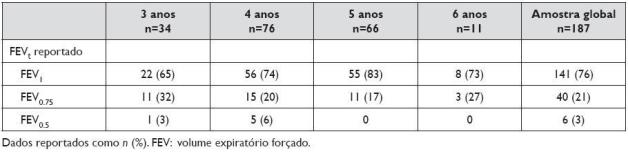
Refira-se que, independentemente da idade, 21% das crianças apenas conseguiram efectuar manobras expiratórias de 0,75 segundos. Reportar FEV0.75 permitiu um ganho efectivoimportante na medida em que foi possível aumentar a obtenção de parâmetros válidos de função respiratória de 67% das crianças aos 3 anos para 97%, de 74 para 94% das crianças com 4 anos, de 83 para 100% aos 5 anos e de 73 para 100% aos 6 anos. Globalmente a utilização de FEV0.5 e FEV0.75 permitiu avaliar mais 46 (24%) das crianças em estudo.
Os resultados da exploração funcional obtidos para asmáticos e crianças com outros diagnósticos estão representados no Quadro 3. A maior parte das crianças com outros diagnósticos (n=60; 61%) apresentou uma função respiratória normal com prova de broncodilatação negativa, sendo esta diferença estatisticamente significativa em relação aos asmáticos (n=36; 41%) (p=0,014). A maioria dos asmáticos (n=52; 59%) apresentou uma função respiratória com alterações (padrão obstrutivo e/ou broncodilatação positiva).
Quadro 3.Resultados da avaliação funcional respiratória nas crianças asmáticas em comparação com crianças com outros diagnósticos (tosse crónica e sibilância
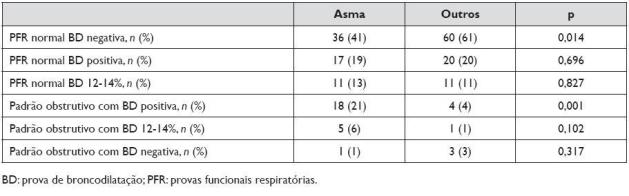
Entre as crianças com função respiratória normal e com prova de broncodilatação positiva e crianças com padrão obstrutivo e prova de broncodilatação negativa, não foram encontradas diferenças entre asmáticos e crianças com outros diagnósticos. No entanto 20% (n=20), das crianças com tosse crónica e/ou sibilância recorrente apresentava uma função respiratória basal com prova de broncodilatação positiva.
No grupo dos asmáticos, 21% tinha um padrão obstrutivo com prova de broncodilatação positiva versus apenas 4% do grupo das crianças com tosse crónica ou sibilância induzida por infecções que tinham este padrão, sendo as diferenças entre grupos estatisticamente significativas (p=0,001).
Refira-se que 11% das crianças com tosse crónica ou sibilância recorrente apresentavam uma variação do FEV após broncodilatação entre 12 e 14%.
Quando analisada a prova de broncodilatação exclusivamente, independentemente da presença de obstrução (Quadro 4), verifica-se que esta tem a capacidade de distinguir crianças asmáticas de crianças com outras patologias, sendo que 40% dos asmáticos tinha uma prova positiva.
Quadro 4. Avaliação da broncodilatação nas crianças asmáticas em comparação com crianças com outros diagnósticos (tosse crónica e sibilância recorrente)
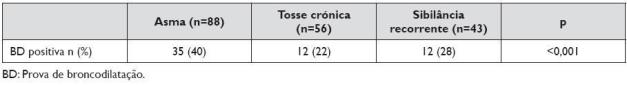
No grupo de crianças com tosse crónica ou sibilância recorrente, 24 destas tinham uma prova de broncodilatação positiva (Quadro 3), correspondendo a 12 crianças de cada categoria (Quadro 4).
DISCUSSÃO
O presente estudo permitiu inferir da exequibilidade da avaliação funcional respiratória em idade pré-escolar, bem como demonstrar a utilidade da espirometria nesta faixa etária como auxílio quer no diagnóstico, quer na avaliação da gravidade, permitindo também distinguir os asmáticos dos restantes grupos de crianças nos parâmetros avaliados.
Trata-se de um estudo pioneiro, porquanto avalia a utilidade da espirometria em idade pré-escolar na prática
clínica diária, com inclusão de crianças asmáticas e crianças com sibilância recorrente ou tosse crónica, permitindo a comparação dos valores obtidos entre estes grupos.
Não se documentaram diferenças significativas entre os grupos em estudo no que refere à distribuição por sexo e idade, inferindo-se a possibilidade de comparação entre os grupos, atendendo à sua semelhança. Também não se verificaram diferenças nas taxas dos FEVt reportados entre as crianças asmáticas e as crianças com outros diagnósticos, pelo que se infere da sua exequibilidade independentemente do diagnóstico clínico.
Ressalta-se também o elevado impacto dos resultados em termos de sucesso alcançado. Os estudos que incidem sobre esta temática têm vindo, ao longo dos tempos, a reportar resultados encorajadores, com taxas de exequibilidade na espirometria rondando os 85%1,6,23,24. No presente trabalho, apesar de a maioria da amostra ser constituída por crianças com 4 e 5 anos, provamos que existe um benefício em reportar FEVt inferiores a 1 segundo, uma vez que mesmo crianças mais velhas não conseguem, frequentemente, obter manobras com duração superior a 1 segundo, tendo sido possível aumentar em 24% o número de crianças em idade pré-escolar em que foi possível obter parâmetros de função respiratória.
Foram excluídas todas as crianças com asma grave, traduzida por hospitalização prévia, ou com agudização da asma nas últimas duas semanas, o que se reflectiu num menor número de crianças asmáticas, mas permitiu obter um grupo mais homogéneo para comparação com os restantes.
Todas as crianças tiveram como critérios de exclusão a história de parto pré-termo e atraso de crescimento intra-uterino, uma vez que ambos podem ter um impacto negativo na função respiratória25-26.
Foi possível encontrar diferenças estatisticamente significativas entre crianças com função respiratória dentro da normalidade nas crianças com sibilância recorrente ou tosse crónica, em relação às asmáticas, salientando-se nas primeiras que 60 (61%) tinha uma avaliação normal. Refira-se ainda que 52 (59%) dos asmáticos apresentavam uma função alterada, corroborando o seu diagnóstico clínico.
Saliente-se que 20 (20%) crianças com sibilância recorrente ou tosse crónica apresentavam espirometria basal normal com broncodilatação positiva e que 4 (4%) apresentavam padrão obstrutivo com broncodilatação positiva, podendo nestes casos suspeitar-se de uma asma não diagnosticada, sendo muito importante a vigilância mais apertada nestes doentes, podendo inclusivamente a avaliação funcional respiratória tornar-se fundamental para o auxílio diagnóstico e esclarecimento de casos de asma brônquica de apresentação atípica.
A asma é uma das doenças crónicas mais comuns na infância em quase todos os países industrializados. Embora a sua prevalência nesta idade seja superior à dos adultos, a informação disponível sobre aspectosespecíficos da asma em idade pediátrica, em particular em crianças com menos de 5 anos, é limitada27. Consensual é, porém, a necessidade de intervenção terapêutica, estando publicadas guidelines específicas27,28, e sendo reconhecida a importância da precocidade do diagnóstico27,29. Neste contexto distingue-se a utilidade da avaliação funcional respiratória num campo em que os dados semiológicos se sobrepõem e em que a heterogeneidade da apresentação dos diferentes fenótipos é ampla.
Por outro lado, 11 (11%) crianças com sibilância ou tosse crónica apresentavam uma função respiratória basal dentro da normalidade mas com uma broncodilatação entre 12 e 14% (cumprindo os critérios dos adultos e crianças mais velhas), o que pode sugerir que a utilização deste cut-offde 12% implicaria a classificação da prova de broncodilatação como positiva, com implicações de dúvidas acrescidas para o clínico, que erradamente poderia ser induzido a iniciar terapêutica com base neste pressuposto isolado, que se pode então documentar em crianças não asmáticas.
Efectivamente, foi demonstrado por Borrego e colaboradores e por Dundase colaboradores17,18que o cut-off usualmente utilizado em adultos e crianças a partir da idade escolar é demasiado baixo para esta faixa etária, postulando-se existir uma maior broncomotricidade. No estudo de Borrego e colaboradores foi inclusivamente demonstrado que cerca de 15% das crianças saudáveis podem apresentar um aumento do FEVt>12% após a administração de salbutamol, não devendo ser utilizado este limiar de decisão nesta faixa etária pelo risco de sobrediagnóstico.
Por outro lado, estimando-se a pouca frequência com que as crianças asmáticas em idade pré-escolar são estudadas funcionalmente, realçamos que 21% destas crianças asmáticas tinham padrão de obstrução das vias aéreas com prova de broncodilatação positiva, e com diferenças significativas em relação ao grupo de crianças com tosse ou sibilância recorrente. Este facto permite inclusivamente categorizar as crianças asmáticas quanto à gravidade, bem como monitorizar a sua evolução ao longo do tempo, nomeadamente após intervenção terapêutica.
Não se documentaram diferenças significativas na comparação entre os grupos em estudo quanto à existência de estudo funcional respiratório normal e prova de broncodilatação positiva. Tal facto dever-se-á, possivelmente, ao reduzido tamanho da amostra, uma vez que, quando analisada isoladamente, independentemente do resultado do estudo funcional, a prova de broncodilatação permitiu descriminar os diferentes grupos, tendo 40% dos asmáticos uma resposta positiva à broncodilatação.
CONCLUSÕES
A avaliação funcional respiratória é uma realidade actualna prática clínica em idade pré-escolar, à semelhança do que acontece nos grupos etários mais avançados, permitindo distinguir as crianças asmáticas de outros grupos de doentes com sibilância recorrente ou tosse crónica, muito frequentes na prática clínica diária.
Neste trabalho, ressalva-se ainda a utilidade da avaliação funcional para o esclarecimento e eventual diagnóstico de asma em casos de apresentação mais atípica. Tal revela–sede extrema importância, uma vez que a asma é uma das doenças crónicas mais prevalentes em idade pré-escolar, cuja detecçãotardia e tratamento inadequado podem culminar em alterações irreversíveis.
Por outro lado, enfatiza-se a importância da utilização de cut-offsapropriados para esta faixa etária, no que respeita à prova de broncodilatação, uma vez que a utilização dos critérios usados em idade escolar e nos adultos determinará diagnósticos erróneos de asma em crianças com sibilância recorrente ou tosse crónica.
Será importante, de futuro, analisar o impacto da avaliação funcional respiratória na decisão clínica, bem como a sua importância na monitorização dos doentes asmáticos desde a idade pré-escolar.
REFERÊNCIAS
1 Crenesse D, Berlioz M, Bourier T, Albertini M. Spirometryin children aged 3 to 5 years: Reliability of forced expiratory manoeuvres. Pediatr Pulmonol 2001: 32:56-61. [ Links ]
2 Marchal F, Loos N. Lung function testing in preschool children. Pediatr Pulmonol 1999; 18:21-3. [ Links ]
3 Turner SW, Craig LC, Harbour PJ, Forbes SH, McNeill G, Seaton A, et al. Spirometryin 5-year-olds – Validation of current guidelines and the relation with asthma. Pediatr Pulmonol 2007;42:1144-51. [ Links ]
4 Aurora P, Stocks J, Oliver C, Saunders C, Castle R, Chaziparasidis G, et al. Quality control for spirometryin preschool children with and without lung disease. Am J Respir Crit Care Med 2004;169:1152-9. [ Links ]
5 Vilozni D, Barak A, Efrati O, Augarten A, Springer C, Yahav Y, et al. The role of computer games in measuring spirometryin healthy and asthmatic preschool children. Chest 2005; 28:1146-55. [ Links ]
6 Borrego LM, Pinto PL, Neuparth N, Pinto JR. Espirometria pré-escolar: Estudo de uma população – Que implicações? Rev Port Imunoalergologia 2005; 13:225-31. [ Links ]
7 Kirkby J, Stanojevic S, Welsh L, Lum S, Badier M, Beardsmore C, et al. Reference equations for specific airway resistance in children: the Asthma UK initiative. Eur Respir J 2010;36:622-9. [ Links ]
8 StanojevicS, Wade A, Cole TJ, Lum S, CustovicA, Silverman M, 'et al. Spirometrycentilecharts for young Caucasian children: the Asthma UK Collaborative Initiative. Am J RespirCritCare Med 2009;180:547-52. [ Links ]
9 Beydon N, Davis SD, Lombardi E, Allen JL, Arets HG, Aurora P, et al. An official American Thoracic Society/European Respiratory So ciety statement: Pulmonary function testing in preschool children. Am J Crit Care Med 2007;175:1304-45. [ Links ]
10 Galant SP, Morphew T, Amaro S, Liao O. Value of the broncho dilator response in assessing controller naive asthmatic children. J Pediatr 2007; 151:457-62. [ Links ]
11 Pellegrino R, Viegi G, Brusasco V, Crapo RO, Burgos F, Casaburi R, et al strategies for lung function tests. Eur Respir J 2005;26:948-68. [ Links ]
12 Pellegrino R, Antonelli A, Mondino M. Bronchodilator testing: an endless story. Eur Respir J 2010;35:952-4. [ Links ]
13 Wildhaber JH, Hammer J. Asthma and wheezing disorders. In: Merkus P Frey U (Eds.). Paediatric lung function.Sheffield: European Respiratory Journals Ltd; 2010:209-24. [ Links ]
14 Stocks J. Pulmonary function tests in infants and young children. In: Chernick V, Boat TF, Wilmott RW, Bush A(Eds.). Kendigs disorders of the respiratory tract in children.Philadelphia: Elsevier; 2006:129-67. [ Links ]
15 Stocks J. Clinical implications of pulmonary function testing in preschool children. Paediatr Respir Rev 2006;7:26-9. [ Links ]
16 Beydon N, Mbuila C, Bados A, Peiffer C, Bernard A, Zaccaria I, et al resistance short-term repeatability and bronchodilator response in preschool children. Respir Med 2007;101:2482-7. [ Links ]
17 Dundas I, Chan EY, Bridge PD, McKenzie SA. Diagnostic accuracy of bronchodilator responsiveness in wheezy children.Thorax 2005;60:13-6. [ Links ]
18 Borrego LM, Stocks J, Almeida I, Stanojevis S, Antunes J, Leiria-Pinto P, 'et al. Repeatability of lung function and bronchodilationin asthmatic and healthy preschool children. Archives in Childhood 2012(submitted). [ Links ]
19 Freeman JV, Cole TJ, Chinn S, Jones PRM, White EM, Preece MA. Cross sectional stature and weight reference curves for the UK, 1990. Arch Dis Child 1995;73:17-24. [ Links ]
20 Lum S, Stocks J. Forced expiratory manoeuvres. In: Merkus P, Frey U (Eds.). Paediatric lung function.Sheffield: ERS Journals Ltd; 2010:46-65. [ Links ]
21 Stanojevic S, Wade A, Stocks J. Reference values for lung function: past, present and future. Eur Respir J 2010;36:12-9. [ Links ]
22 Cohen J. Statistical power analysis for the behavioural sciences. 2nd ed. Hillsdale: Erlbaum Associates; 1988. [ Links ]
23 Eigen H, Bieler H, Grant D, Christoph K, Terril D, Heilman D, et al. Spirometric pulmonary function in healthy children. Am J Respir Crit Care Med. 2001;163(3 Pt 1):619-23. [ Links ]
24 Mariostica P, Weist A, Eigen H, Angelicchio C, Christoph K, Savage J, et al. Spirometry in 3 to 6 years old children with cystic fibrosis. Am J Respir Crit Care Med. 2002;166:67-71. [ Links ]
25 Hoo AF, Dezateux C, Henschen M, Costeloe K, Stocks J. Development of airway function in infancy after preterm delivery. J Pediatr 2002;141:652-8. [ Links ]
26 Hoo AF, Stocks J, Lum S, Wade AM, Castle RA, Costeloe KL, et al. Development of lung function in early life: influence of birth weight in infants of nonsmokers. Am J Respir Crit Care Med 2004;170:527-33. [ Links ]
27 Bacharier LB, Boner A, Carlsen K-H, Eigenmann PA, Frischer T, Götz M, et al. Diagnosis and treatment of asthma in childhood: a PRACTALL consensus report. Allergy 2008;63:5-34. [ Links ]
28 Strachan D, Gerritsen J. Long-term outcome of early childhood wheezing: population data. Eur Respir J Suppl 1996;21:42s-7s. [ Links ]
29 Global Iniciative for Asthma. Global Strategy for Asthma Management and Prevention in Children 5 years and younger World Health Organization; 2009; Available from: www.ginasthma.org [ Links ]
Luís Miguel Borrego
Centro de Imunoalergologia
Hospital CUF Descobertas
Rua Mário Botas
1998-018 Lisboa
Email: borregolm@gmail.com
Conflito de interesses: Nenhum a declarar
Financiamento: Nenhum
Nota: Prémio SPAIC – AstraZeneca2011 (1.ºPrémio)
Data de recepção / Received in: 15/08/2011
Data de aceitação / Accepted for publication in: 01/10/201














