Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Imunoalergologia
versão impressa ISSN 0871-9721
Rev Port Imunoalergologia vol.22 no.4 Lisboa dez. 2014
ARTIGO DE REVISÃO
Urticária papular – Revisão da literatura
Papular urticaria – A literature review
Ana Moreira, Isabel Rosmaninho, José Pedro Moreira da Silva
Serviço de Imunoalergologia do Centro Hospitalar de Vila Nova de Gaia e Espinho, EPE
RESUMO
A urticária papular ou prurigo estrófulo define ‑ se como uma dermatose crónica e recidivante resultante de uma reação de hipersensibilidade à picada de insectos. É uma patologia frequente na idade pediátrica, principalmente a partir dos dois anos de idade. Neste artigo, os autores fazem uma revisão da etiologia, histopatologia/fisiopatologia, manifestações clínicas, diagnóstico, diagnóstico diferencial e tratamento da urticária papular.Palavras‑chave: Artrópodes, hipersensibilidade, infância, urticária papular.
ABSTRACT
The papular urticaria or prurigo strophulus is defined as a chronic relapsing dermatosis which results from a hypersensitivity reaction to insect bites. It is a common disease in the pediatric age, mainly in children over two years. In this article, the authors review the etiology, histopathology/pathophysiology, clinical manifestations, diagnosis, differential diagnosis and treatment of papular urticaria.
Key-words: Arthropods, hypersensitivity, childhood, papular urticaria.
INTRODUÇÃO
Urticária papular corresponde a um termo utilizado há mais de 100 anos para descrever lesões cutâneas que se suspeitavam estar relacionadas com picadas de insectos1. Outros termos podem ser utilizados para descrever a mesma entidade, incluindo prurigo estrófulo, lichen urticária2 e prurigo simplex, pretendendo o último traduzir a relativa benignidade desta afecção cutânea3. Mais recentemente, foi sugerido que se utilizasse a terminologia hipersensibilidade induzida por picadas de insecto como o termo mais correcto para designar esta patologia4.
A urticária papular define‑se como uma dermatose crónica e recidivante, caracterizada pela presença de lesões papulares e vesículas muito pruriginosas2, resultantes de uma reacção de hipersensibilidade a picadas de insectos3. Geralmente, as lesões evoluem sem complicações para a cura em cerca de uma semana, mas ocasionalmente impetiginizam5.
Embora a sua prevalência exacta seja desconhecida6, é uma dermatose frequente (estimando‑se em cerca de 10 % da população) e característica das crianças, surgindo principalmente a partir dos 2 anos de idade7, com desaparecimento espontâneo, na maioria dos casos, até aos 7‑10 anos5. No entanto, também pode afectar adolescentes e adultos.
Neste artigo, os autores fazem uma revisão da etiologia, histopatologia/fisiopatologia, manifestações clínicas, diagnóstico, diagnóstico diferencial e tratamento da urticária papular.
ETIOLOGIA
A urticária papular foi durante muito tempo atribuída a infecções, ansiedade psicológica, alergia alimentar e/ou medicamentosa, sabendo‑se actualmente que se trata de uma reacção cutânea de hipersensibilidade à saliva de artrópodes, inoculada por estes insectos8.
Os artrópodes (Arthropoda) são um filo de animais invertebrados que engloba aproximadamente 80 % de todas as espécies de animais conhecidas pelo Homem, com mais de 1,5 milhões de espécies descritas, de entre as quais várias têm sido relacionadas com a urticária papular, nomeadamente mosquitos, percevejos e pulgas9 (Figura 1). Estes insectos picam outros animais com o objectivo de se alimentarem através do sangue que sugam. A sua saliva possui diversas proteínas com diferentes funções (antiplaquetária, anticoagulante ou vasodilatadora)10, podendo provocar reacções alérgicas locais, urticária papular ou, em raríssimos casos, reacções sistémicas3,11.

A resposta normal a uma picada de insecto corresponde a uma reacção no local da picada que se caracteriza pelo aparecimento, minutos após a picada, de prurido, eritema e edema local, que geralmente resolvem em algumas horas11.
Embora sejam raras, podem ocorrer também reações sistémicas, incluindo anafilaxia, após picadas de insetos, que têm sido encontradas principalmente em associação com mordeduras por percevejos do género Triatoma 3,11.
Doentes com mastocitose ou indivíduos com triptase elevada, mesmo na ausência de mastocitose sistémica, apresentam risco mais elevado de desenvolver reacções sistémicas11.
No que respeita à urticária papular, a nível mundial, as pulgas são uma causa frequente da sua ocorrência, podendo ser parasitas tanto de animais como de humanos12.
As três espécies que mais frequentemente afectam os humanos são a Ctenocephalides felis (pulga do gato), Ctenocephalides canis (pulga do cão) e Pulex irritans (pulga humana)13. Também as picadas por mosquitos se associam com frequência a esta patologia, destacando‑se as espécies Aedes, Culex e Anopheles como as principais responsáveis por picadas em humanos11.
Relativamente aos percevejos (Cimex lectularius), estes são insectos que se alimentam igualmente do sangue de humanos ou animais e podem ser encontrados nas camas (entre as costuras dos colchões, estrados, cabeceiras), tapetes, cortinados ou mesmo em móveis. Um dos sinais que aponta para a sua presença é a existência de manchas escuras, avermelhadas ou castanhas nos colchões ou lençóis e que são decorrentes dos depósitos das suas fezes.
A crença comum de que a urticária papular estaria relacionada com mecanismos alérgicos a alimentos necessita de ser desmistificada6,14.
Desde longa data que a possibilidade de um terreno atópico associado a urticária papular tem sido sugerida.
Num estudo de 45 doentes com urticária papular12, apenas 30 % apresentavam história pessoal de atopia e noutro relativo a 100 doentes com prurigo estrófulo apenas 2% eram atópicos14. Ambos os resultados sugerem que a urticária papular não está relacionada com a presença de atopia12. Por outro lado, Graif et al, numa análise de 10021 crianças, verificaram uma associação estatisticamente significativa entre a presença de doença atópica (asma, rinite alérgica e/ou eczema atópico) e o desenvolvimento de reacção alérgica às picadas de insectos16. Contudo, actualmente, este tema mantem‑se controverso.
Nos doentes com urticária papular podem ser encontrados valores elevados de IgE total e eosinofilia, mesmo na ausência de atopia6.
HISTOPATOLOGIA/ FISIOPATOLOGIA
Os estádios imunológicos de resposta cutânea à picada de insectos dividem‑se em cinco graus12,3,10 (Figura 2).
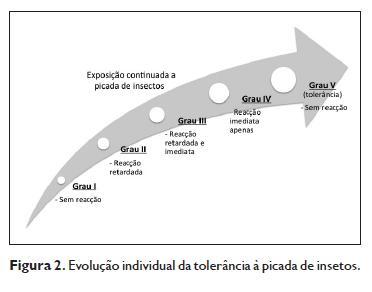
Quando um indivíduo é picado por um inseto, sem exposição prévia, não desenvolve reacção (Grau I)10. Algumas semanas após a exposição inicial, ao acontecerem novas picadas, verifica‑se a ocorrência de reacções cutâneas retardadas (Grau II), com aparecimento de lesões cutâneas papulares e/ou vesiculares entre 18 a 24 horas após a picada e que persistem durante 10 a 14 dias12. Se a exposição se mantiver, surgirão tanto reacções imediatas como retardadas (Grau III)10. Cerca de 15 a 30 minutos após a picada verifica‑se o aparecimento de lesões maculares que tendem a desaparecer até 4‑5 horas (resposta imediata), sendo seguidas por pápulas no local de picada (resposta tardia)12. Com a exposição repetida aos insectos, a resposta retardada tende a diminuir, mantendo‑se apenas uma reacção imediata (Grau IV) que também acaba por desaparecer, quando se adquire tolerância e novamente não há reação significativa após picada do insecto (Grau V).
Este modelo de sensibilização e posterior dessensibilização, com evolução por estádios, foi reproduzido prospectivamente por Peng and Simons17 ao estudarem um indivíduo saudável que foi sujeito a 100 picadas de insectos em cada duas semanas, durante um período de 10 meses. Nos casos de exposição natural às picadas de insectos, o estádio de tolerância (Grau V) pode demorar entre 2 a 20 anos até ser alcançado, dado que os doentes limitam a sua exposição às picadas, por receio dos efeitos indesejados das mesmas18.
No que respeita às alterações histopatológicas presentes na urticária papular, tem‑se verificado que estas variam de acordo com o agente patogénico em causa e com a duração de evolução das lesões2. As alterações histológicas da urticária papular podem ser classificadas em quatro variantes: linfocítica, eosinofílica, neutrofílica e celular mista6. Contudo, há características comuns encontradas em vários estudos, como a predominância de linfócitos T e macrófagos no infiltrado inflamatório, bem como a presença de elevada quantidade de eosinófilos2,12,19,20, sugerindo um papel importante destes na patogénese desta patologia12.
Todavia, actualmente a patogénese e os mecanismos imunológicos exactos relacionados com a urticária papular permanecem incertos9. A evidência existente indica que as manifestações clínicas desta entidade envolvem uma resposta imunológica complexa, sendo mediada por mais do que um mecanismo imunológico12, envolvendo tanto reacções de hipersensibilidade do tipo I, com formação de anticorpos IgE contra antigénios constituintes da saliva dos insectos, bem como reacções de hipersensibilidade do tipo IV2,12.
MANIFESTAÇÕES CLÍNICAS
As manifestações cutâneas da urticária papular incluem, numa fase inicial, a formação de pápulas eritematosas, algumas dolorosas, por vezes agrupadas com mais frequência nas regiões de pele expostas2, particularmente nas superfícies extensoras dos membros e regiões de constrição pela roupa9 (Figura 3).
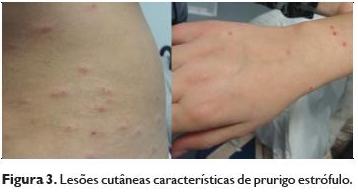
As lesões cutâneas podem ter início em poucos minutos ou horas após a picada3 e apresentam uma evolução variável, com duração habitual de dias, mas algumas, particularmente as escoriadas ou as de aparecimento mais tardio, podem persistir semanas ou até meses, se não tratadas.
O prurido é um sintoma que frequentemente acompanha as lesões, podendo resultar (devido ao acto de coçar) em escoriações, infecção secundária e lesões residuais acrómicas ou hiperpigmentadas, particularmente em doentes de raça negra4,7.
Tipicamente a distribuição das lesões é simétrica e em certos casos podem evoluir para a formação de vesículas ou bolhas (estrófulo bolhoso), por vezes com conteúdo hemorrágico3 e necrose (em casos raros). A gravidade das manifestações parece relacionar‑se com o tipo de insecto envolvido, sendo as lesões causadas por insectos em meio selvagem mais extensas e graves relativamente às causadas por insectos domésticos6.
Tipicamente, as lesões por picada de pulgas localizam‑se na cintura e em zonas onde a roupa apertada constitui uma barreira à progressão das pulgas. As picadas por mosquitos ou percevejos ocorrem nos vários sítios não cobertos por roupa2. Regiões como a área genital, perianal, axilar e face são geralmente poupadas. Também o tamanho das pápulas varia consoante o insecto envolvido, sendo de dimensões mais reduzidas no caso de picadas por mosquitos ou pulgas do que em picadas por percevejos, onde as lesões são geralmente maiores, com diâmetro igual ou superior a 5‑10 mm2.
É comum observarmos num mesmo doente a presença de um elevado número de lesões, principalmente nos membros e tronco/abdómen, que não é de todo provável que correspondam a igual número de picadas, pelo que, nestes casos, várias destas lesões constituem atingimento à distância do local da picada, ou seja, reacções alérgicas sistémicas, embora ligeiras3.
Exacerbações da sintomatologia são frequentes, tendo sido especulado que estas poderão ocorrer de forma sazonal, sendo mais comuns na Primavera e Verão quando se atinge o pico da população de insectos e consequentemente há reexposição às suas picadas9. Em vários casos tem‑se verificado exacerbações peranuais e em determinados estudos4 foi até observada uma maior incidência de urticária papular nos meses de Outono e Inverno.
DIAGNÓSTICO
A história clínica e as características das lesões cutâneas são suficientes para o diagnóstico da urticária papular2, sendo possível, em alguns casos, a identificação do insecto causal21‑22.
Na colheita da história clínica são importantes questões relativas a actividades praticadas no exterior, como campismo, bem como averiguar a existência de contacto com animais ou estadias recentes em hotéis, dado o risco associado de exposição a mosquitos ou percevejos4.
O diagnóstico clínico deve ser realizado atendendo à mnemónica SCRATCH4,6 sugerida por Hernandez e Cohen23 e que se encontra descrita no Quadro 1.
Podem também ser realizados exames complementares de diagnóstico para documentar a hipersensibilidade aos mosquitos; contudo, todos os exames que se encontram actualmente disponíveis apresentam limitada sensibilidade e especificidade10. Foram aprovados pela US Food and Drug Administration extractos de corpo de mosquitos de dois géneros (Culex e Aedes) para realização de testes cutâneos3,10. Todavia, esses extractos não são padronizados e contém múltiplas proteínas não salivares e, por isso, poucos ou nenhuns alergénios da saliva dos mosquitos10, pelo que não se usam na prática clínica.
Dispoe‑se, ainda, da possibilidade do doseamento laboratorial de IgE específicas para mosquito comum (Aedes communis) e mosca de cavalo (Tabanus spp.), que podem ser um complemento aos testes cutâneos3,23. Para aumentar a acuidade diagnóstica dos exames complementares disponíveis é necessário melhorar laboratorialmente a pureza dos extratos das glândulas salivares ou da saliva dos mosquitos a utilizar24‑25,o que é uma tarefa demorada e de difícil realização10. Como alternativa, têm sido desenvolvidos vários alergénios recombinantes análogos das proteínas salivares nativas da espécie de mosquitos Aedes aegyypti, ainda não estão disponíveis comercialmente26‑27. Até à data apenas foram desenvolvidos quatro alergénios recombinantes, designados por rAed a 1, rAed a 2, rAed a 3 e rAed a 428, verificando‑se que os dois primeiros têm sido os mais estudados10, com resultados favoráveis. Ambos mostraram possuir reactividade cruzada com a proteína nativa correspondente em várias espécies de mosquitos10. Apesar dos estudos terem revelado que estes alergénios poderão ser úteis no diagnóstico da hipersensibilidade aos mosquitos28, 29, é necessária mais investigação nesta área10, pelo que também não está actualmente recomendado a sua realização para confirmação do diagnóstico.
DIAGNÓSTICO DIFERENCIAL
O diagnóstico diferencial da urticária papular inclui várias patologias com atingimento cutâneo (Quadro 2).
Destaca‑se, pela sua frequente ocorrência na idade pediátrica, a varicela, a escabiose e a dermatite atópica, manifestando‑se com lesões papulares pruriginosas que se podem assemelhar às de urticária papular2. Também as lesões por picadas de abelhas e vespa podem ser de difícil diferenciação30.
Nos casos em que há infecção secundária das lesões de prurigo, o diagnóstico diferencial inclui infeções piogénicas2.
TRATAMENTO
O tratamento da urticária papular é dirigido aos seguintes aspectos: alívio sintomático, controlo da reacção de hipersensibilidade e erradicação/profilaxia da picada pelos agentes causais.
É fundamental atenuar ou eliminar o prurido, visto ser o acto de coçar um dos factores, não só de aumento da duração das lesões mas também o responsável por eventuais infecções secundárias e pela hiperpigmentação residual3. Estudos controlados por placebo demonstraram que a toma profiláctica de anti‑histaminicos orais (cetirizina, ebastina) está associada à diminuição em 50 % das máculas causadas pela reacção imediata após a picada por mosquitos e a um decréscimo em 70 % do prurido acompanhante das picadas31. No que respeita à eficácia dos anti‑histaminicos orais nas reacções retardadas às picadas de insetos, os estudos existentes têm revelado resultados controversos10. A utilização de emolientes/hidratantes com acção anti‑pruriginosa e cicatrizante adicional pode também ser útil em alguns doentes3. O uso de anti‑histaminicos tópicos não é recomendado32.
A base da terapêutica é diminuir a inflamação causada pela reacção à saliva do insecto. Este objectivo consegue‑se, logo após a picada, pela aplicação local de gelo e, nas fases seguintes, com a aplicação de corticosteróides tópicos cutâneos3. A corticoterapia tópica de potência intermédia pode ser útil em lesões ligeiras de urticária papular33, mas nas lesões crónicas, especialmente em adultos, pode ser necessário o uso de um corticóide de elevada potência. Nas situações com maior gravidade com vesículas bolhosas pode ser necessário um período curto de 3‑5 dias de corticóide oral 1mg/kg/dia.
É de referir que a terapêutica com anti‑histaminicos orais não sedativos e com corticoides tópicos deve ser iniciada o mais precocemente possível (e mantida durante pelo menos 3 a 5 dias), pois só assim se poderá prevenir a evolução arrastada.
São necessários mais estudos randomizados, com dupla ocultação e controlados por placebo, para se conseguir definir o papel de terapêuticas adicionais, como os inibidores dos leucotrienos10.
O uso de antibióticos apenas é necessário quando há infecção secundária10, a qual pode ser tratada com antibióticos tópicos ou, em caso de infecções extensas, com recurso a antibioterapia sistémica3.
Vários estudos têm demonstrado benefício da imunoterapia específica com extractos de corpo total de mosquito em doentes com hipersensibilidade demonstrada10.
Contudo, a maioria destes estudos não são randomizados nem apresentam grupo de controlo34‑36, pelo que actualmente não é uma terapêutica recomendada3,10.
Existem várias medidas profilácticas que podem ainda ser úteis, principalmente quando o agente causal é identificado2.
Para erradicação das populações locais de mosquitos pode ser importante a eliminação de áreas com água parada ou o uso de insecticidas e redes mosquiteiras.
Quando se prevê a possibilidade de picada por mosquitos, o uso de repelentes contendo DEET (N,N‑dimetil‑meta‑toluamida/ N,N‑dimetil‑3‑metilbenzamida) pode diminuir significativamente o número de picadas10. O DEET é o repelente mais eficaz com possibilidade de aplicação directa na pele ou nas roupas, estando o seu uso indicado a partir dos 2 meses de idade em concentrações entre 10‑30%10. Concentrações mais elevadas são mais susceptíveis de originar efeitos tóxicos sistémicos, dermatite ou reacções cutâneas bolhosas10.
Quando o agente causal suspeito são as pulgas derivadas de um animal doméstico, torna‑se importante aconselhamento com um veterinário11. No caso dos percevejos, é necessário, para conseguir a sua erradicação, o tratamento com químicos específicos2.
Para além da tentativa de eliminação dos insectos e utilização de repelente, outras medidas preventivas devem ser tomadas, como a utilização de mosquiteiros, insecticidas em casa, manter janelas e portas fechadas (utilização de telas), janelas dos carros encerradas, evitar roupas muito coloridas, utilizar manga comprida e calças em locais com muito insectos (sobretudo quando há viagens a países tropicais) e ter cuidado com acondicionamento da comida em actividades ao ar livre (atrai mosquitos).
CONCLUSÃO
A urticária papular constitui uma dermatose que surge com frequência na idade pediátrica e que pode causar considerável impacto na qualidade de vida dos doentes afectados. O seu diagnóstico implica uma elevada suspeição clínica e é realizado com base na história clínica e identificação das lesões cutâneas características. Relativamente ao seu tratamento, este baseia‑se principalmente no alívio sintomático, no controlo da reacção de hipersensibilidade e em medidas de erradicação/ profilaxia das picadas pelos agentes causais, quando os mesmos são identificados. Neste contexto, os anti‑histaminicos e corticoides tópicos assumem um papel determinante, como os principais fármacos a utilizar.
REFERÊNCIAS
1. Alexander JOD. General considerations. In: Arthropods and human skin. Berlin: Spinger‑Verlag 1984:3‑9 [ Links ]
2. Reunala T. Papular urticaria. In: Kaplan AP, Greaves MW (Eds.). Urticaria and angioedema. 2th ed. Londres: Informa healthcare; 2009: 243‑50. [ Links ]
3. Ferreira MB. Aspectos básicos clínicos das alergias. 1.ª edição. Publicações Ciência & Vida; 2011. [ Links ]
4. Hernandez RG, Cohen BA. Insect bite‑induced hypersensitivity and the SCRATCH principles: a new approach to papular urticaria. Pediatrics 2006; 118:189‑96. [ Links ]
5. Esteves JA, Batista AP, Rodrigo FG. Dermatologia. 2.ª edição. Fundação Calouste Gulbenkian; 1992. [ Links ]
6. Ássimos I, Pedrosa A, Morais P, Bettencourt H, Azevedo F. Urticária papular bolhosa – Caso clínico e breve revisão da literatura. Revista da Sociedade Portuguesa de Dermatologia e de Venereologia 2012;70:359‑63. [ Links ]
7. Howard R, Frieden IJ. Papular urticaria in children. Pediatr Dermatol 1996; 13:246‑9. [ Links ]
8. Faria AF, Freitas C, Fernandes JA. Prurigo estrófulos. Trab Soc Port Derm Ven, 1985; 43:87‑91. [ Links ]
9. Demain JG. Papular urticaria and things that bite in the night. Curr Allergy Asthma Rep 2003;3:291‑303. [ Links ]
10. Crisp HC, Johnson KS. Mosquito allergy. Ann Allergy Asthma Immunol 2013;110:65‑9. [ Links ]
11. Castells MC. Insect bites. Uptodate 2014. Available from: http://www.uptodate.com. [ Links ]
12. Garcia E, Helpert E, Rodriguez A, Andrade R, Fiorentino S, Garcia C. Immune and histopathologic examination of flea bite‑induced papular urticaria. Ann Allergy Asthma Immunol 2004;92:446‑52. [ Links ]
13. Scheidt VJ. Flea allergy dermatitis. Vet Clin North Am 1988; 18:1023‑43. [ Links ]
14. Oakley A. Insect bites & stings. Wellington: DermNet NZ; 2009. Available from: http://dermnetnz.org/doctors/arthropods/insectbites.html. [ Links ]
15. Kar S, Dongre A, Krishnan A, Godse S, Singh N. Epidemiological study of insect bite reactions from central India. Indian J Dermatol 2013;58(5):337‑41. [ Links ]
16. Graif Y, Romano‑Zelekha O, Livne I, Green MS, Shohat T. Increased rate and greater severity of allergic reactions to insect sting among school children with atopic diseases. Pediatr Allergy Immunol 2009;20:757‑62. [ Links ]
17. Peng Z, Simons FER. A prospective study of naturally acquired sensitization and subsequent desensitization to mosquito bites and concurrent antibody responses. J Allergy Clin Immunol 1998;101:284‑6. [ Links ]
18. Kulthanan K, Wongkamchai S, Triwongwaranat D. Mosquito allergy: clinical features and natural course. J Dermatol 2010;37:1025‑31. [ Links ]
19. Jordaan HF, Schneider JW. Papular urticaria: a histopathologic study of 30 patients. Am J Dermatopathol 1997;19:119‑26. [ Links ]
20. Teillac D. Prurits et prurigos. Allergologie Pédiatrique, 1 ed. Flammarion; 1988. [ Links ]
21. Stibich AS, Schwartz RA. Papular urticaria. Cutis 2001;68:89‑91. [ Links ]
22. Amy SP, Anthony JM. Infestations, bites and stings. In: Paller AS, Mancini AJ (Eds.). Hurwitz Clinical Pediatric Dermatology: A textbook of skin disorders of childhood and adolescence. 4th ed. Philadelphia: Elsevier Saunders; 2011:416‑35. [ Links ]
23. Kemp SF, deShazo RD, Moffitt JE, Williams DF, Buhner WA 2nd. Expanding habitat of the imported fire ant (Solenopsis invicta): a public health concern. J Allergy Clin Immunol 2000;105(4):683‑91. [ Links ]
24. Peng Z, Simons FER. Comparison of proteins, IgE and IgG binding antigens and skin reactivity in comercial and laboratory‑made mosquito extracts. Ann Allergy Asthma Immunol 1996;77:371‑6. [ Links ]
25. Wongkamchai S, Khongtak P, Leemingsawat S, Komalamisra N, Junsong N, Kulthanan K, et al. Comparative identification of protein profiles and major allergens of saliva, salivar gland and whole body extracts of mosquito species in Thailand. Asian Pac J Allergy Immunol 2010;28:162‑9. [ Links ]
26. Peng Z, Simons FER. Mosquito allergy: Immune mechanisms and recombinant salivar allergens. Int Arch Allergy Immunol 2004;133:198‑209. [ Links ]
27. Simons FER, Peng Z. Mosquito allergy: recombinant mosquito salivar antigens for new diagnostic tests. Int Allergy Immunol 2001;124:403‑5. [ Links ]
28. Peng Z. Xu W, Lam H, Cheng L, James AA, Simons FE. A new recombinant mosquito salivar allergen rAed a 2: allerginicity, clinical relevance and cross‑reactivity. Allergy 2006;61:485‑90. [ Links ]
29. Peng Z, Xu W, James AA, Lam H, Sun D, Cheng L, et al. Expression, purification, characterization and clinical relevance of rAed a 1 – a 68kDa recombinant mosquito Aedes aegypti salivar allergen. Int Immunol 2001;13:1445‑52. [ Links ]
30. ImmunoCAP Alergénios 2014. ThermoScientific. [ Links ]
31. Karppinen A, Brummer‑Korvenkontio H, Petman L, Kautiainen H, Hervé JP, Reunala T. Levocetirizine for treatment of immediate and delayed mosquito bite reactions. Acta Derm Venereol 2006;86:329‑31. [ Links ]
32. Costa MA, Lemos MC, Durães F, Palminha JM. Terapêutica pediátrica em ambulatório. 2.º edição. Lisboa: Lidel; 2008. [ Links ]
33. Leverkus M, Jochim RC, Schad S, Brocker EB, Andersen JF, Valenzuela JG, et al. Bullous allergic hypersensitivity to bed bug bites mediated by IgE against nitrophorin. J Invest Dermatol 2006;126:91‑6. [ Links ]
34. Ariano R, Panzani RC. Efficacy and safety of specific immunotherapy to mosquito bites. Eur Ann Allergy Clin Immunol 2004;36:131‑8. [ Links ]
35. Tager A, Lass N, Gold D, Lengy J. Studies on Culex pipiens molestus in Israel. Int Arch Allergy 1969;36:408‑14. [ Links ]
36. Benaim‑Pinto C, Fassrainer A. Intradermal immunotherapy in children with severe skin inflamatory reactions to Aedes aegypti and Culex quinque‑fasciatus mosquito bites. Int J Dermatol 1990;29:600‑1. [ Links ]
Ana Moreira
Serviço de Imunoalergologia, Centro Hospitalar Vila Nova de Gaia
4400-129 Vila Nova de Gaia
Email: aninhasnet@gmail.com
Declaração de conflitos de interesse: Nenhum.
Data de recepção / Received in: 30/04/2014
Data de aceitação / Accepted for publication in: 10/09/2014














