Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Imunoalergologia
versão impressa ISSN 0871-9721
Rev Port Imunoalergologia vol.27 no.3 Lisboa set. 2019
https://doi.org/10.32932/rpia.2019.07.017
ARTIGO DE REVISÃO
Prurido crónico – Da etiologia ao tratamento
Chronic pruritus – From etiology to treatment
Cristina Valente, Isabel Rosmaninho
Serviço de Imunoalergologia do Centro Hospitalar de Vila Nova de Gaia e Espinho, EPE
RESUMO
O prurido é uma sensação desagradável na pele que provoca o desejo de coçar, designando-se prurido crónico quando os sintomas têm uma duração superior a 6 semanas; é um sintoma muito incapacitante, afetando negativamente a qualidade de vida. Estima-se que cerca de 60% da população com idade igual ou superior a 65 anos sofra de prurido. Neste artigo, os autores fazem uma revisão da fisiopatologia, da etiologia, do diagnóstico e do tratamento do prurido crónico.
Palavras-chave: Diagnóstico, etiologia, prurido, tratamento.
ABSTRACT
Pruritus is an unpleasant sensation of the skin that causes the desire to scratch; it is a very disabling symptom that negatively affects the quality of life. Chronic pruritus is defined when symptoms last more than 6 weeks. It is estimated that pruritus affects about 60% of the population aged 65 years or over. In this article, the authors review the pathophysiology, etiology, diagnosis, and treatment of chronic pruritus.
Keywords: Diagnosis, etiology, pruritus, treatment.
INTRODUÇÃO
O prurido é definido como uma sensação desagradável na pele que provoca o desejo de coçar1; é um sintoma muito incapacitante, afectando negativamente a qualidade de vida, ao causar depressão, ansiedade, isolamento social, diminuição da qualidade e quantidade do sono e baixa autoestima2.
O prurido é classificado quanto à duração, em agudo ou crónico, conforme os sintomas se manifestem menos ou mais de 6 semanas, respetivamente1. O prurido pode ainda ser classificado, quanto à sua distribuição, em localizado, se envolver áreas limitadas do tegumento cutâneo; ou em generalizado, se envolver todo o tegumento cutâneo3.
Os dados da prevalência de prurido crónico (PC) são limitados, mas a prevalência parece aumentar com a idade, estimando‑se que cerca de 60% da população com idade igual ou superior a 65 anos sofra de prurido4.
Neste artigo, os autores fazem uma revisão da fisiopatologia, da etiologia, do diagnóstico e do tratamento do PC, sendo abordado com maior detalhe o PC generalizado.
FISIOPATOLOGIA
A patogénese do prurido é complexa, envolvendo uma vasta rede de células, marcadores inflamatórios e mediadores neuronais.
Fibras nervosas sensitivas
A transmissão do prurido realiza‑se ao longo de fibras nervosas sensitivas. As mais bem estudadas são as fibras C localizadas na epiderme e derme, estando as suas terminações nervosas em contacto com uma variedade de recetores sensitivos.
Foram descritos dois tipos de fibras C. As primeiras, não mielinizadas, de condução lenta e não mecanossensíveis, são primariamente responsáveis pela transmissão do prurido agudo, localizam‑se não só na epiderme e derme como também nos cornos dorsais da medula espinhal.
As segundas, mecanossensíveis e não responsivas à histamina, estão localizadas na epiderme e derme e estão essencialmente associadas à transmissão do PC.
Existem muitas outras fibras nervosas sensitivas que contribuem para a transmissão do prurido, embora o seu papel não esteja tão bem estudado5.
Em cada terminação nervosa localizada na pele ou no SNC pode coexistir mais de um grupo de receptores influenciando‑se mutuamente.
Recetores
Recetores de Histamina
Os efeitos pruritogénicos agudos são primariamente mediados por recetores da histamina (H1 e H4), desencadeando estes, para além do prurido, o eritema e edema tão frequentes das reações histaminérgicas. Estes recetores encontram‑se na sua generalidade nas terminações nervosas das fibras C não mecanossensíveis6.
Recetores da capsaicina (TRPV1 – transiente receptor potential vanilloid 1)
O TRPV1 é um canal iónico que, para além de ser ativado pela capsaicina, pode também ser ativado por fatores físicos como níveis baixos de pH (<5,9), e pelo calor (>42ºC) do meio circundante. Este recetor está presente não só nos dois tipos de fibras C como também em outras fibras sensoriais. Quando ativado, induz uma sensação inicial de ardor e queimadura que, com a manutenção continuada do estímulo, é suprimida por dessensibilização das fibras nervosas7.Recetores ativados pela proteinase 2 (PAR‑2)
O PAR‑2 está localizado nas fibras C mecanossensíveis e noutras fibras cutâneas sensoriais, sendo ativados pela triptase libertada pelos mastócitos8.
Recetores opioides
Estudos experimentais apontam que os receptores opioides terão dupla função no sistema nervoso central (SNC) e pele; desta forma, a nível do SNC, os receptores μ induzem o prurido, enquanto os recetores κ inibem o prurido9. A nível cutâneo, os recetores opioides ainda não foram extensamente estudados.
Recetores canabinoides
Os recetores canabinoides (CB1 e CB2) estão presentes no SNC, pele e células imunes, e, ao serem ativados, inibem o prurido induzido pela histamina e pela capsaicina10.
Mediadores inflamatórios
Existem mediadores responsáveis pela transmissão e amplificação da resposta inflamatória, os quais estão recentemente a ser descobertos e demonstrando‑se preliminarmente promissores como futuros alvos terapêuticos6.
A IL‑31 é uma citocina que se encontra na pele, nas fibras C‑sensitivas e queratinócitos e nos gânglios do cordão espinal dorsal, mediando diretamente o prurido.
A sua concentração sérica encontra‑se aumentada em doenças inflamatórias da pele, como a dermatite atópica e a urticária crónica espontânea, correlacionando‑se com o aumento da gravidade da doença na dermatite atópica11.
A IL‑4 e IL‑13 são outras citocinas pro‑inflamatorias chave na patogénese da dermatite atópica, promovendo uma hipersensibilidade neuronal a numerosos fatores pruriginosos bem definidos, como a histamina, a cloroquina, IL‑31 e a linfopoietina estromal tímica (TSLP)12.
A IL‑32 é uma citocina importante na imunidade inata e adaptativa, induzindo a expressão do fator de necrose tumoral‑α (TNF‑α), mas ainda pouco caracterizada6.
A IL‑22 está envolvida na preservação da barreira mucosa e proteção contra a invasão de microrganismos através da pele intacta do hospedeiro. Aquando da lesão inflamatória da pele, como na dermatite atópica, verifica‑se um aumento da concentração sérica de IL‑2213.
A TSLP é segregada por queratinócitos promovendo uma resposta inflamatória e mantendo a integridade da barreira imune. Contudo, a resposta inflamatória pode ser excessivamente ativada pelos alergénios, originando uma doença alérgica, como a dermatite atópica14.
Processamento central
Ao nível do SNC, o estímulo pruritogénico atravessa as fibras nervosas espinho‑talamicas dorsais ao nível do cordão espinhal, ascendendo ao tálamo e posteriormente ao córtex cerebral, onde múltiplos locais são ativados, com preponderância das áreas pre‑motoras do córtex pré‑frontal e do cingulum anterior.
A ação de coçar e friccionar inibe a sensação de prurido por estimular um circuito local inibitório entre o cordão espinhal e o córtex cerebral15.
CLASSIFICAÇÃO E ETIOLOGIA
O PC é classificado, de acordo com a sua etiologia, em primário/idiopático ou secundário.
O PC primário é um diagnóstico de exclusão, sendo considerado apenas após investigação exaustiva sem identificação de fator causal; este inclui cerca de 70% dos casos de PC, embora se tenha mostrado que cerca de 20% destes casos têm, na verdade, uma causa sistémica que não foi encontrada5.
Quando a origem do prurido é conhecida, este é designado secundário. A principal causa de PC são as doenças cutâneas, caracterizadas pela presença de sinais inflamatórios visíveis na pele16. Outras causas não cutâneas caracterizam‑se pela ausência de lesões cutâneas primárias, embora estejam frequentemente presentes lesões secundárias provocadas pela ação de coçar, sejam elas escoriações, erosões, crostas, lesões tipo prurigo‑nodular (pápulas e nódulos) ou lesões tipo líquen crónico simples (placas liquenificadas)17.
No Quadro 1 estão enumeradas as principais causas de PC. De seguida, abordam-se as principais causas cutâneas e não cutâneas de prurido.
Doenças cutâneas relacionadas com prurido
Xerose cutânea
A xerose cutânea, vulgarmente designada pele seca, é muito frequente em adultos, sendo a causa mais comum de prurido na ausência de uma erupção cutânea. A secura da pele é mais frequente durante os meses com clima frio e seco, afetando preferencialmente as zonas mais expostas ao ar frio18.
Dermatite atópica e eczema numular
A dermatite atópica é uma dermatose inflamatória crónica frequente que afeta todas as faixas etárias, sendo mais frequente na população pediátrica. O prurido é descrito como o sintoma mais incapacitante desta doença, tendo um impacto negativo no sono e na qualidade de vida19.
Na base da fisiopatologia da dermatite atópica está a alteração da barreira epidérmica a nível físico, químico e neuroimunológico. A disrupção da barreira cutânea resulta não só na perda de água e, por consequência, xerose cutânea, mas também na penetração, através da epiderme, de agentes irritantes e microrganismos, como o Staphylococus aureus20.
As lesões de dermatite atópica são tipicamente eritematosas e extremamente pruriginosas; algumas das suas características e localização variam conforme a faixa etária; em idades mais precoces, observam‑se pápulas e vesículas exsudativas nas superfícies extensoras e face, poupando a zona da fralda; em idades mais tardias destacam‑se lesões de desidratação, menos exsudativas, com aumento da espessura cutânea (liquenificação), acompanhadas por escoriações com fissuras nas superfícies flexoras, pescoço, pálpebras e lábios19.
O eczema numular é um dos principais diagnósticos diferenciais da dermatite atópica na idade adulta, caracterizando‑se por pápulas e placas eritematosas, arredondadas tipo moeda, muitas vezes exsudativas e com inúmeras vesículas confluentes na sua superfície. O eczema numular está associado a grande prurido e é mais frequente nos meses de inverno devido à xerose cutânea21.
Dermatite de contacto
A dermatite de contacto é uma reação inflamatória da pele causada pela exposição direta a um fator externo, englobando formas eczematosas, como a dermatite de contacto alérgica (DCA) e a dermatite de contacto irritativa (DCI).
A DCA caracteriza‑se por placas eritematosas descamativas e pruriginosas nas zonas do contacto com o alergénio que induz uma resposta imune.
Pelo contrário, na DCI, que corresponde à maioria dos casos, as lesões estão dependentes, sobretudo, da natureza e características da exposição ao fator desencadeante que danifica a pele diretamente, variando de pele seca com lesões eritematosas à necrose da pele. Não é possível clínica e histologicamente diferenciar a DCI da DCA22.
Dermatite herpetiforme
A dermatite herpetiforme, também designada doença de Duhring‑Brocq, é uma doença inflamatória cutânea crónica benigna caracterizada por erupções papulovesiculares pruriginosas, geralmente distribuídas simetricamente em superfícies extensoras. Associa‑se à enteropatia induzida pelo glúten, afetando cerca de 25% dos doentes celíacos23.
Urticária
A urticária é uma doença heterogénea que compreende lesões cutâneas maculopapulares e/ou angioedema, sendo desencadeada por uma diversidade de fatores libertadores de histamina. Cerca de 20% da população vai ter pelo menos um episódio de urticária na vida. As lesões de urticária são caracterizadas por áreas de eritema circunscrito discretamente elevado, de centro claro, com forma e tamanho variável, extremamente pruriginosas e que desaparecem à digitopressão; têm caráter transitório e migratório, resolvendo num período entre 30 minutos a 24 horas, não deixando lesão residual24.
A urticária papular, também designada prurigo estrófulo, é um subtipo de urticária muito frequente na idade pediátrica e define‑se como uma dermatose crónica e recidivante caraterizada pela presença de lesões papulovesiculares muito pruriginosas resultante de uma reação de hipersensibilidade à picada de insetos. Geralmente, as lesões evoluem sem complicações para a cura em cerca de uma semana, mas ocasionalmente infetam secundariamente25.Dermatofitoses
As infeções fúngicas superficiais são causas comuns de prurido localizado; estas subdividem‑se de acordo com a área corporal, sendo a mais frequente a tinha dos pés(também designada pé do atleta) – afeta comummente a região interdigital e as suas lesões variam de uma área de pele macerada e esbranquiçada a uma erupção vesiculo‑bolhosa por vezes ulcerada16.
Psoríase
A psoríase afeta cerca de 1‑2% da população e destes, cerca de 80% reportam o prurido como o sintoma com mais impacto na qualidade de vida. O prurido nos doentes com psoríase é generalizado, não estando circunscrito à zona das lesões, e ocorre maioritariamente durante a noite16.
Escabiose
A escabiose é causada pela deposição dos ovos do parasita Sarcoptes scabiei nas camadas superficiais da epiderme, desencadeando um prurido intenso, mais frequente ao final do dia e da noite. O prurido resulta duma reação de hipersensibilidade tardia às proteínas do parasita.
Por este motivo inicia‑se cerca de 3 a 6 semanas após a infestação e pode durar várias semanas após a erradicação do parasita. A lesão primária é uma pápula eritematosa, de pequenas dimensões, frequentemente situada em áreas intertriginosas, como pescoço, axila, virilhas e região interdigital, onde também poderão ser visíveis linhas vermelho‑acastanhadas com cerca de 2‑15mm (lesões patognomónicas)26.
Doenças não cutâneas relacionadas com prurido Doença renalDesignado prurido urémico, o prurido da doença renal é comum em doentes com insuficiência renal em estádio terminal e, principalmente, em hemodialisados, estando associado a pior prognóstico16. A sua fisiopatologia não é ainda totalmente compreendida, embora alguns estudos apontem para que o prurido seja resultado de uma inflamação sistémica, enquanto outros defendam que é um desequilíbrio entre a expressão de recetores dos opioides que está na sua origem4.
O prurido urémico é frequentemente generalizado,
podendo ser mais intenso no dorso e agravado ao final do dia e durante a noite. O seu diagnóstico é clínico, assumindo‑se este em doentes hemodialisados com queixas de prurido, na ausência de evidência inequívoca de outra causa. Analiticamente observa‑se que doentes hemodialisados com sintomas de prurido têm elevação dos níveis de cálcio/fosfato, da hormona paratiroideia (PTH) e da ureia no sangue, quando comparados com doentes hemodialisados sem sintomas de prurido27.Doença hepática e biliar
Designado prurido colestático, o prurido das doenças hepáticas e biliares deve‑se à disfunção da secreção da bílis provocando uma icterícia obstrutiva por acumulação dos ácidos biliares na pele16. O aumento da expressão de recetores dos opioides e a elevação dos níveis do ácido lisofosfatídico parecem também contribuir para a patogénese do prurido colestático4.
O prurido colestático tem inicialmente uma distribuição acral, envolvendo caracteristicamente as palmas e plantas e, posteriormente, envolvendo todo o tegumento cutâneo. Como no prurido urémico, o seu diagnóstico é clínico, assumindo‑se em doentes com doença hepática colestática conhecida, na ausência de evidência inequívoca de outra causa. Analiticamente constatam‑se níveis de fosfatase alcalina aumentados cerca de 4 vezes o limite superior ao normal, com elevação concomitante dos níveis de gama‑glutamiltransferase e de bilirrubinas28.
Neoplasias
O prurido associado às neoplasias é, geralmente, multifactorial e pode ocorrer como síndrome paraneoplásica, antecipando em vários anos a deteção do tumor29. Os tumores mais comuns que têm o prurido como sinal apresentador de doença são as neoplasias hematológicos, como o linfoma de Hodgkin, no qual cerca de 30% dos doentes se apresentam com prurido frequentemente localizado nas extremidades inferiores30. O prurido mais intenso durante a noite associado a perda de peso, febre e suores noturnos, é sugestivo de linfoma31.
A micose fungoide é o linfoma cutâneo mais frequente e representa cerca de 50% de todos os linfomas que aparecem primariamente na pele. O seu diagnóstico é muitas vezes protelado ao longo de anos pela sua manifestação inespecífica, na maioria das vezes semelhante a um eczema crónico, com placas avermelhadas descamativas muito pruriginosas. Raras vezes a micose fungoide não tem lesões cutâneas associadas, sendo o prurido a única manifestação cutânea32.
O prurido aquagénico está associado a doenças mieloproliferativas, como a policitemia vera (PV), na qual o prurido está presente em cerca de 75% dos casos; pode também estar associado a síndromes mielodisplásicas ou tratar‑se apenas duma situação idiopática. Caracterizado pelo desenvolvimento de prurido intenso desencadeado pelo contacto com a água e sem o aparecimento de lesões cutâneas, o prurido aquagénico, ao contrário da urticária aquagénica, não responde à terapêutica convencional com os anti‑histaminicos.
Quando existe suspeita de PV, deve ser feito o despiste da mutação da JAK2 que está presente em cerca de 97% dos casos33.
Distúrbios hematológicos benignos
Para além das neoplasias hematológicas, distúrbios hematológicos benignos também causam prurido. Na sua totalidade as causas hematológicas, sejam neoplásicas ou benignas, correspondem a cerca de 2% das causas de prurido generalizado sem exantema (PGSE).
A deficiência de ferro, mesmo sem evidência de anemia, é a principal causa de PGSE31. Embora a sua fisiopatologia ainda não seja totalmente conhecida, pensa‑se que o prurido resulta de alterações epiteliais e desregulação das vias metabólicas em que intervêm metaloproteínas.
A suplementação com ferro melhora os sintomas de prurido34,35.
A sobrecarga de ferro, associada ou não a hemocromatose hereditária, pode desencadear prurido generalizado, embora muito menos frequente, estando descrito que flebotomias aliviam os sintomas de prurido36.
Doenças endócrinas
O prurido generalizado é um achado comum em doentes com hipertiroidismo, particularmente na doença de Graves, devido não só à vasodilatação com consequente aumento do fluxo sanguíneo, mas também devido à activação da via das cininas secundária ao aumento do metabolismo basal. Embora menos frequente, o hipotiroidismo também está associado ao prurido devido principalmente à xerose cutânea4,35.
A diabetes mellitus é, não raras vezes, acompanhada de prurido generalizado, que se pensa ser resultado das disfunção autonómica e neuropatia diabética. A normalização dos níveis de glicose no sangue melhora os sintomas de prurido37.
Doenças infeciosas sistémicas
Como já referido, o prurido é um sintoma comum em infeções provocadas por fungos ou parasitas que têm como orgáo‑alvo a pele. Outras infeções sistémicas, víricas ou bacterianas, também podem causar prurido generalizado, embora seja menos frequente. Os mecanismos através dos quais o prurido é gerado são diversos e variam de acordo com o agente infecioso38.
O prurido é um sintoma comum em infeções provocadas pelo vírus da imunodeficiência humana (VIH), que pode estar relacionado não só com doenças cutâneas primárias comuns em indivíduos infetados pelo VIH sejam elas xerose cutânea, dermatite atópica, dermatoses infeciosas, toxicodermias, mas também com alterações dos nervos periféricos, desgranulação dos basófilos ou devido a níveis elevados de IgE35.
Doenças neurológicas
Designado prurido neuropático ou neurogénico, deve‑se a uma disfunção neurológica, como acontece na nevralgia pós‑herpética, na qual cerca de 30 a 58% dos doentes apresentam prurido persistente mesmo após resolução da fase aguda da doença39. Outras doenças, como o prurido braquiorradial ou, menos frequentemente, a esclerose múltipla, podem estar associadas a prurido4.
Doenças psiquiátricas
Designado prurido psicogénico ou somatoforme, o prurido das doenças psiquiátricas pode ser localizado ou generalizado, estando muitas vezes associado à perturbação obsessivo‑compulsiva e à depressão. O prurido psicogénico é um diagnóstico de exclusão, estando frequentemente associado a escoriações neuróticas provocadas pelo ato de coçar excessivamente uma pele intacta. Estas escoriações caracterizam‑se por lesões lineares com crosta espalhadas por todo o tegumento cutâneo, com preponderância nas extremidades e zonas mais acessíveis16.
Fármacos
Virtualmente todos os fármacos podem induzir prurido, que pode resultar de diversos mecanismos que incluem lesões maculopapulares sugestivas de urticária aguda, prurido colestático decorrente da hepatotoxicidade do fármaco, de que é exemplo a classe de anti‑hipertensores que inibem a enzima de conversão da angiotensina (IECA), ou até xerose cutânea, como no caso do tratamento sistémico com retinoides, e fototoxicidade, de que é exemplo o tratamento com doxiciclina4,35. Para além disso, existem fármacos que provocam prurido sem lesão visível, como é o caso dos opiáceos40. Os antimaláricos, como a hidroxicloroquina, têm, não raramente, o prurido como potencial efeito adverso, embora o mecanismo não esteja completamente esclarecido41.
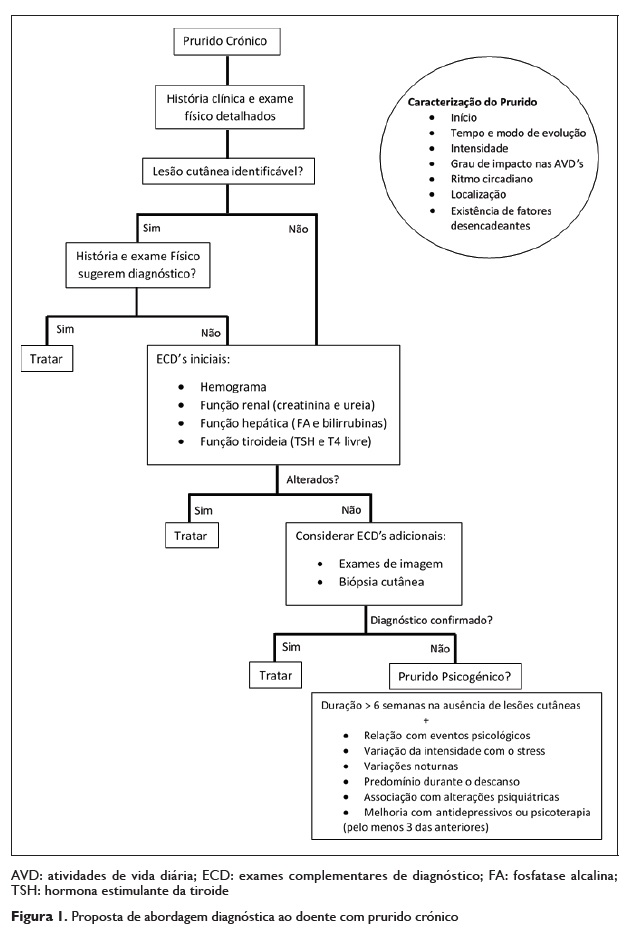
DIAGNÓSTICO
A abordagem diagnóstica dos doentes com prurido inclui, inicialmente, uma história clínica detalhada e exame físico, com vista a determinar a causa do prurido16. Na anamnese é de particular importância a caracterização do prurido quanto ao início (súbito, gradual), ao tempo e modo de evolução (contínuo, por surtos), à intensidade e impacto com as atividades de vida diárias, ao ritmo circadiano (diurno, noturno, cíclico, contínuo), à localização (difuso, localizado) e à existência ou não de fatores desencadeantes35.
Ainda em relação à história clínica, é importante confirmar se esta responde a questões como o uso recente de novas substâncias (quer tópicas quer orais, incluindo cosméticos, medicação e alimentos), viagens recentes, exposição a novos alimentos, exposição solar ou ao frio, atividades de lazer e hábitos ocupacionais (que podem colocar a pele em contacto com novos agentes), parasitoses e contacto com animais ou com pessoas doentes16.
Quanto aos antecedentes pessoais e familiares, é fundamental pesquisar história de atopia e de doenças infeciosas, autoimunes e neoplásicas35.
Após a realização duma anamnese cuidada, o exame físico sistemático com exame clínico cutâneo completo e detalhado mostra‑se essencial, de forma a poder interpretar a origem do prurido como dermatológica ou sistémica.
A maioria dos doentes com prurido apresentam uma lesão primária da pele visível, o que sugere uma causa dermatológica para o prurido4. Nestes casos, a localização e caracterização das lesões assume particular importância em conjunto com a revisão de toda a história clínica, dando especial enfoque ao início e evolução das lesões.
Na ausência de lesão primária da pele, a avaliação de todos os aparelhos e sistemas assume particular importância.
A história clínica deverá responder a questões como história de doenças da tiroide, hepáticas, renais ou tumores e presença de sintomas constitucionais, como febre, perda de peso e suores noturnos. O exame físico deverá incluir a palpação do fígado, baço e gânglios linfáticos, avaliando uma vez mais todo o tegumento cutâneo.
O prurido de origem indeterminada é um prurido com mais de 3 semanas de evolução sem que tenha sido identificada a causa a partir da história clínica e exame físico. Nestes casos, e se não há uma resposta ao tratamento sintomático com anti‑histaminicos sistémicos e emolientes tópicos, justifica‑se a realização de exames complementares de diagnóstico35.
A avaliação laboratorial inicial deverá incluir hemograma completo, glicose, ionograma, velocidade de sedimentação (VS), marcadores de função renal (creatinina e ureia), perfil hepático (transaminases, fosfatase alcalina e bilirrubinas), função tiroideia (TSH e T4 livre) e pesquisa de ovos, quistos e parasitas nas fezes. Se o exame físico e a avaliação laboratorial inicial indicar um diagnóstico, deverá ser prosseguido estudo complementar tendo em vista o diagnóstico da patologia específica causadora do prurido42.
Se se mantiver dúvida diagnóstica, deverá ser ponderada a inclusão de biópsia ou raspagem e cultura de lesões cutâneas no estudo complementar, sugerindo‑se
Seguimento clínico a intervalos curtos e reavaliação laboratorial a cada 6 meses4,35.
O prurido psicogénico é um diagnóstico de exclusão, pelo que este apenas deverá ser tido em conta após serem excluídas causas cutâneas e extracutâneas para a origem do prurido. Para além disso, o seu diagnóstico deverá obedecer a critérios específicos, de forma a minimizar um diagnóstico errado. O prurido psicogénico deve persistir mais de 6 semanas na ausência de lesões cutâneas ou alterações somáticas e deve ter três das seguintes características:
1) relação cronológica com eventos psicológicos;
2) variação da intensidade com o stress; 3) variações noturnas;
4) predomínio durante o descanso; 5) associação com alterações psiquiátricas; 6) melhorar com medicamentos psicotrópicos, antidepressivos ou psicoterapia43.
Na Figura 1 os autores propõem uma abordagem diagnóstica no prurido crónico.
TRATAMENTO
O tratamento do prurido crónico é dirigido e único para cada doente. Aquando da sua instituição deverão ser consideradas, quer características intrínsecas do próprio doente, como a idade e as comorbilidades, quer as características do prurido, como qualidade, intensidade e, principalmente, o fator etiológico que estará na base do sintoma. O tratamento deverá ser discutido individualmente com cada doente, tendo em conta as suas capacidades e perspetivas5.
Até ao momento o tratamento existente para o prurido crónico é relativamente escasso, existindo poucos estudos sobre a eficácia de cada fármaco, pelo que muitos dos tratamentos são usados off‑label4.
O tratamento abrange desde medidas gerais e não farmacológicas até tratamentos mais dirigidos, tópicos ou sistémicos42.
No Quadro 2 apresentam-se as principais indicações de cada estratégia terapêutica.
Medidas gerais/não farmacológicas
A eliminação de fatores desencadeantes/agravantes do prurido é o primeiro passo para o controlo sintomático.
A aplicação de emolientes diariamente, assim como a utilização de loções de limpeza corporais adequadas, diminui a xerose da pele, um fator desencadeante e exacerbador do prurido5.
Embora estudos recentes mostrem que a aplicação de calor localizado por curtos períodos de tempo poderá diminuir a sensação de prurido, o calor é um fator exacerbador do prurido, pelo que se deverá optar por ambientes naturalmente frescos, assim como banhos curtos com água tépida. Deverá ser evitado o contacto com irritantes cutâneos, quer químicos, quer físicos, como roupa justa, dando preferência a materiais como o algodão em detrimento dos sintéticos. Os irritantes não cutâneos, como bebidas alcoólicas ou especiarias picantes, deverão também ser evitados4.
O stress emocional é um importante fator agravante do prurido, independentemente da causa subjacente; a sua redução pode passar por mudanças do estilo de vida através da alteração do comportamento e apoio psicológico44.
Outro fator a ter em conta é a prevenção de escoriações e de outras lesões secundárias; para isso é importante aconselhar a manutenção das unhas curtas e a utilização de luvas de algodão durante a noite em situações em que haja o hábito noturno de coçar.
Quando a doença de base que poderá estar a desencadear o prurido é conhecida, impera o seu tratamento dirigido.
Tratamento tópico
O tratamento com agentes tópicos é mais eficaz em doentes com prurido localizado42.
Emolientes
Emolientes tópicos são a primeira linha no prurido ligeiro e na xerose cutânea, ao participarem na manutenção da integridade da barreira cutânea, promovendo proteção contra a desidratação, irritantes ambientais, alergénios e microrganismos infeciosos que são importantes precipitantes do prurido45.
Soluções com pH alcalino aumentam a secreção de proteases da serina e, portanto, devem ser evitadas, em benefício das soluções com baixo pH (4,5‑6)42.
Para além do papel hidratante, os emolientes podem conter compostos ativos que potenciam o efeito antipruriginoso, quer através do arrefecimento cutâneo, como no caso da calamina ou do mentol, quer pelas propriedades anestésicas locais de alguns compostos, como o polidocanol46,47.
Corticosteroides
Os corticosteroides são muito eficazes nas condições em que há inflamação cutânea, como a dermatite atópica, psoríase e vários tipos de eczema. Em lesões com prurido grave poderá colocar‑se uma quantidade abundante de corticoide, embeber compressas em água tépida e envolver a lesão, para uma maior absorção cutânea do corticoide4.
Nos casos em que há inflamação extensa por todo o tegumento cutâneo, estudos britânicos referem bons resultados com a técnica wet pyjama, em que o emoliente e o corticoide tópico de baixa potência são colocados abundantemente por toda a área afetada, de seguida um pijama molhado em água tépida é vestido. Este tratamento deve ser limitado a curtos períodos de tempo (menos de uma semana) por risco de atrofia cutânea42.
Capsaicina
A capsaicina, ao ligar‑se ao TRPV1, atua como dessensibilizador das fibras nervosas periféricas, sendo usado como agente antipruriginoso em várias doenças localizadas.
O principal efeito adverso é sensação de ardor nos primeiros 30 minutos após aplicação, o que pode ser minimizado pela aplicação de doses menores inicialmente48.
No entanto, apesar de o tratamento tópico com capsaicina se mostrar suficientemente promissor, uma revisão sistemática não suporta a utilização de capsaicina como agente antipruriginoso, devido a considerar que não existe evidência suficiente de que a magnitude dos efeitos adversos seja superior à sua eficácia49.
Anestésicos
Preparações de anestésicos tópicos, como a lidocaína, têm vindo a verificar‑se benéficas no prurido limitado a uma certa extensão causado por doenças neurológicas. A sua utilização pode causar dermatite de contacto alérgica42.
Inibidores da calcineurina tópicos
Tacrolimus e pimecrolimus são anti‑inflamatorios eficazes no prurido de causas dermatológicas, principalmente na dermatite atópica, mediando os seus efeitos através de efeitos imunológicos e neuronais. Os inibidores da calcineurina tópicos podem, à semelhança da capsaicina, causar um ardor transitório após as primeiras aplicações e que melhora ao fim de dias com a aplicação continuada4.
Tratamento sistémico
O tratamento sistémico está preconizado no prurido generalizado e quando os agentes tópicos não são suficientes para um controlo eficaz do prurido9.
Anti‑histaminicos
Os anti‑histaminicos têm um efeito limitado na maioria das situações de prurido crónico, visto que a histamina não desempenha um papel importante na sua fisiopatologia42.
Anti‑histaminicos H1 de primeira geração (como a hidroxizina e a clemastina) ligam‑se não só aos receptores H1 da histamina, mas também aos recetores muscarínicos,α‑adrenergicos, dopaminérgicos ou serotoninérgicos, tendo por isso um efeito sedativo central.
Os anti‑histaminicos H1 de segunda geração (como cetirizina, levocetirizina, loratadina, desloratadina, bilastina e ebastina) têm efeitos mínimos nos recetores não histaminérgicos, tendo por isso um efeito sedativo mínimo e uma duração de ação prolongada4.
Corticosteroides orais
Os corticosteroides orais são eficazes no tratamento do prurido de causas dermatológicas por serem um potente agente anti‑inflamatorio.
A prednisolona é o corticosteroide mais usado e a sua dosagem pode variar entre 2,5‑100mg por dia, normalmente iniciado com uma dose de 30‑40mg diariamente.
Em casos excecionais poderá ser usada a metilprednisolona, um corticosteroide endovenoso, 500‑1000mg por dia4.
Neuromoduladores
Estudos demonstraram que a gabapentina e a pregabalina são eficazes no prurido da doença renal crónica e no prurido neuropático. O mecanismo através do qual estes compostos inibem o prurido não é conhecido2.
Antidepressivos
Os fatores psicoemocionais modulam o limite a partir do qual se inicia o prurido. A depressão está presente em cerca de 10% dos doentes com prurido crónico50.
Inibidores seletivos da recaptação da serotonina, como a sertralina e a miratazapina, reduzem o prurido psicogénico, não só ao atuarem como estabilizadores do humor, mas também ao atuarem sobre a serotonina e a histamina.
Estudos demonstraram eficácia destes antidepressivos no prurido colestático e no prurido relacionado com neoplasias42.
Agonistas e antagonistas dos opiáceos
Os antagonistas μ‑opioides, como a naltrexona e a naloxona, são eficazes em doentes com prurido crónico devido a causas sistémicas, mostrando‑se também eficazes na dermatite atópica42.
Já foi demonstrado que a nalfurafina, um agonista dos recetores κ‑opioides, é eficaz no prurido urémico, embora este fármaco ainda só esteja aprovado para este fim no Japão2.
Fototerapia
Alguns estudos observacionais sugerem que a radiação ultravioleta B (UVB), sozinha ou em associação com a radiação ultravioleta A (UVA), reduz o prurido causado, quer por doenças sistémicas quer por doenças dermatológicas4.
O alívio eficaz do prurido é conseguido sobretudo pela inibição da produção de mediadores pro‑inflamatorios e pela estimulação da produção de fatores imunossupressores.
A radiação UVB atua sobretudo sobre os queratinócitos e as células de Langerhans, enquanto a radiação UVA atua mais profundamente, atingindo a derme, e participa na modulação dos linfócitos T, dos mastócitos e das células dendríticas, induzindo a sua apoptose41.
Futuros tratamentos biológicos
Anticorpos anti‑IL‑31 como o nemolizumab (anticorpo monoclonal que bloqueia o recetor A da IL‑31) parecem ter propriedades antipruriginosas únicas. Num ensaio clínico de fase 2 demonstrou‑se que o Nemolizumab diminui significativamente o prurido nos doentes com dermatite atópica moderada a grave ao segundo dia de tratamento. Demonstrou‑se ainda uma melhoria de 63,1% ao fim de 12 semanas de tratamento, comparado com 20,9% do placebo11.
O dupilumab, um anticorpo anti‑recetor α da IL‑4, encontra‑se em ensaio clínico fase 2 e 3, tendo demonstrado resultados promissores na diminuição da gravidade da doença e do prurido e aumento na qualidade de vida ao fim de duas semanas de tratamento12.
O tralokinumab e o lebrikizumab, ambos anti‑IL‑13, encontram‑se na fase 2‑3 do ensaio clínico. Estes agentes diminuem significativamente o prurido e as lesões cutâneas nos doentes com dermatite atópica moderada a grave12.
Tratamento com citocinas recombinantes ou terapia génica para a IL‑22 pode diminuir a lesão cutânea durante a resposta inflamatória. No entanto, mais estudos serão necessários para clarificar o verdadeiro papel da IL‑22 na imunidade13.
Relativamente aos inibidores da Jak existem várias terapêuticas promissoras. O oclacitinib e tofacitinib ligam‑se à Jak 1, mas também com a outras Jak e inibem a função de citocinas inflamatórias nos leucócitos, tendo demonstrado, em fase 2 de ensaio clínico, uma diminuição significativa do prurido a partir do segundo dia de tratamento em doentes com dermatite atópica moderada a grave. Existem outros inibidores mais seletivos das Jak como o baricitinib (selectivo Jak1/2) e o upacitinib (selectivo Jak1) que se demonstraram eficazes na diminuição do prurido. Pelo seu efeito documentado nos ensaios clínicos até agora realizados, pensa‑se que os inibidores da Jak deverão ter algum efeito adicional específico do prurido por trás das suas propriedades anti‑inflamatorias12.
O tezepelumab é um anticorpo monoclonal humano que atua diretamente contra o TSLP circulante, encontrando‑se a ser estudado, mas ainda sem resultados conhecidos; no entanto, parece ser um alvo farmacológico promissor51.
CONCLUSÃO
O prurido é um sintoma que tem elevado impacto na qualidade de vida dos doentes. A sua fisiopatologia é complexa e ainda não totalmente esclarecida. Embora estejam descritas várias etiologias para o prurido, na maioria dos doentes o fator causal não é encontrado. Desta forma, uma história clínica detalhada e um exame objetivo exaustivo, acompanhado de exames completares de diagnóstico é crucial para uma correta investigação clínica. O tratamento deve ser dirigido e individualizado a cada doente, de forma a garantir um alívio rápido e duradouro do prurido, com o mínimo impacto na qualidade de vida.
REFERÊNCIAS
1. Stander S, Weisshaar E, Mettang T, et al. Clinical classification of itch: a position paper of the International Forum for the Study of Itch. Acta Derm Venereol 2007;87:291‑4. [ Links ]
2. Pereira MP, Stander S. Novel drugs for the treatment of chronic pruritus. Expert Opin Investig Drugs 2018;27:981‑8. [ Links ]
3. Elmariah SB. Diagnostic work‑up of the itchy patient. Dermatol Clin 2018;36:179‑ 88. [ Links ]
4. Weisshaar E, Szepietowski JC, Darsow U, et al. European guideline on chronic pruritus. Acta Derm Venereol 2012;92:563‑81. [ Links ]
5. Cunha PR, Delfini Filho O. Pruritus: still a challenge. An Bras Dermatol 2012;87:735‑41. [ Links ]
6. Stander S, Raap U, Weisshaar E, et al. Pathogenesis of pruritus. J Dtsch Dermatol Ges 2011;9:456‑63. [ Links ]
7. Imamachi N, Park GH, Lee H, et al. TRPV1‑expressing primary afferents generate behavioral responses to pruritogens via multiple mechanisms. Proc Natl Acad Sci U S A 2009;106:11330‑5. [ Links ]
8. Akiyama T, Merrill AW, Carstens MI, Carstens E. Activation of superficial dorsal horn neurons in the mouse by a PAR‑2 agonist and 5‑HT: potential role in itch. J Neurosci 2009;29:6691‑9. [ Links ]
9. Phan NQ, Bernhard JD, Luger TA, Stander S. Antipruritic treatment with systemic mu‑opioid receptor antagonists: a review. J Am Acad Dermatol 2010;63:680‑8. [ Links ]
10. Kupczyk P, Reich A, Szepietowski JC. Cannabinoid system in the skin – a possible target for future therapies in dermatology. Exp Dermatol 2009;18:669‑79. [ Links ]
11. Ruzicka T, Hanifin JM, Furue M, et al. Anti‑interleukin‑31 receptor a antibody for atopic dermatitis. N Engl J Med 2017;376:826‑35. [ Links ]
12. Erickson S, Nahmias Z, Rosman IS, Kim BS. Immunomodulating agents as antipruritics. Dermatol Clin 2018;36:325‑34. [ Links ]
13. Azizi G, Yazdani R, Mirshafiey A. Th22 cells in autoimmunity: a review of current knowledge. Eur Ann Allergy Clin Immunol 2015;47:108‑17. [ Links ]
14. Klonowska J, Glen J, Nowicki RJ, Trzeciak M. New cytokines in the pathogenesis of atopic dermatitis‑new therapeutic targets. Int J Mol Sci 2018;19. [ Links ]
15. Davidson S, Giesler GJ. The multiple pathways for itch and their interactions with pain. Trends Neurosci 2010;33:550‑8. [ Links ]
16. Reamy BV, Bunt CW, Fletcher S. A diagnostic approach to pruritus. Am Fam Physician 2011;84:195‑202. [ Links ]
17. Stander S. Classification of Itch. Curr Probl Dermatol 2016;50:1‑4. [ Links ]
18. White‑Chu EF, Reddy M. Dry skin in the elderly: complexities of a common problem. Clin Dermatol 2011;29:37‑42. [ Links ]
19. Bieber T, DErme AM, Akdis CA, et al. Clinical phenotypes and endophenotypes of atopic dermatitis: Where are we, and where should we go? J Allergy Clin Immunol 2017;139:S58‑S64. [ Links ]
20. Lyons JJ, Milner JD, Stone KD. Atopic dermatitis in children: clinical features, pathophysiology, and treatment. Immunol Allergy Clin North Am 2015;35:161‑83. [ Links ]
21. Silverberg NB. Typical and atypical clinical appearance of atopic dermatitis. Clin Dermatol 2017;35:354‑9. [ Links ]
22. Martin SF, Rustemeyer T, Thyssen JP. Recent advances in understanding and managing contact dermatitis. F1000Res 2018;7. [ Links ]
23. Mendes FB, Hissa‑Elian A, Abreu MA, Goncalves VS. Review: dermatitis herpetiformis. An Bras Dermatol 2013;88:594‑9. [ Links ]
24. Zuberbier T, Aberer W, Asero R, et al. The EAACI/GA(2)LEN/EDF/WAO guideline for the definition, classification, diagnosis and management of urticaria. Allergy 2018;73:1393‑414. [ Links ]
25. Moreira A, Rosmaninho I, Silva JPM. Urticária papular – a literature review. Rev Port Imunoalergologia 2014;22:279‑87. [ Links ]
26. Chosidow O. Clinical practices. Scabies. N Engl J Med 2006; 354:1718‑27. [ Links ]
27. Mettang T. Uremic Itch Management. Curr Probl Dermatol 2016;50:133‑41. [ Links ]
28. Shah R, John S. Cholestatic jaundice (cholestasis, cholestatic hepatitis). StatPearls. Treasure Island (FL)2018. [ Links ]
29. Rowe B, Yosipovitch G. Malignancy‑associated pruritus. Eur J Pain 2016;20:19‑23. [ Links ]
30. Yosipovitch G. Chronic pruritus: a paraneoplastic sign. Dermatol Ther 2010;23:590‑6. [ Links ]
31. Millington GWM, Collins A, Lovell CR, et al. British Association of Dermatologists guidelines for the investigation and management of generalized pruritus in adults without an underlying dermatosis, 2018. Br J Dermatol 2018;178:34‑60. [ Links ]
32. Deen K, OBrien B, Wu J. Invisible mycosis fungoides: not to be missed in chronic pruritus. Dermatol Ther (Heidelb) 2015;5:213‑6. [ Links ]
33. Lelonek E, Matusiak L, Wrobel T, Szepietowski JC. Aquagenic pruritus in polycythemia vera: clinical characteristics. Acta Derm Venereol 2018;98:496‑500. [ Links ]
34. Yonova D. Pruritus in certain internal diseases. Hippokratia 2007;11:67‑71. [ Links ]
35. Vieira R, Figueiredo A. Pruritus: from etiopathogenia to diagnostic and therapeutic strategies. Med Cutan Iber Lat Am 2003;31:45‑56. [ Links ]
36. Kluger N, Raison‑Peyron N, Rigole H, Bessis D, Blanc F, Guillot B. Generalized pruritus revealing hereditary haemochromatosis. Acta Derm Venereol 2007;87:277. [ Links ]
37. Lima AL, Illing T, Schliemann S, Elsner P. Cutaneous manifestations of diabetes mellitus: A review. Am J Clin Dermatol 2017;18:541‑53. [ Links ]
38. Chiu IM. Infection, Pain, and Itch. Neurosci Bull 2018;34:109‑19. [ Links ]
39. Oaklander AL, Bowsher D, Galer B, Haanpaa M, Jensen MP. Herpes zoster itch: preliminary epidemiologic data. J Pain 2003;4:338‑43. [ Links ]
40. Szarvas S, Harmon D, Murphy D. Neuraxial opioid‑induced pruritus: a review. J Clin Anesth 2003;15:234‑9. [ Links ]
41. Brás S, Amaro C, Cardoso J. Prurido crónico. Revista da Sociedade Portuguesa de Dermatologia e Venereologia 2014;72. [ Links ]
42. Yosipovitch G, Bernhard JD. Clinical practice. Chronic pruritus. N Engl J Med 2013;368:1625‑34. [ Links ]
43. Szepietowski JC, Reszke R. Psychogenic Itch Management. Curr Probl Dermatol 2016;50:124‑32. [ Links ]
44. Evers AW, Schut C, Gieler U, Spillekom‑van Koulil S, van Beugen S. Itch Management: Psychotherapeutic approach. Curr Probl Dermatol 2016;50:64‑70. [ Links ]
45. Elmariah SB, Lerner EA. Topical therapies for pruritus. Semin Cutan Med Surg 2011;30:118‑26. [ Links ]
46. Hercogova J. Topical anti‑itch therapy. Dermatol Ther 2005;18:341‑3. [ Links ]
47. Leslie TA, Greaves MW, Yosipovitch G. Current topical and systemic therapies for itch. Handb Exp Pharmacol 2015;226:337‑56. [ Links ]
48. Papoiu AD, Yosipovitch G. Topical capsaicin. The fire of a hot medicine is reignited. Expert Opin Pharmacother 2010;11:1359‑71. [ Links ]
49. Gooding SM, Canter PH, Coelho HF, Boddy K, Ernst E. Systematic review of topical capsaicin in the treatment of pruritus. Int J Dermatol 2010;49:858‑65. [ Links ]
50. Schneider G, Driesch G, Heuft G, Evers S, Luger TA, Stander S. Psychosomatic cofactors and psychiatric comorbidity in patients with chronic itch. Clin Exp Dermatol 2006;31:762‑7. [ Links ]
51. Cianferoni A, Spergel J. The importance of TSLP in allergic disease and its role as a potential therapeutic target. Expert Rev Clin Immunol 2014;10:1463‑74. [ Links ]
Cristina Valente
Serviço de Imunoalergologia do Centro Hospitalar de Vila Nova de Gaia e Espinho, EPE
Conflito de interesses
Os autores declaram que não existem conflitos de interesse.
Data de receção / Received in: 15/04/2019
Data de aceitação / Accepted for publication in: 20/05/2019














