INTRODUÇÃO
A vacinação contra a COVID‑19 é uma intervenção global essencial para o controlo da situação pandémica atual1. Em Portugal Continental e nas Regiões Autónomas da Madeira e dos Açores, a vacinação iniciou‑se a 27 de dezembro de 2020. Estão atualmente aprovadas e disponíveis quatro vacinas: COMIRNATY® - Pfizer/BioNTech, SPIKEVAX® - Moderna, VAXZEVRIA® - AstraZeneca e COVID‑19 Vaccine Janssen® - Johnson & Johnson. O mecanismo imunológico das duas primeiras difere do mecanismo das últimas. Nas primeiras, consiste em tecnologia inovadora mRNA, utilizando nanopartículas lipídicas para facilitar o transporte de mRNA para as células, com codificação da proteína S (“spike”) do vírus SARS‑COV‑2.
Nas últimas, um adenovírus recombinante é usado como vetor2,3.
A ocorrência de reações adversas a vacinas (RAM‑V) é comum, embora a maioria seja atribuível à resposta imunológica protetora induzida pela vacina, e não a reações de hipersensibilidade4. A anafilaxia como RAM‑V é um evento raro, estimando‑se que a taxa de incidência seja 1,3 casos por milhão de doses administradas4.
As causas relacionam‑se habitualmente com hipersensibilidade a proteínas não humanas residuais, conservantes ou estabilizadores na formulação das vacinas (excipientes)4,5.
Os casos de anafilaxia associados à administração de vacinas mRNA na fase inicial da vacinação contra COVID‑19 nos Estados Unidos da América e Reino Unido desencadearam o alerta relativamente à sua administração. De facto, trata‑se das primeiras vacinas com este mecanismo comercializadas no mundo, carecendo de dados de experiência prévia para elucidar sobre os possíveis agentes causais, acrescendo ainda a exclusão nos ensaios clínicos de voluntários com história de reação de hipersensibilidade aos componentes da vacina e/ou a outras vacinas6. Atualmente, dados cumulativos mostram que a incidência de anafilaxia não difere significativamente entre as várias vacinas contra o vírus SARS‑CoV‑2, sendo rara, com uma incidência de aproximadamente 2‑5 casos por milhão de indivíduos vacinados7. Os principais componentes considerados potencialmente alergénicos/imunogénicos são o polietilenoglicol (PEG), presente nas vacinas da Pfizer/BioNTech e da Moderna, e o polissorbato 80 (PS80), presente nas vacinas da AstraZeneca e da Johnson&Johnson2,3,5,6,8. A vacina da Moderna contém ainda outro excipiente, o trometamol, presente também em vários meios de contraste radiológicos e de ressonância magnética (RMN), estando descritos casos de anafilaxia9.
A Direção-Geral da Saúde (DGS) definiu e atualizou normas de orientação clínica10,11,12,13 onde são estabelecidas contraindicações para a administração da vacina contra o vírus SARS‑CoV‑2, nomeadamente, história de hipersensibilidade à substância ativa ou a qualquer um dos excipientes da vacina em questão e história de hipersensibilidade a dose anterior da vacina. Também são preconizadas precauções em doentes com história de reação anafilática prévia a qualquer outra vacina, anafilaxia sem etiologia esclarecida, hipersensibilidade confirmada a excipientes de outros medicamentos (incluindo vacinas) e em doentes com mastocitose sistémica e/ou doença proliferativa dos mastócitos. Todos estes doentes devem ser referenciados, com carácter prioritário, a serviços de Imunoalergologia, para estratificação do risco e ponderação de eventuais alternativas.
Os objetivos deste estudo foram: (a) caracterizar as patologias/reações alergológicas que motivaram a referenciação pré‑vacinação COVID‑19 de doentes dos cuidados de saúde primários (CSP) para consulta de Imunoalergologia; (b) analisar o impacto da alergia medicamentosa na referida referenciação; e (c) avaliar o resultado da vacinação COVID‑19 (presença vs ausência de reações de hipersensibilidade imediatas) após estratificação do risco em consulta de Imunoalergologia.
MÉTODOS
Desenho do estudo, população e colheita de dados
Estudo observacional retrospetivo com inclusão dos doentes referenciados à consulta de Imunoalergologia de um hospital terciário a partir dos CSP para avaliação do risco de reações de hipersensibilidade graves à vacinação contra a COVID‑19 entre janeiro e junho de 2021.
Os doentes foram avaliados em consulta telefónica e/ou presencial quando o contacto telefónico não foi possível ou suficiente para o esclarecimento por parte do médico sobre a história clínica do doente, ou para compreensão por parte do doente das informações fornecidas pelo médico. A estratificação do risco de reação alérgica grave à vacina contra o vírus SARS‑CoV‑2 foi efetuada de acordo com o protocolo do serviço, realizado com base nas normas da DGS10‑13, orientações internacionais1‑3 e nacionais14.
Foram consultados os processos clínicos para colheita de dados demográficos e clínicos, nomeadamente motivo de referenciação, história de atopia e de patologias do foro imunoalergológico. Considerou‑se a definição de atopia da World Allergy Organization (WAO)15, isto é, a tendência pessoal do indivíduo para se sensibilizar e produzir anticorpos IgE em resposta à exposição a um alergénio comum (alergénios inalados ou alimentos), conduzindo a doença alérgica. O diagnóstico de anafilaxia baseou‑se nos critérios da European Academy of Allergy and Clinical Immunology (EAACI)16 que define anafilaxia como “uma reação de hipersensibilidade sistémica grave, potencialmente fatal, caracterizada por um início rápido, podendo incluir sintomas mucocutâneos, respiratórios, cardiovasculares e gastrointestinais”. A caracterização das reações de hipersensibilidade a medicamentos seguiu as orientações do International Consensus on Drug Allergy17, tendo sido classificadas em imediatas (durante a 1.ª hora após a última administração do medicamento) ou tardias (>1h após a última administração do medicamento), diferenciando‑se as verdadeiras reações de hipersensibilidade das reações adversas não sugestivas de hipersensibilidade.
As reações a fármacos, vacinas e meios de contraste são referidos e discutidos neste estudo de forma separada, dada a relevância destes três grupos nos motivos de referenciação dos CSP.
Adicionalmente, foi consultada a plataforma de dados de saúde (PDS), acedendo a “Vacinação”, para colheita de dados sobre a vacinação, nomeadamente se o doente já tinha sido vacinado contra a COVID‑19 e se no período de vigilância de 30 minutos no centro de vacinação foi documentada alguma reação sugestiva de hipersensibilidade à vacina.
Protocolo de estratificação do risco de reação alérgica
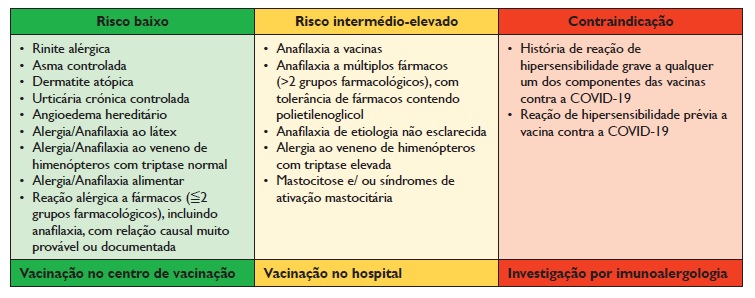
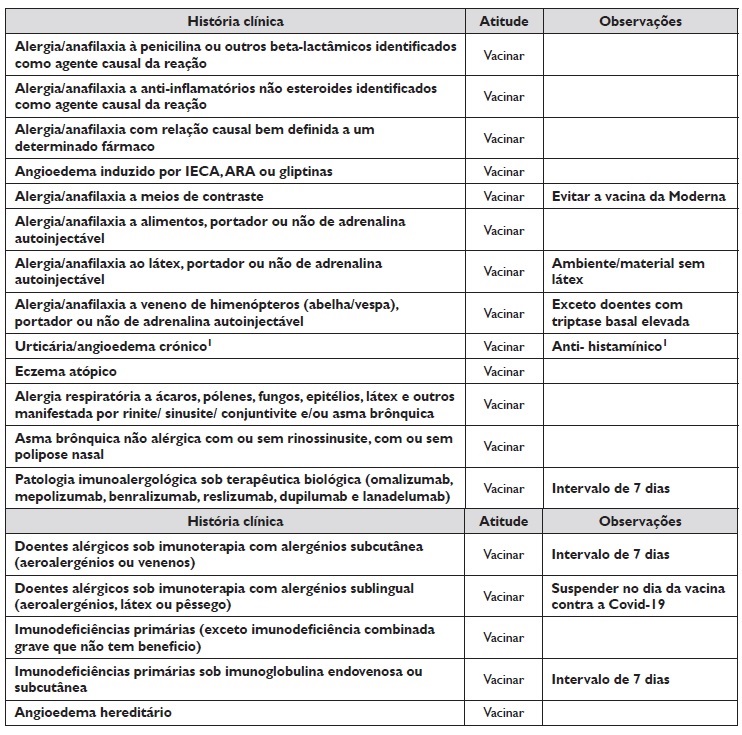
De acordo com a informação clínica fornecida, os doentes foram categorizados em 3 grupos, como descrito na Tabela 1: Os de risco baixo foram encaminhados para vacinação nos centros de vacinação, enquanto os de risco intermédio ou elevado foram referenciados para vacinação em meio hospitalar. A todos os centros de referenciação foi fornecido um documento informativo (Anexo 1) das situações clínicas imunoalergológicas que requerem, ou não, avaliação especializada no contexto de vacinação contra a COVID‑19.
No caso de história sugestiva de alergia ao PEG (anafilaxia a múltiplos fármacos, orais ou parentéricos, de vários grupos farmacológicos diferentes, corticoides injetáveis em formulação depot, formulações laxativas para preparação de colonoscopia, expansores de plasma, antisséticos, soluções de lavagem, géis condutores, lubrificantes, produtos de higiene, cosméticos, fármacos tópicos, por exemplo), os doentes foram encaminhados para estudo imunoalergológico antes da vacinação.
Na suspeita de alergia ao PS80, por exemplo em doentes com história de anafilaxia a vacinas contendo PS80 (Prevenar‑13®, Boostrix®, Havrix®, Twinrix®, Trumenba®, Gardasil 9®, Rotateq®), agentes biológicos injetáveis ou anticorpos monoclonais com PS80 na lista de excipientes, optou‑se por vacinação em meio hospitalar com uma vacina sem este excipiente.
Em doentes com história confirmada ou suspeita de alergia a meios de contraste radiológico e de RMN foi dada indicação para evicção da vacina SPIKEVAX® - Moderna.
Outras atitudes preventivas de reação incluíram a pré‑medicação com anti‑histamínico (ou aumento da dose nos doentes já medicados) na urticária crónica, a evicção de ambiente/material com látex na suspeita de alergia ao látex, o espaçamento de pelo menos 7 dias entre a administração da vacina e a administração de terapêutica biológica, imunoterapia com alergénios via subcutânea e imunoglobulina via endovenosa (espaçamento de pelo menos 1 dia na imunoglobulina via subcutânea) e a suspensão de imunoterapia com alergénios via sublingual no dia da vacinação.
Análise estatística
Variáveis contínuas são apresentadas como média e desvio‑padrão (variáveis com distribuição normal) ou mediana e amplitude interquartil (variáveis com distribuição assimétrica). Variáveis categóricas são apresentadas como frequências e percentagens. A distribuição normal foi confirmada pelo teste de Shapiro‑Wilk ou pela análise dos valores de assimetria e achatamento. A análise de dados foi realizada com recurso ao software IBM‑SPSS (versão 25.0).
RESULTADOS
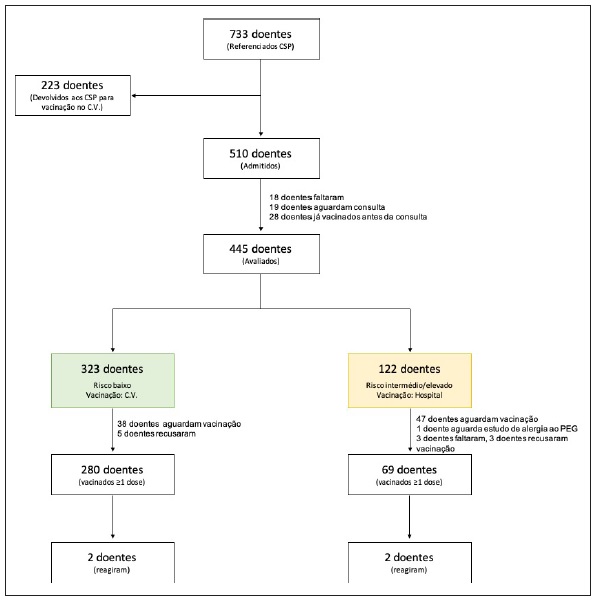
Entre os meses de janeiro e junho de 2021 foram referenciados através do CTH (consulta tempo e horas) 733 doentes dos CSP para consulta de Imunoalergologia - vacinação COVID‑19, prioritária, para avaliação do risco de anafilaxia à vacina contra a COVID‑19 (Figura 1).
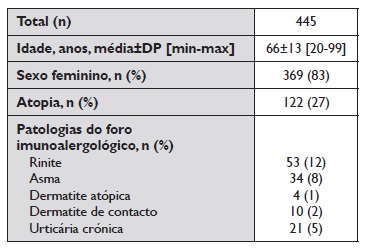
Destes, 223 (30,4%) foram recusados por se tratarem de doentes com patologia imunoalergológica de baixo risco de reação à vacina contra a COVID‑19 e com indicação para vacinação no centro de vacinação. Dos 510 doentes (69,6%) admitidos para avaliação em consulta de Imunoalergologia, 18 doentes faltaram, 19 aguardam avaliação em consulta e 28 doentes já tinham sido vacinados sem intercorrências aquando do contacto para consulta. Foram excluídos todos os doentes referenciados por outras especialidades hospitalares. No total, 445 doentes foram admitidos, 369 (83%) do sexo feminino, média de idades de 66±13 anos [20-99 anos], dos quais 122 (27%) eram atópicos. As patologias do foro imunoalergológico mais frequentemente reportadas foram a rinite (n=53, 12), a asma (n=34, 8%) e a urticária crónica (n=21, 5%). Os dados demográficos encontram‑se descritos na Tabela 2.
Relativamente ao motivo de referenciação (Figura 2), a maioria dos doentes foi referenciada por suspeita de alergia medicamentosa (n=387, 87%): 280 doentes (62,9%) por reações a fármacos, 69 (15,5%) por reações a vacinas e 38 (8,5%) por reações a meios de contraste. Outros motivos de referenciação incluíram anafilaxia de causa desconhecida (n=37, 8,3%), urticária crónica (n=33, 7,4%), alergia/anafilaxia alimentar (n=30, 6,7%), alergia/anafilaxia ao veneno de himenópteros (n=15, 3,4%), angioedema recorrente (n=11, 2,5%), urticária aguda sem causa identificada (n=4, 0,9%), mastocitose (n=2, 0,4%) e alergia/anafilaxia ao látex (n=1, 0,2%). O tempo médio de resposta do serviço de Imunoalergologia foi de 16±10 dias (P25‑75:9‑22 dias).
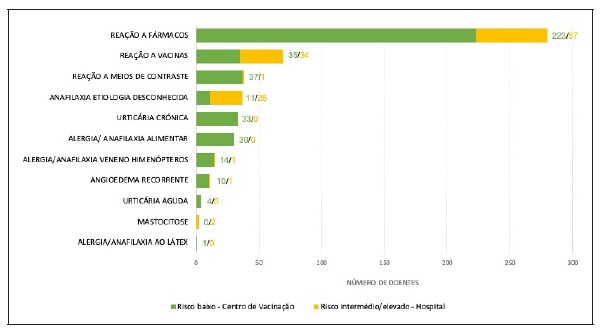
Figura 2 Distribuição do motivo de referenciação dos cuidados de saúde primários de acordo com a estratificação do risco (risco baixo vs risco intermédio/elevado) e local de administração da vacina contra a COVID‑19 (centro de vacinação vs hospital).
Dos doentes avaliados com história de reação a fármacos (n=280, 62,9%), em 192 (69%) foi considerado muito provável tratar‑se de reação de hipersensibilidade, enquanto em 88 (31%) a reação reportada não foi sugestiva de hipersensibilidade, mas sim de efeito adverso ao fármaco em questão (Figura 3). Considerando os doentes com reação de hipersensibilidade muito provável, 91 (47%) apresentavam critérios de diagnóstico de anafilaxia.
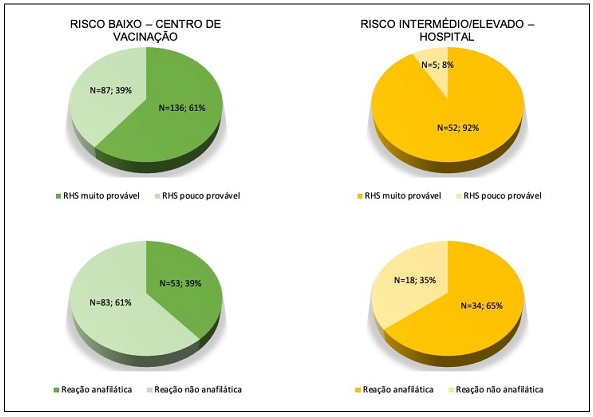
Figura 3 Caracterização das reações a fármacos de acordo com o risco (risco baixo - vacinação no centro de vacinação vs risco intermédio/elevado - vacinação em meio hospitalar). RHS: Reação de hipersensibilidade.
Nos restantes 101 doentes, a maioria (90%) reportou reações mucocutâneas (urticária/angioedema n=78, exantema n=7, DRESS (Drug Rash with Eosinophilia and Systemic Symptoms) n=1, síndrome de Stevens‑Johnson n=4, eritema nodoso n=1), 8 doentes reportaram sintomas respiratórios e 2 sintomas gastrointestinais. O perfil das reações a fármacos reportado diferiu nos doentes de baixo risco e de risco intermédio/elevado (Figura 2). Nos primeiros, apenas 61% das reações foram consideradas sugestivas de hipersensibilidade e destas apenas 39% anafilaxia, enquanto nos segundos 92% apresentaram reações sugestivas de hipersensibilidade, sendo 65% sugestivas de anafilaxia.
No que concerne aos fármacos implicados nas reações consideradas sugestivas de hipersensibilidade (Tabela 3), os grupos farmacológicos mais representativos foram os anti‑inflamatórios não esteroides (AINE) (n=97, 51%), com ênfase para os inibidores preferenciais da COX‑1, sobretudo ácido acetilsalicílico (n=23), ibuprofeno (n=18) e metamizol (n=17), e os antibióticos (n=70, 36%), sendo o grupo da penicilina e derivados o mais reportado (n=68). Dos analgésicos, o tramadol foi o mais frequente (n=11). Destaca‑se ainda que 107 doentes reportaram reações a fármacos pertencentes a mais de dois grupos farmacológicos diferentes, embora todos com tolerância a fármacos contendo PEG.
Tabela 3 Fármacos implicados nas reações reportadas sugestivas de hipersensibilidade
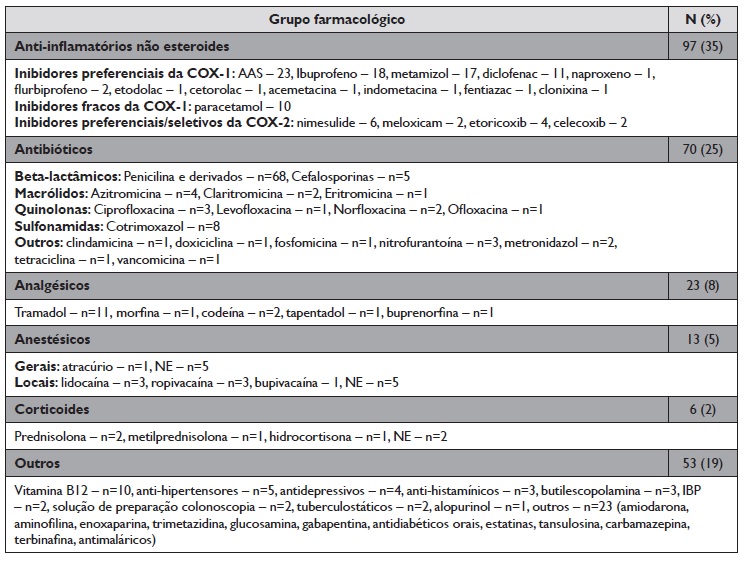
AAS: Ácido acetilsalicílico; COX: Ciclooxigenase; IBP: Inibidores da bomba de protões; NE: Não especificado.
Dos doentes com reação sugestiva de hipersensibilidade a vacinas (n=37), 24 (65%) reportaram sintomas compatíveis com o diagnóstico de anafilaxia. Relativamente às vacinas implicadas, a maioria dos doentes (n=23) reportou reação à vacina contra a gripe, seguindo‑se vacina antitetânica (n=9), prevenar‑13® (n=2), tosse convulsa (n=1), cólera (n=1) e varíola (n=1). Entre as reações não sugestivas de hipersensibilidade mais frequentemente reportadas encontram‑se mal‑estar, lipotímia, febre e síndrome gripal‑like.
Após avaliação em consulta de Imunoalergologia e seguindo o protocolo de estratificação de risco descrito, 323 doentes (72,6%) foram considerados de baixo risco e encaminhados para vacinação no centro de vacinação, 61 (18,9%) dos quais com indicação para pré‑medicação com anti‑histamínico.
Destes, 280 doentes receberam pelo menos uma dose da vacina contra a COVID‑19, dos quais 277 sem intercorrências (Figura 1). Uma doente de 54 anos com urticária crónica controlada, sob pré‑medicação com anti‑histamínico, apresentou angioedema do lábio, sem lesões cutâneas associadas, uma semana após a segunda dose da vacina COMIRNATY® - Pfizer/BioNTech, tendo sido medicada com corticoide oral, com resolução dois dias depois. Outra doente de 52 anos com urticária crónica apresentou lesões maculopapulares pruriginosas na região do tronco cerca de 4h após a primeira dose da vacina COMIRNATY® - Pfizer/BioNTech, porém a doente estava medicada com anti‑histamínico apenas como recurso, sem terapêutica de manutenção, e não cumpriu pré‑medicação como indicado na consulta.
A segunda dose, sob pré‑medicação, decorreu sem intercorrências. Uma doente de 49 anos com história de reação pouco sugestiva de hipersensibilidade a anestésicos gerais e locais, a última caracterizada por mal‑estar e lipotímia, apresentou uma reação vasovagal após a primeira dose da vacina SPIKEVAX® - Moderna, com resolução espontânea. Dos restantes doentes, 38 aguardam ainda vacinação e cinco recusaram ser vacinados.
Por outro lado, em 122 doentes (27,4%), dado o risco intermédio ou elevado (hipersensibilidade a múltiplos fármacos n=57, hipersensibilidade a vacinas n=34, anafilaxia de etiologia não esclarecida n=26, anafilaxia grave a meio de contraste radiológico n=1, mastocitose n=2, alergia ao veneno de himenópteros com triptase basal elevada n=1, angioedema recorrente não controlado n=1), foi decidida vacinação em meio hospitalar. Destes, 57 doentes foram pré‑medicados com anti‑histamínico.
Em 69 doentes foi administrada a primeira dose da vacina no serviço de Imunoalergologia, 67 sem intercorrências (Figura 1). Uma doente de 66 anos, com urticária crónica, história de anafilaxia com amoxicilina + ácido clavulânico e um episódio de anafilaxia idiopática, referiu prurido palmo‑plantar 1h após a primeira dose da vacina VAXZEVRIA® - AstraZeneca, com resolução após toma de anti‑histamínico oral. Outra doente de 67 anos, com reações sugestivas de anafilaxia a múltiplos fármacos, sem história de outra patologia do foro imunoalergológico, apresentou lesões micropapulares pruriginosas 30 minutos após a primeira dose da vacina da AstraZeneca, com resolução após toma de anti‑histamínico e corticoide orais. Dos restantes doentes, 47 aguardam ainda vacinação (uma doente foi encaminhada para estudo de hipersensibilidade ao PEG, cujo resultado foi negativo), 3 faltaram à vacinação e 3 recusaram ser vacinados.
DISCUSSÃO
O presente estudo analisou, pela primeira vez, a experiência do serviço de Imunoalergologia de um hospital terciário na avaliação do risco de anafilaxia à vacina contra a COVID‑19 em doentes referenciados dos CSP.
A alergia medicamentosa, ou pelo menos a suspeita diagnóstica, teve um impacto importante no número de consultas efetuadas, constituindo 87% dos motivos de referenciação (reações a fármacos, vacinas e meios de contraste). Considerando os doentes com reações a fármacos (63%), cerca de um terço não foram consideradas
sugestivas de hipersensibilidade, e dentro das sugestivas, apenas metade reunia critérios para o diagnóstico de anafilaxia. Para além disso, apenas 20% destes doentes foram considerados de risco intermédio‑elevado, pela presença de reações a fármacos de múltiplos grupos farmacológicos, e encaminhados para vacinação em meio hospitalar. Por outro lado, dos doentes encaminhados para o centro de vacinação, a maioria foi vacinado sem registo de intercorrências. Os dados apresentados são congruentes com os descritos na literatura18,19,20, sendo a alergia a fármacos a principal etiologia de anafilaxia na idade adulta, com predomínio do sexo feminino, e os grupos farmacológicos dos AINE, particularmente os inibidores da COX‑1, e dos antibióticos betalactâmicos são os mais frequentemente reportados.
Destaca‑se também o número elevado de doentes referenciados por suspeita de reação a vacinas (16% dos motivos de referenciação). Após avaliação em consulta de Imunoalergologia concluiu‑se que apenas metade destes doentes apresentou reação sugestiva de hipersensibilidade (>90% com indicação para vacinação em meio hospitalar).
De facto, a maioria das RAM‑V é comum e ligeira, podendo relacionar‑se não só com a resposta imunológica protetora induzida pela vacina, mas também com o procedimento de vacinação (defeitos de qualidade da vacina, erros na imunização ou ansiedade) ou até com eventos coincidentes (não relacionados com a vacina)5. No entanto, estes eventos potenciam o medo e a falta de confiança por parte da população na segurança das vacinas, devendo ser reconhecidos pelos profissionais de saúde para que estes possam rapidamente informar os doentes e desfazer mitos.
Esta necessidade é premente no tempo atual de pandemia em que se pretende vacinar o maior número de indivíduos para atingir a imunidade de grupo.
Na nossa coorte, a anafilaxia de etiologia não esclarecida constituiu o terceiro diagnóstico mais frequente nos doentes com indicação para vacinação em meio hospitalar (21%). De acordo com o descrito na literatura, esta pode ser responsável por cerca de 20% de todos os casos de anafilaxia21. Neste estudo, o número elevado de doentes referenciado dos CSP por este motivo pode ser justificado pela ausência de estudo etiológico em consulta de Imunoalergologia na maioria dos casos, reforçando‑se a importância da referenciação atempada dos doentes.
O espetro de doentes encaminhados para vacinação no centro de vacinação e em meio hospitalar foi diferente, com predomínio de reações a fármacos de um único grupo farmacológico, não anafiláticas, bem como reações adversas a vacinas não sugestivas de hipersensibilidade nos primeiros, enquanto no grupo referenciado para vacinação hospitalar houve predomínio de reações anafiláticas a fármacos de múltiplos grupos farmacológicos, anafilaxia a vacinas e anafilaxia de etiologia não esclarecida. As informações clínicas obtidas através da PDS sobre a vacinação no centro de vacinação dos doentes incluídos no estudo demonstram que o protocolo de estratificação de risco de reações alérgicas utilizado na consulta de Imunoalergologia foi eficaz. Apenas em três doentes foram registadas intercorrências, duas relacionadas com a doença de base (urticária crónica) e uma reação vasovagal.
Tanto nos doentes vacinados no centro de vacinação como naqueles que, até ao momento, foram vacinados no hospital, não se registaram casos de anafilaxia.
Os dados dos ensaios clínicos indicam que a segurança das vacinas contra a COVID‑19 aprovadas atualmente em Portugal é semelhante à reportada para outras vacinas22,23,24,25.
Esses dados de segurança têm sido confirmados com a vacinação em massa. De acordo com a Medicines and Healthcare products Regulatory Agency (MHRA), do Reino Unido, a maioria das RAAV reportadas foram ligeiras, relacionadas com a resposta imunológica normal à vacina, sobretudo reações locais, como dor, e sintomas generalizados, nomeadamente sintomas gripais‑like, cefaleias, cansaço, náuseas, febre, calafrios, tonturas, fraqueza, mialgias e taquicardia. Este tipo de RAM‑V associadas às vacinas contra a COVID‑19 parecem ser semelhantes entre os vários grupos etários, embora sejam ligeiramente mais frequentes em adultos jovens26.
A síncope vasovagal pode surgir associada à dor e à ansiedade, sendo mais comum em adolescentes e adultos jovens, devendo ser reconhecida e diferenciada da reação anafilática5. No entanto, estima‑se que a incidência de anafilaxia às vacinas contra a COVID‑19 seja ligeiramente mais elevada do que a maioria das outras vacinas, numa taxa 2 a 8,5 vezes superior, embora se mantenha um evento raro27,28. Nos EUA, desde janeiro de 2021 foram reportadas taxas de reações anafiláticas/anafilactoides de 2,5‑11,1 casos/milhão de doses administradas para as vacinas COVID‑19 mRNA da Pfizer/BioNTech e da Moderna27. Já os dados do Reino Unido indicam uma taxa de anafilaxia de 10‑20 casos/milhão de doses administradas da vacina VAXZEVRIA® - AstraZeneca26.
Permanece ainda por esclarecer se o PEG é a única causa de hipersensibilidade em doentes com sintomas sistémicos sugestivos de hipersensibilidade após a primeira dose das vacinas da Pfizer‑BioNTech e da Moderna.
Por outro lado, as vacinas da AstraZeneca e da Johnson&- Johnson não contêm PEG, mas contêm PS801,2,6. Existem casos descritos de reatividade cruzada entre ambos, embora seja raro29. O trometamol presente na vacina da Moderna também poderá ser um agente suspeito, visto que já foi implicado na anafilaxia a meios de contraste radiológicos e RMN9.
O presente estudo tem algumas limitações. A principal limitação prende‑se com o diagnóstico das reações de hipersensibilidade.
Uma vez que a grande maioria dos doentes referenciados não eram seguidos em consulta de Imunoalergologia, e dada a urgência da decisão para uma rápida vacinação, este diagnóstico foi feito com base na história clínica, sem confirmação com testes cutâneos e/ou prova de provocação. Algumas reações menos caracterizadas poderão ter dado lugar a uma estratificação errada do risco do doente a favor da vacinação em meio hospitalar.
Outra limitação prende‑se com o facto de a vacinação em meio hospitalar ter começado apenas no final de maio, e num número reduzido de doentes, o que poderá também justificar a baixa frequência de reações de hipersensibilidade na vacinação de doentes de maior risco. Por outro lado, o desenho retrospetivo do estudo poderia enfraquecer os resultados obtidos, sobretudo pela ausência de alguns dados, embora não se considere que tenha sido uma limitação muito relevante, uma vez que a maioria dos processos tinha toda a informação necessária descrita. Apesar das limitações referidas, os autores consideram que o estudo fornece informações relevantes e úteis para a estratificação do risco de doentes pré-vacinação contra a COVID‑19.
CONCLUSÕES
A alergia medicamentosa teve um impacto muito importante no número de doentes referenciado à consulta de Imunoalergologia para avaliação do risco de anafilaxia à vacina contra a COVID‑19.
A maioria dos doentes foi considerada de baixo risco e vacinada no centro de vacinação sem intercorrências. O protocolo de estratificação do risco de anafilaxia aplicado foi eficaz, não se tendo verificado reações de relevo nos doentes vacinados até ao momento, nem casos de anafilaxia.
ANEXO 1
Avaliação Clínica para Decisão de Administração da Vacina contra a Covid-19
No sentido de melhorar a eficiência e a eficácia da resposta ao elevado número de pedidos de consulta de Imunoalergologia por parte dos ACES e com o objetivo de avaliar o risco de reações alérgicas graves à vacina contra a Covid-19, solicitamos a vossa melhor atenção para os dois pontos abaixo mencionados, que atendem às atualizações recentes das normas da DGS para Vacinação contra a Covid-19:
1. Situações clínicas em que a Vacina PODE SER ADMINISTRADA no Centro de Saúde ou Centro de Vacinação sem necessidade de avaliação prévia por Imunoalergologia.
De acordo com as normas da DGS 021/2020, 001/2021, 003/2021 e 004/2021 e respetivas atualizações as vacinas contra a Covid-19 (BioNTech/Pfizer-Comirnaty, Moderna, AstraZeneca-Vaxzevria, Janssen) podem ser efetuadas no Centro de Saúde ou Centro de Vacinação aos doentes com as patologias do foro da imunoalergologia que estão resumidas no Quadro 1.
Quadro 1 Situações clínicas em que a Vacina contra a Covid-19 pode ser administrada no Centro de Saúde ou Cento de Vacinação
IECA- Inibidores de enzima de conversão da angiotensina; ARA- Antagonistas dos recetores da angiotensina
1 A urticária crónica pode ser exacerbada por stress, os doentes com urticária crónica devem fazer o anti-H1 1cp/dia, na véspera, no dia e no dia seguinte à vacina; os doentes já medicados com anti-H1 devem duplicar a dose nestes dias, não excedendo 4x a dose standard.
2 Situações clínicas em que a Vacina NÃO DEVE SER ADMINISTRADA no Centro de Saúde ou Centro de Vacinação sem prévia avaliação por Imunoalergologia.
De acordo com as normas da DGS 021/2020, 001/2021, 003/2021 e 004/2021 e respetivas atualizações, as vacinas contra a Covid-19 (BioNTech/Pfizer-Comirnaty, Moderna, AstraZeneca-Vaxzevria, Janssen) não devem ser efetuadas no Centro Saúde nem no Centro de Vacinação aos doentes com as patologias do foro da imunoalergologia que estão resumidas no Quadro 2.
Quadro 2 Situações clínicas em que Vacina contra a Covid-19 não deve ser administrada no Centro de Saúde ou Centro de Vacinação
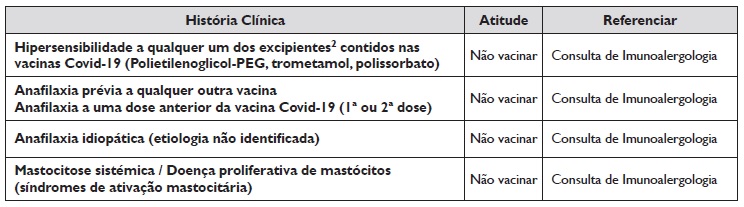
2A história de alergia a excipientes contidos nas vacinas contra a Covid-19 é muito rara. Deve colocar-se a hipótese de alergia a excipientes quando o doente tem história de reações alérgicas graves a múltiplos fármacos de diferentes grupos farmacológicos ou a alimentos que contenham esse excipiente.
Não está provado que as reações alérgicas graves, no contexto da vacinação Covid-19, sejam devidas aos excipientes das vacinas (polietilenoglicol, trometamol, polissorbato) ou à substância ativa, podendo ser provocadas pela ativação do sistema do complemento pela vacina.
Para cada uma das vacinas disponíveis, os excipientes para os quais se tem dirigido a atenção são:
- BioNTech/Pfizer-Comirnaty: Polietilenoglicol 2000
- Moderna: Polietilenoglicol 2000 e Trometamol
- AstraZeneca- Vaxzevira: Polissorbato 80
- Janssen: Polissorbato 80
O polietilenoglicol (PEG), também conhecido por macrogol ou E1521, é um excipiente largamente utilizado em medicamentos orais ou injetáveis, preparações para colonoscopia ou medicamentos laxantes; também pode fazer parte da composição de alimentos processados ou cosméticos/produtos de higiene.
O polissorbato está frequentemente presente em medicamentos orais ou injetáveis, como por exemplo vacinas e terapêuticas biológicas.
O trometamol é um excipiente frequentemente encontrado nos meios de contraste radiológico ou de ressonância magnética.
Existe semelhança entre a estrutura do PEG e do polissorbato, equacionando-se eventual reatividade cruzada entre estes dois excipientes.
Uma história clínica detalhada é fundamental para a avaliação de reação alérgica ou de tolerância a múltiplos fármacos que contenham estes excipientes.