Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Nascer e Crescer
versão impressa ISSN 0872-0754
Nascer e Crescer vol.23 no.1 Porto mar. 2014
ARTIGO ORIGINAL / ORIGINAL ARTICLE
Recém-nascido no Serviço de Urgência – casuística do ano 2011 de um Centro Hospitalar
Newborn infant in the Emergency Department – case series of 2011 in a Hospital Center
Ana RatolaI; Marta MachadoI; Ângela AlmeidaI; Daniela PioI; Sílvia AlmeidaI
IS. Pediatria, U. Aveiro, CH Baixo Vouga, 3814-501 Aveiro, Portugal. E-mail: anaratola@hotmail.com; marta.scamachado@gmail.com; angela.p_almeida@live.com.pt; danielabpio@gmail.com; smsalmeida@sapo.pt
RESUMO
Introdução: O nascimento de um filho é um desafio para os pais. Assim, no período neonatal, surgem frequentemente dúvidas que motivam a ida ao Serviço de Urgência (SU), muitas vezes sem justificação clínica.
Objetivos: Caracterizar as admissões de recém-nascidos (RN) no SU num período de 12 meses e avaliar a justificação do atendimento pediátrico urgente.
Material e métodos: Análise retrospetiva dos episódios de urgência dos RN que recorreram ao nosso hospital entre Janeiro e Dezembro de 2011.
Resultados: No período em estudo, recorreram 394 RN (20% foram observados em mais do que uma ocasião), representando 1,3% das admissões no SU Pediátrico; 20% referenciados por profissionais de saúde. Os principais motivos de recurso foram queixas gastrointestinais (31%), lesões cutâneo-mucosas (18%), icterícia (17%) e queixas respiratórias (15%). Foram realizados exames complementares em 44% das admissões, sendo os mais frequentes, bilirrubina transcutânea e análise de urina. Instituiu-se terapêutica em 18% dos casos. Os diagnósticos mais frequentes corresponderam a patologia neonatal benigna e problemas de puericultura em 57% dos casos (n=283). A maioria dos RN (75,6%) teve alta para o domicílio. A mediana da idade materna foi de 30 anos e 58,6% eram primíparas. Metade das mães cuja escolaridade foi conhecida tinham concluído o nono ano.
Conclusões: A maioria dos recursos ao SU hospitalar no período neonatal corresponde a situações não urgentes que poderiam ser resolvidos nos Cuidados Primários de Saúde. Salienta-se a importância do esclarecimento das mães durante a gravidez e período neonatal. Por outro lado, a inespecificidade de sintomas nesta faixa etária exige um maior nível de alerta para as situações potencialmente graves.
Palavras-chave: Acesso a cuidados de saúde, recém-nascido, urgência pediátrica.
ABSTRACT
Introduction: The birth of a child is a challenge for parents. Thus, during the neonatal period many questions arise to parents, leading to frequent visits to the Emergency Department (ED), often unjustified from a clinical point of view.
Objectives: Characterization of newborn visits to the paediatric ED for a 12 months’ period, and evaluation of the need for emergency paediatric care..
Material and methods: Retrospective study of all neonates’ visits to the ED in our hospital from January to December 2011, analysing clinical and demographic data.
Results: During the study period, a total of 394 neonates were admitted in the ED (20% visited more than once), representing 1,3% of all paediatric visits; 20% were referred by health professionals. The main causes of ED utilisation were alimentary tract complaints (31%), dermatological issues (18%), jaundice (17%) and respiratory symptoms (15%). Diagnostic tests were required in 44%, mostly transcutaneous bilirubin measurement and urine analysis. Only 18% of the patients received treatment. The most frequent diagnoses were benign neonatal pathology and healthy care child issues in 57% of cases (n=283). The majority of neonates (75,6%) was discharged. 56,8% of mothers were primiparous and the median maternal age was 30 years. Half of the mothers with known literacy skills, studied during more than nine years.
Conclusions: Most neonatal utilisation of emergency paediatric services is due to non-urgent conditions that could be managed in primary care. We underline the importance of proper support and education of mothers during pregnancy and neonatal period. Nevertheless due to the lack of specificity of the neonatal symptoms, paediatricians must be alert to rule out severe disease.
Key-words: Access to health care, newborn infant, paediatric emergency department.
INTRODUÇÃO
Para os pais, receber um recém-nascido (RN) é enfrentar novos desafios. O período neonatal é uma fase de sucessivas descobertas, mas simultaneamente de dúvidas e preocupações acrescidas quer de carácter médico, quer no âmbito da puericultura. Vários estudos mostram a crescente tendência dos pais para procurarem respostas às suas múltiplas questões nos Serviços de Urgência (SU) Pediátrica(1-3).
Alguns dos fatores que parecem contribuir para a insegurança materna neste período de adaptação são a alta precoce após o parto, com consequente redução do tempo de esclarecimento das puérperas na maternidade, o atraso na primeira consulta nos Cuidados de Saúde Primários (CSP), muitas vezes motivado pela não atribuição de Médico de Família, a idade materna inferior a 21 anos e a primiparidade. Do mesmo modo, as alterações sociais das últimas décadas, com tendência à criação de pequenos núcleos familiares, nomeadamente monoparentais, sem o apoio e partilha de experiências da família alargada podem favorecer a sensação de isolamento face a essa nova realidade que é ter um recém-nascido em casa(1,3,4).
Por outro lado, salientam-se as características particulares desta faixa etária, em que o RN enfrenta importantes adaptações fisiológicas à vida extra-uterina. A imaturidade e inespecificidade dos sintomas exige um maior nível de alerta para a suspeição de doenças potencialmente graves, por parte dos profissionais de saúde.
No sentido de otimizar os recursos e os serviços oferecidos a esta população e evitar a exposição desnecessária dos RN a doenças infeciosas transmissíveis existentes no ambiente hospitalar, é fundamental que os pais estejam convenientemente informados das características normais de um recém-nascido saudável, bem como dos sinais de alarme(5).
OBJETIVOS
Caracterizar as admissões de RN no SU num período de 12 meses. Identificar situações de recurso ao SU que poderiam ser evitadas, adequar estratégias que permitam reduzir a proporção de atendimentos desnecessários no período neonatal e rever as condições de atendimento no SU, de forma a minimizar a exposição dos RN a potenciais agentes infeciosos.
MATERIAL E MÉTODOS
Análise retrospetiva dos episódios de urgência dos RN que recorreram a um Hospital Nível 2 entre Janeiro e Dezembro de 2011. As variáveis analisadas foram: idade, sexo, motivo de vinda à urgência, referenciação, meios auxiliares de diagnóstico, diagnóstico, terapêutica e destino. As informações colhidas foram registadas numa base de dados utilizando o programa informático Microsoft Office Excel 2007®. Foi também utilizado o programa estatístico SPSS 20.0, comparando-se dados qualitativos através do teste de qui-quadrado. Aceitou-se como nível de significância um valor de p<0,05.
RESULTADOS
Caracterização da população
No período em estudo ocorreram 37479 admissões no SU Pediátrico. Destas, 493 integravam-se no período neonatal. No total foram admitidos 394 RN, no entanto, 79 recorreram ao SU por mais do que uma ocasião (61 RN duas vezes, 16 RN três vezes e dois RN quatro vezes).
Do total de RN, 329 (84%) nasceram no Centro Hospitalar do Baixo Vouga.
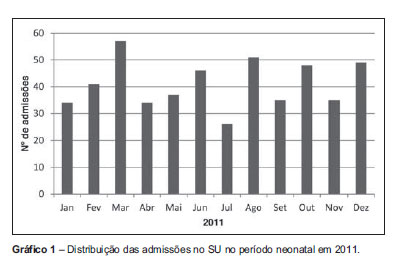
Não se verificou um padrão de distribuição sazonal. Ocorreu um maior número de visitas no mês de Março (Gráfico 1).
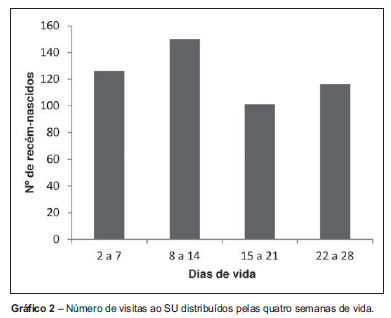
A maioria dos RN era do género masculino (54%). A mediana das idades de recurso foi de 13 dias. Não se assistiu a uma diminuição progressiva do recurso à urgência ao longo do período neonatal. Registaram-se mais admissões (38%) na segunda semana de vida e menos (26%) na terceira (Gráfico 2).
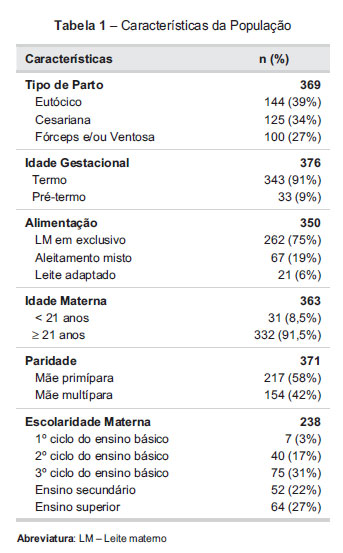
O tipo de parto foi conhecido em 369 RN, 66% ocorreu por via vaginal (39% eutócico e 27% por fórceps e/ou ventosa). Os restantes foram por cesariana.
Obteve-se informação relativa à idade gestacional em 372 RN. Destes, 91,2% eram de termo. Quanto à alimentação, conseguiu apurar-se em 350 RN e 75% faziam leite materno em exclusivo na data de admissão no SU.
Relativamente às características maternas, foi conhecida a idade em 363 mães, sendo a mediana de 30 anos (mínimo 16, máximo 46 anos) e 8,6% tinham idade inferior a 21 anos. Cinquenta e oito por cento das mães eram primíparas (217/371). Apenas se obteve informação acerca da escolaridade em 238 mães, sendo que 52,9% apresentavam habilitações superiores ao 9º ano de escolaridade (Tabela 1).
Referenciação ao SU
A iniciativa da visita ao SU foi dos pais em 80% (394/493) das admissões. Os restantes casos foram referenciados por profissionais de saúde: centro de saúde (49), reavaliação de crianças já observadas previamente no hospital (30), pediatra assistente(9) e outro profissional de saúde, incluindo a linha Saúde 24 (11).
Motivo de recurso ao SU
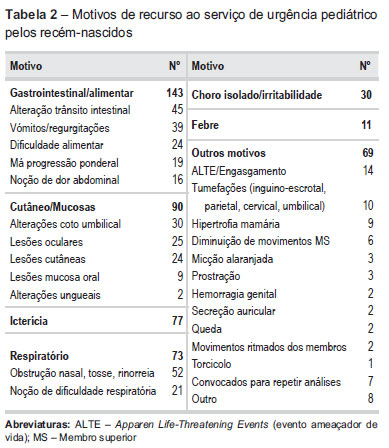
Os motivos de admissão foram divididos em sete grupos: gastro-intestinais (29%), cutâneo-mucosos (18%), icterícia (16%), respiratórios (14%), choro (6%), febre (2%), outros motivos (14%), (Tabela 2).
Exames auxiliares de diagnóstico
Não foi realizado qualquer exame auxiliar de diagnóstico (EAD) em 56% das admissões.
As restantes crianças realizaram: avaliação de bilirrubina transcutânea (24%), análise de urina (23%), análises de sangue (19%), pesquisa de Vírus Sincicial Respiratório (VSR) nas secreções respiratórias (16%), cultura de exsudato ocular (5%), radiografia torácica (2,5%), análise de líquido cefalo-raquidiano (1,5%), entre outros (9%).
Verificámos que foi realizado maior número de EAD nos RN referenciados por profissionais de saúde do que nos levados por iniciativa dos pais (p<0,05).
Diagnósticos (Tabela 3)
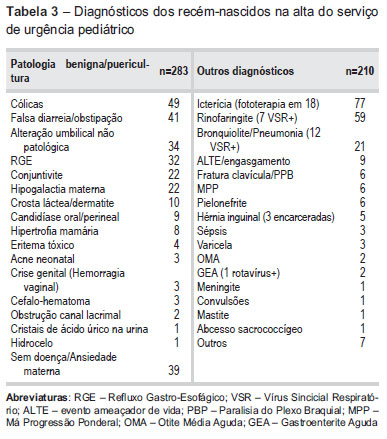
Os principais diagnósticos aquando da alta foram icterícia (37,9%), sendo que 18/77 necessitaram de fototerapia. Seguiram-se as infeções respiratórias: rinofaringites (29,1%) e infeções respiratórias das vias aéreas inferiores (10,3%). Posteriormente salientam-se as cólicas do primeiro trimestre (19,7%), falsa diarreia/obstipação do RN (16,5%), alterações não patológicas do coto umbilical (13,7%), incluindo granulomas e aspeto exsudativo após a queda, sem sinais inflamatórios e refluxo gastro-esofágico (12,9%).
Os 11 RN que foram admitidos por febre tiveram os seguintes diagnósticos na alta: Pielonefrite aguda por E. coli (4), Sépsis (3), Infeção vírica provável (2), Meningite (1) e Bronquiolite (1).
Terapêutica
Foi instituída terapêutica em 18% dos RN, da qual se destaca: fototerapia, antibioterapia, antivírico (aciclovir), oxigenoterapia e fluidoterapia.
Nos restantes casos salientam-se os conselhos de puericultura dados aos pais, nomeadamente tranquilização da família, ensino da técnica de aleitamento materno e medidas anti-refluxo.
Orientação
Dos RN observados, 76% tiveram alta para o domicílio. Foram internados 18% pelos seguintes motivos: 29 por infeção respiratória (20 dos quais com pesquisa positiva para VSR nas secreções respiratórias), icterícia com necessidade de fototerapia (18), ALTE/engasgamento (9), vómitos/refluxo gastro-esofágico
(RGE) (8), dificuldades alimentares (7), pielonefrite (6), sépsis (3), má progressão ponderal (1), gastroenterite aguda por rotavírus (1), varicela (2), meningite (1), traumatismo crânio-encefálico
(1), abcesso sacrococcígeo (1), hipotermia (1) e fissura anal (1). Dezoito RN (5%) foram reavaliados no SU, dois foram referenciados à Consulta de Pediatria por fratura da clavícula e diminuição da mobilidade do membro superior, um para a Consulta de Fisiatria por paralisia do plexo braquial, um para a Consulta de Cirurgia por hérnia inguinal e um para a Consulta de ORL por otite média aguda. Foi necessária a transferência para Hospital Nível 3 de 1% dos casos: três RN por apresentarem hérnia inguinal encarcerada, um por apneias em contexto de infeção respiratória por VSR, um por convulsões e outro RN com fenda palatina, por hemorragia bucal.
Comparando as admissões dos RN por iniciativa dos pais, com os que foram referenciadas por profissionais de saúde, verificámos que não houve diferença estatisticamente significativa no número de internamentos.
DISCUSSÃO E CONCLUSÕES
O recurso à urgência hospitalar no período neonatal muitas vezes não tem justificação clínica, podendo a maioria das situações ser orientada nos CSP.
Neste estudo, a afluência de RN ao SU representou cerca de 1% do total de crianças admitidas.
Os principais motivos de consulta foram relacionados com a puericultura e patologia benigna do RN, em 57% das visitas, o que está de acordo com outros estudos nacionais e internacionais(1,2,4,5).
Dos RN observados, 76% tiveram alta para o domicílio e em 82% não houve necessidade de instituir terapêutica, o que mais uma vez reforça o facto de não corresponder a patologia com necessidade de resolução num SU. Foram internados 18% dos RN, número ligeiramente superior aos 11% obtidos por Cunha et al noutro estudo publicado no nosso país.
A percentagem de internamentos foi semelhante nos referenciados e nos não referenciados. No entanto, o número de EAD foi muito superior nos referenciados (67%/38%), obtendo-se uma relação estatisticamente significativa, o que parece apoiar a utilidade de uma triagem pré-hospitalar (nomeadamente nos CSP). O facto de ocorrer este elevado número de recursos desnecessários, coloca o RN em risco de contrair doenças infeciosas e consome tempo aos profissionais de saúde, que em contexto de urgência deveriam estar disponíveis para resolução de situações clinicamente mais graves.
As razões desta afluência ao SU podem ser várias. Contudo, a inexperiência parental parece ser uma das possíveis justificações. A maioria das crianças (66%) nasceu por via vaginal, o que determina menor duração do internamento na maternidade, podendo implicar menos oportunidades de esclarecimento. Constatámos também que a maioria das mães são primíparas, mas têm idade superior a 21 anos e um nível de escolaridade médio/alto, ao contrário de outros estudos(1,2).
Salientamos as limitações desde estudo inerentes à análise retrospetiva não tendo sido possível recolher informação para a totalidade dos RN acerca das características da população, o que o torna menos preciso.
Apesar de tudo, a inespecificidade de sintomas nesta faixa etária exige um nível de alerta especial para as situações potencialmente graves. Neste sentido, foram reavaliados vários RN (8%) que tinham sido observados inicialmente na maternidade ou no SU. Podemos questionar este número considerável de reavaliações no SU, tendo em conta o risco de doenças nosocomiais num grupo etário tão vulnerável. No entanto, é de referir que nos casos de icterícia, as crianças seguem imediatamente para a Unidade de Cuidados Intermédios Neonatais onde é avaliada a bilirrubina transcutânea. Nos restantes RN tenta-se que o tempo de permanência no SU seja o mínimo e que fiquem mais resguardados das patologias infeciosas.
Assim, salientamos a importância de investir no esclarecimento e apoio dos pais durante a gravidez e no período neonatal, em ambulatório, nomeadamente através de visitas domiciliárias e aconselhamento telefónico.
É também importante apostar na formação dos profissionais de saúde que intervêm de forma ativa nos primeiros tempos de vida da criança (maternidade, CSP, entre outros). Consideramos fundamental uma boa articulação entre os CSP e os hospitalares.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Cunha J, Nunes F, Nunes M, Azeredo P. Recém-nascidos na Urgência Pediátrica Hospitalar. Acta Pediatr Port 2007; 38:235-40. [ Links ]
2. Millar K, Gloor JE, Wellington N, Joubert GI. Early neonatal presentations to the pediatric emergency department. Pediatr Emerg Care 2000; 16:145-50. [ Links ]
3. Pio D, Zenha R, Diogo C, Pinhal M. Urgências no primeiro mês de vida experiência de um hospital distrital. Juvenil Revista Médica de Pediatria 2009; 16:85-8. [ Links ]
4. Pomerantz WJ, Schubert CJ, Atherton HD, Kotagal UR. Characteristics of nonurgent emergency department use in the first 3 months of life. Pediatr Emerg Care 2002; 18:403-8. [ Links ]
5. Fernández-Ruiz C, de la Maza VTS, Curcoy-Barcenilla AI, Lasuen-del-Omo N, Cubells CL. Asistencia a neonatos en el servicio de urgencias de un hospital pediátrico terciário. An Pediatr (Barc) 2006; 65:123-8. [ Links ]
Endereço para correspondência
Ana Ratola
Centro Hospitalar Baixo Vouga Serviço de Pediatria
Avenida Artur Ravara
3814-501 Aveiro, Portugal
E-mail: anaratola@hotmail.com
Recebido a 02.06.2013 | Aceite a 29.01.2014














