Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Nascer e Crescer
versão impressa ISSN 0872-0754
Nascer e Crescer vol.23 no.3 Porto set. 2014
ARTIGO DE REVISÃO / REVIEW ARTICLES
Bloqueio do nervo pudendo e simulação obstétrica
Pudendal nerve block and obstetric simulation
Luís Guedes-MartinsI,II; Luísa GuedesIII; Joaquim SaraivaI; Ana ReynoldsII
IS. Ginecologia e Obstetrícia, CH Porto, 4050-371 Porto, Portugal. E-mail: luis.guedes.martins@gmail.com; saraivajp@hotmail.com
IICentro de Simulação Médica do Porto (CESIMED), Portugal. 4465-024 S. Mamede de Infesta, Portugal. E-mail: reynolds@cesimed.pt
IIIS. Anestesiologia, CH S. João, Portugal. 4200-319 Porto, Portugal. E-mail: luisa_ferraz@hotmail.com
RESUMO
A primeira descrição do bloqueio do nervo pudendo foi em 1908. Esta é uma técnica indicada para analgesia nas fases mais adiantadas do trabalho de parto. O uso de técnicas analgésicas eficazes desde os estadios mais precoces do trabalho de parto, como as técnicas do neuro-eixo, deixaram o bloqueio do pudendo para segundo plano. No entanto, é de fácil execução, habitualmente pelo obstetra, e com baixo risco de hemorragia ou infeção.
O bloqueio do pudendo é um procedimento com poucas oportunidades de treino na prática clínica, pelo que o retomar da prática na sua execução através do uso de simuladores obstétricos torna-se pertinente. Ainda, a sua utilização em cenários simulados permite a familiarização de equipas multidisciplinares na sua aplicação em diversos contextos, emergentes ou não emergentes.
Os principais objetivos deste trabalho são (1) efetuar uma revisão sobre o bloqueio do nervo pudendo na analgesia de parto, focando as principais vantagens e limitações, (2) repensar a sua utilização na ausência ou contraindicação de outras técnicas analgésicas, (3) reavivar a técnica de execução através da simulação aplicada à Obstetrícia.
Palavras-chave: Analgesia de parto, bloqueio nervo pudendo, simulação obstétrica.
ABSTRACT
Pudendal nerve block was first described in 1908. This is an effective technique of analgesia for the later stages of labor. But the use of analgesic techniques able to relieve pain from the early stages of labor (such as the neuraxial techniques) led the pudendal block for a secondary choice. Even though, it is a simple and safe technique, usually performed by the obstetrician and with an associated low risk of bleeding or infection.
Pudendal nerve block is a technique with scarce training opportunities in clinical practice. Therefore, training of this procedure using obstetric simulators should be considered. Moreover, its practice in simulated scenarios allows familiarization of multidisciplinary teams on its application in different contexts, either emergent or non-emergent intra-partum situations.
The objectives of this work are: (1) to conduct a review of the pudendal nerve block for labor analgesia, focusing on its the main advantages and limitations, (2) to rethink its use in the absence of contraindications or other analgesic techniques, (3 ) to remind the technique of execution through simulation applied to Obstetrics.
Key-words: Labor analgesia, pudendal nerve block, obstetric simulation.
INTRODUÇÃO
A descrição inicial da técnica de bloqueio do nervo pudendo é atribuída a Mueller(1), decorria o ano de 1908. Logo após, em 1916, King publicava uma série de 100 casos em que recomendava o recurso a esta técnica analgésica no parto vaginal(2). Posteriormente, vários autores referiram o seu uso em partos vaginais, eutócicos ou distócicos, incluindo partos em apresentação pélvica(3). Em 1953, Klink descreve a anatomia do nervo e propõe, assim como Kohl em 1954, abordagens modificadas(4,5).
Ainda que pertencendo às técnicas clássicas de analgesia de parto, a do bloqueio do nervo pudendo é atualmente pouco utilizada pois confere analgesia apenas no segundo estadio do trabalho de parto. Outras técnicas, nomeadamente as do neuro-eixo, permitem obter uma analgesia eficaz, e com baixo risco de complicações, ao longo de todas as fases do trabalho de parto.(6) O bloqueio do podendo permite ainda a realização de episiotomias, episiorrafias e procedimentos cirúrgicos minor na vagina.
Os principais objetivos deste trabalho são (1) efetuar uma revisão sobre o bloqueio do nervo pudendo na analgesia de parto, focando as principais vantagens e limitações, (2) repensar a sua utilização na ausência ou contraindicação de outras técnicas analgésicas, (3) reavivar a técnica de execução através da simulação aplicada à Obstetrícia.
Foi efetuada uma revisão bibliográfica em tratados de Farmacologia, Anestesiologia, Anatomia e ainda pesquisados artigos publicados na MEDLINE, PUBMED e revisões COCHRANE utilizando as palavras-chave: pudendal nerve block, labor analgesia, indications, complications, redigidos em inglês e publicados no período de 1908 a 2012. Dos artigos obtidos foram selecionados as meta-análises, practice guidelines, os ensaios clínicos, ensaios controlados, randomizados e os artigos de revisão. Foram analisados 41 artigos, de um total de 96, de acordo com a relação com o tema, o fator de impacto e o acesso ao texto integral dos mesmos.
DIVISÃO CLÍNICA DO TRABALHO DE PARTO
O início do trabalho de parto ocorre com o aparecimento de contrações uterinas dolorosas associadas a apagamento e dilatação cervical. Na prática, é percebido pela grávida aquando da ocorrência de contrações uterinas dolorosas e regulares.
Convencionou-se dividir o trabalho de parto em três estadios: o primeiro, inicia com o aparecimento de contrações uterinas dolorosas até à dilatação completa do colo; o segundo, corresponde ao período expulsivo e começa com a dilatação completa do colo terminando com o nascimento; o terceiro estadio, corresponde à dequitadura e , decorre desde o nacimento até à exteriorização da placenta e das membranas fetais (Quadro I). Friedman(7) dividiu o primeiro estadio em duas fases fundamentais que denominou por fase latente e fase ativa. A fase latente decorre desde o aparecimento das contrações uterinas regulares até ao apagamento (extinção) total e cerca de 3cm de dilatação do colo. Segue-se a fase ativa, com dilatação cervical mais rápida, até se atingir a dilatação completa. Dependente da forma como ocorre a dilatação cervical a fase ativa é subdividida em três períodos: período de aceleração, período de declive máximo que permite avaliar a eficácia da contractilidade uterina, e período de desaceleração, que representa um bom indicador da compatibilidade feto-pélvica.(8)

No primeiro estadio do trabalho de parto, a dor é causada pelas contrações uterinas associadas à dilatação do colo e apagamento do segmento inferior do útero. Os impulsos dolorosos são mediados por fibras viscerais aferentes tipo C, com origem essencialmente nas raízes de T10 a L1.
Durante o segundo estadio, a dor resulta da distensão da porção inferior da vagina, da região vulvar e do períneo, bem como do estiramento dos músculos do compartimento anterior da pelve pela pressão exercida com a descida da apresentação. Estas estruturas obtêm a maior parte da sua inervação sensitiva e motora das raízes de S2-S4, via nervo pudendo.(6)
ANALGESIA DE PARTO
Os métodos tradicionalmente descritos para analgesia de parto incluem a estimulação elétrica transcutânea (TENS), a analgesia com óxido nitroso inalado (Entonox), a analgesia sistémica e a analgesia regional.(6,9)
Apesar de algumas mulheres referirem utilidade do TENS no trabalho de parto, estudos randomizados apresentam evidências fracas do seu efeito analgésico.(6,9) A analgesia sistémica com bólus de opióides é de fácil administração e de baixo custo mas parece ter efeito predominantemente sedativo e amnésico, com alteração mínima nos scores de dor.(9) Alguns trabalhos demonstram que o Entonox é mais efi que do que Petidina endovenosa, mas não chega a ser atingida uma analgesia completa.(10,11) A administração de remifentanil durante o trabalho de parto, diminui os scores de dor mas também de forma incompleta.(12)
A analgesia regional confere o alívio mais eficaz da dor.(11) Por outro lado, durante o primeiro estadio do trabalho de parto, e desde que evitada a hipotensão materna, contribui ainda para um ambiente favorável ao bem-estar fetal pela diminuição da estimulação simpática e hiperventilação maternas.
Nas técnicas regionais, a analgesia do neuro-eixo (espinhal, combinada do neuro-eixo ou epidural), substituíram largamente outras técnicas regionais (bloqueio paracervical, do pudendo ou caudal).(13)
No trabalho de parto a analgesia do neuro-eixo é eficaz em aproximadamente 85% das mulheres.(13) É importante instituir este tipo de analgesia minimizando o aparecimento de hipotensão e bloqueio motor. Contudo, algum grau de bloqueio motor está frequentemente presente. Ensaios clínicos randomizados comparando a analgesia endovenosa com a regional demonstraram uma associação entre a analgesia epidural e o prolongamento do trabalho de parto, com incidência aumentada de parto instrumentado.(14) Este efeito pode ser minimizado, aumentando eventualmente o grau de satisfação materna, com a escolha criteriosa do tipo de analgesia de parto e a implementação de protocolos anestésicos no intra-parto. Potencialmente úteis são o estabelecimento de analgesia regional com baixa dose de anestésico local e opióide, via epidural ou intratecal, e o uso de PCEA (patient controled epidural analgesia) ou bólus intermitentes para manter a analgesia. Há evidência de que o uso de perfusões contínuas se associa a uma maior dose total de anestésico local administrado, enquanto que a PCEA fornece a menor quantidade.(14)
ANATOMIA DO NERVO PUDENDO
O nervo pudendo tem origem em neurónios do corno ventral da medula espinal (S2-S4), numa região denominada núcleo de Onuf.(15) Quanto ao seu percurso, torna-se medial e caudal em relação ao tronco do nervo ciático.(16,17) Segue lateralmente entrando na região glútea, no canal infra-piriforme, e atravessa o grande foramen ciático.17 É acompanhado pela artéria, habitualmente cranial ao nervo, e cercado por veias que assumem aparência plexiforme.(17) O feixe do pudendo atravessa o ligamento sacro-espinhoso, imediatamente antes da sua inserção na espinha isquiática.15,17 A este nível, o nervo pudendo situa-se entre os ligamentos sacro-espinhoso ventralmente e sacro-tuberoso dorsalmente.(17) O tronco nervoso passa depois ventral, medial e caudalmente e entra na região perineal pelo foramen ciático menor. Permanece sob o plano do músculo elevador do ânus e entra medialmente através da fáscia do músculo obturador interno, que forma o canal pudendo descrito por Alcock.(15-17)
O canal pudendo contem o nervo e os vasos pudendos, envoltos em tecido conjuntivo. (17) Na maioria dos casos, os três ramos terminais do nervo pudendo originam-se dentro do canal e incluem (1) o nervo retal inferior, (2) o nervo perineal e o (3) nervo dorsal do clítoris.(17) O nervo retal inferior inerva o tegumento perianal e comunica com o ramo perineal do nervo cutâneo femoral posterior e seu ramo terminal, o nervo dos grandes lábios. (16,17) Este ramo fornece inervação sensitiva à porção distal do canal anal e pele perianal e inervação motora ao esfíncter anal externo.(16) Em alguns casos, pode originar-se diretamente do plexo pudendo ou do tronco pudendo antes da sua entrada no canal pudendo. O segundo ramo é o nervo perineal que possui uma porção motora profunda e dois ramos sensitivos superficiais, os nervos medial e lateral posterior dos lábios.(17) Estes são responsáveis pela inervação sensitiva do períneo e da face posterior ipsilateral dos grandes lábios; fornece também inervação motora para os músculos perineal superficial, perineal transverso profundo, bulboesponjoso, isquicavernoso, esfíncter da uretra e elevador do ânus.(15-17) Este ramo emerge na porção posterior do canal pudendo.(17) O nervo dorsal do clítoris é o ramo terminal e mais superficial do nervo pudendo, encontra-se a nível da sínfise púbica e transmite aferências sensitivas provenientes do clitoris.(15,16)
TÉCNICA DE BLOQUEIO DO NERVO PUDENDO
Abordagem transvaginal
Na abordagem transvaginal, a espinha isquiática pode ser palpada através da vagina ou do reto. Para realizar o bloqueio à esquerda, a espinha isquiática é palpada com o dedo indicador da mão esquerda e a agulha é guiada com a mão direita entre o dedo indicador e médio da mão esquerda, em direção à espinha isquiática. O ligamento sacro-espinhoso situa-se 1cm medial e posterior à espinha. A agulha atravessa o ligamento cerca de 1cm, até que se sinta perda de resistência, atingindo a sua extremidade o local do nervo pudendo. Os vasos pudendos encontram-se na proximidade, impondo a aspiração antes da injeção dos 10mL de anestésico local. O procedimento contralateral deve ser repetido. (Figuras 1B e 1C) Pode utilizar-se uma agulha com guia (trompa de Iowa) de modo a impedir o traumatismo vaginal ou da apresentação fetal ou então uma agulha espinhal de 22G, que passa entre os dedos do executante como descrito acima evitando o traumatismo.(14)
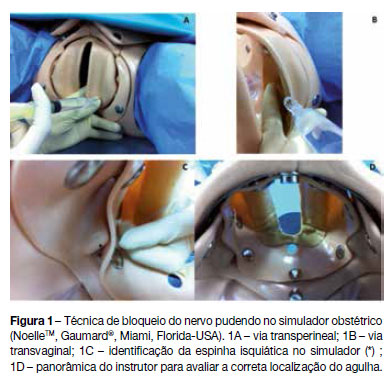
Abordagem transperineal
A abordagem transperineal é útil quando a apresentação torna a palpação vaginal difícil (Figura 1A). Deve-se localizar a tuberosidade isquiática por palpação externa e introduzir a agulha medialmente a este ponto, até cerca de 2.5cm de profundidade. Posteriormente, infiltrar até 8mL de anestésico local neste ponto e depois redirecionar a agulha para os tecidos vulvares profundos e superficiais, ao longo da sua margem anterior, de forma a bloquear os componentes ilioinguinal e genitofemoral. O procedimento é repetido no outro lado.(14)
ESCOLHA DO ANESTÉSICO LOCAL
Após bloqueio do nervo pudendo ocorre uma rápida absorção do anestésico local para a circulação materna. Zador et al, detetaram analgésico em amostras de sangue, proveniente de capilares venosos maternos e do escalpe fetal, 5 minutos após a administração de 20 mL de lidocaína a 1% atingindo-se o pico da concentração aos 10 a 20 minutos.(17) Kuhnert e colaboradores relataram que a concentração de lidocaína e seus metabolitos na urina do recém-nascido eram semelhantes no caso de bloqueio do nervo pudendo com este analgésico ou administração epidural de lidocaína.(18)
Alguns autores preconizam o uso de 2-cloroprocaína pois o seu rápido início de ação torna-se vantajoso quando o bloqueio é realizado imediatamente antes do nascimento.(17,18) O seu rápido metabolismo e semi-vida intravascular curta reduzem o risco de toxicidade sistémica, materna ou fetal. A curta duração de ação deste analgésico também se assume como uma desvantagem. No entanto, se o bloqueio for executado no início do segundo estadio do trabalho de parto pode ser repetido se necessário.(14)
Merkow avaliou o comportamento neurológico de recém-nascidos após administração de 30mL de bupivacaína a 0,5%, mepivacaína a 1% ou 2-cloroprocaína a 3%, para realização de bloqueio do pudendo ou infiltração perineal. Verificou que a reação neonatal à picada 4 horas após a administração materna era superior no grupo que recebera mepivacaína. Não foram encontradas outras diferenças de resposta neurológica entre os grupos às 4 e 24h após o nascimento.(19)
Independentemente da escolha do anestésico local, não há indicação para administração de anestésico em altas concentrações. É desnecessário, e potencialmente perigoso, administrar bupivacaína a 0,5%, lidocaína a 2% ou 2-cloroprocaína a 3%. Recomenda-se o uso de um anestésico local de curta duração de ação, como lidocaína a 1%, bupivacaína a 0,25% ou 2-cloroprocaína a 2%.Os primeiros produzem analgesia satisfatória durante cerca de 1.5-2.5h. Não se deve exceder um volume total de 20mL no bloqueio de ambos os nervos, considerando como doses tóxicas a de 4mg/kg para a lidocaína e de 2mg/kg para a bupivacaína.(14)
A associação de adrenalina ao anestésico local com o intuito de melhorar a qualidade do bloqueio pudendo é defendida por alguns autores, mas os resultados não são consensuais. Num estudo randomizado, duplamente cego, que incluiu 1048 parturientes divididas em três grupos de acordo com a analgesia instituída (16mL de mepivacaína a 1% ou de mepivacaína a 1% com adrenalina ou de bupivacaína a 0,25%) concluiu-se que a mepivacaína associada à adrenalina conferiu um efeito analgésico mais eficaz comparativamente à administração do mesmo isoladamente.(20) Acresce ainda o facto de que não se verificaram diferenças significativas entre os grupos quanto à duração do segundo estadio do trabalho de parto e à incidência de parto instrumentado.(20) Contudo, num outro ensaio clínico randomizado, de Schierup et al , 151 grávidas receberam 20mL de mepivacaína a 1% com ou sem adrenalina. Neste, os autores não concluíram uma melhoria da qualidade da analgesia com a associação de adrenalina.(21) Alguns autores alertam ainda que a associação analgésico local e adrenalina pode prolongar ligeiramente o trabalho de parto até ao nascimento.(14)
CONTRAINDICAÇÕES E COMPLICAÇÕES
As complicações do bloqueio do nervo pudendo, tanto maternas como fetais, são raras.(22-25)
Nas complicações maternas incluem-se: Toxicidade sistémica do anestésico local, por injeção intravascular acidental, dada a proximidade dos vasos pudendos, ou por absorção sistémica de doses excessivas; Hematomas vaginal, isquiorectal ou retroperitoneal, por trauma da artéria pudenda. As complicações hemorrágicas são tipicamente auto-limitadas, raramente necessitando de tratamento cirúrgico(26); Infeção local. Os abcessos subglúteos ou do psoas são raros mas podem resultar em morbilidade e mortalidade elevadas(27); Ineficácia analgésica, esta pode ocorrer em pelo menos um dos lados até 50% dos bloqueios. No entanto, pode não ser consequente a uma complicação do próprio bloqueio ou a má execução da técnica mas sim porque o bloqueio do pudendo não confere analgesia à região anterior do períneo, mediada por ramos dos nervos ilioinguinal e genitofemoral. A infiltração subcutânea no compartimento anterior do períneo, ao longo da vulva, pode complementar a analgesia nesta região. Por outro lado, o bloqueio do pudendo também não alivia a dor associada às contrações uterinas e dilatação cervical, transmitidas por fibras nervosas simpáticas de T10 a L2, e também não causa relaxamento uterino.(28)
Nas complicações fetais é de considerar: Potencial exposição fetal a níveis plasmáticos elevados de anestésico local. Realça-se que o bloqueio tem indicação na fase final do trabalho de parto, verificando-se habitualmente um curto intervalo de tempo entre a administração do fármaco e o nascimento, não permitindo a metabolização feto-placentar. Neste âmbito, é importante ter uma ideia da farmacodinâmica e da farmacocinética dos analgésicos utilizados. Por exemplo, o pico da concentração plasmática fetal da lidocaína a 1% verifica-se aos 10-20 minutos e o parto poderá ocorrer entretanto(14); Trauma fetal ou injeção direta fetal de anestésico local.(14)
SIMULAÇÃO OBSTÉTRICA
O treino dos profissionais de saúde de apoio à Obstetrícia através de técnicas e tecnologias de simulação aplicada à saúde tornou-se imprescindível, tendo mesmo sido associado a desfechos neonatais mais favoráveis, se de carácter obrigatório e com periodicidade anual.(29,30) Na realidade, a necessidade de pessoal especializado, da rápida disseminação de protocolos de atuação e de evitar o treino inicial no doente associados ao desenvolvimento, ou ao ressurgir, de procedimentos, justificam também a adoção de estratégias de ensino/aprendizagem em obstetrícia que devem privilegiar as técnicas de simulação médica.(28,29,31-38)
A simulação aplicada à saúde, como metodologia de ensino/aprendizagem, permite uma integração nos serviços mais rápida, em ambiente descontraído, deteta potenciais erros de prática clínica, a nível individual ou no trabalho em equipa, e pode evidenciar falhas organizacionais inerentes aos próprios serviços de saúde.(39-42) Ainda, questões relacionadas com a ética, a segurança do doente e com o aumento dos processos médico-legais, particularmente em Obstetrícia, podem justificar o interesse no treino de habilidades técnicas de procedimentos suscetíveis de realizar no intra-parto.(43-46)
Atualmente o bloqueio do pudendo é uma técnica com escassa oportunidade de ensino na prática clínica. Desta forma, a aprendizagem inicial em simuladores obstétricos é de particular importância, permitindo reavivar procedimentos eventualmente úteis a determinadas circunstâncias, de acordo com o senso clínico.
Os autores apresentam uma série de imagens (Figura 1) obtidas em um manequim de simulação obstétrica (NoelleTM, Gaumard®, Miami, Florida-USA) onde é possível a demonstração da execução do bloqueio recorrendo às referências anatómicas tradicionais. A correta aplicação da técnica pode ser avaliada pela observação da posição da extremidade da agulha no local correspondente ao espaço pudendo.
CONCLUSÃO
O bloqueio do nervo pudendo pode ser utilizado em procedimentos cirúrgicos minor da vulva, vagina e do períneo e, apresenta um interesse particular, durante o segundo estadio do trabalho de parto como analgesia de resgate nomeadamente em cenários de emergência obstétrica. A simulação permite o reavivar e a manutenção de habilidades técnicas potencialmente úteis à prática obstétrica. A prática do bloqueio do nervo pudendo em cenários de treino do intra-parto com recurso a simuladores obstétricos é um bom exemplo.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Müller B. Narkologie. Band II, 88. Berlin: Trankel; 1908. p.15. [ Links ]
2. King R. Perineal anesthesia in labor. Surg Gynecol Obstet 1916; 23: 615-618. [ Links ]
3. Rocker I. Obstetric indications for the use of pudendal nerve block analgesia. Br Medical Journal 1956; 14:78-81. [ Links ]
4. Klink EW. Perineal nerve block: an anatomical and clinical study in the female. Obstet Gynec 1953; 1:137-46. [ Links ]
5. Kohl GC. New method of pudendal nerve block. Northwest Med 1954; 53:1012-3. [ Links ]
6. Miller R, Eriksson L, Fleisher L, Wiener-Kronish J, Young W. Millers Anesthesia. 7th ed. Philadelphia: Churchill Livingstone Elsevier; 2010. [ Links ]
7. Friedman EA. Labor: Clinical evaluation and management. 2ª ed. New York: Appleton; 1978. [ Links ]
8. Peisner DB, Rosen MG. Transition from latent to ative labor. Obstet Gynecol 1986; 68:448-51. [ Links ]
9. Harrison RF, Shore M, Woods T, Mathews G, Gardiner J, Unwin A. A comparative study of transcutaneous electrical nerve stimulation (TENS), entonox, pethidine promazine and lumbar epidural for pain relief in labor. Acta Obstet Gynecol Scand 1987; 66:9-14. [ Links ]
10. Volmanen P, Palomäki O, Ahonen J. Alternatives to neuraxial analgesia for labor. Curr Opin Anaesthesiol 2011; 24:235-41. [ Links ]
11. Rosen MA. Nitrous oxide for relief of labor pain: A systematic review. Am J Obstet Gynecol 2002; 186:110-26. [ Links ]
12. Schnabel A, Hahn N, Broscheit J, Muellenbach RM, Rieger L, Roewer N, et al. Remifentanil for labour analgesia: a metaanalysis of randomised controlled trials. Eur J Anaesthesiol 2012; 29:177-85. [ Links ]
13. Carstoniu J, Levytam S. Nitrous oxide in early labor-safety and analgesic efficacy assessed by a double-blind, placebocontrolled study. Anesthesiology 1994; 80:30-5. [ Links ]
14. Cambic CR, Wong CA. Labour analgesia and obstetric outcomes. Br J Anaesth 2010; 105: 50-60. [ Links ]
15. Chestnut D, Polley L, Tsen L, Wong C. Chestnuts Obstetric Anesthesia: Principles and Practice. Philadelphia: Mosby Elsevier; 2009. [ Links ]
16. Stav K, Dwyer P, Roberts L. Pudendal neuralgia: fact or fiction?. Obstet Gynecol Surv 2009; 64:190-9. [ Links ]
17. Standring S. Grays Anatomy: the anatomical basis of Medicine and Surgery. Philadelphia: Churchill Livingstone; 1995. [ Links ]
18. Zador G, Lindmark, G, Nilsson BA. Pudendal block in normal vaginal deliveries. Acta Obstet Gynecol Scand 1974; 34:51-64. [ Links ]
19. Kuhnert BR, Knapp DR, Kuhnert PM, Prochaska AL. Maternal, fetal and neonatal metabolism of lidocaine. Clin Pharmacol Ther 1979; 26:213-20. [ Links ]
20. Merkow AJ, McGuiness GA, Erenberg A, Kennedy RL. The neonatal neurobehavioral effects of bupivacaine, mepivacaine and 2-chloroprocaine used for pudendal block. Anesthesiology 1980; 52:309-12. [ Links ]
21. Langhoff-Roos J, Lindmark G. Analgesia and maternal side effects of pudendal block at delivery. A comparison of three local anesthetics. Acta Obstet Gynecol Scand 1985; 64:269-72. [ Links ]
22. Schierup L, Schmidt JF, Torp-Jensen A, Rye BA. Pudendal block in vaginal deliveries. Mepivacaine with and without epinephrine. Acta Obstet Gynecol Scand 1988; 67:195-7. [ Links ]
23. Novikova N, Cluver C. Local anaesthetic nerve block for pain management in labour. Cochrane Database Syst Rev 2012; 4:CD009200. [ Links ]
24. Romanzi L. Techniques of pudendal nerve block. J Sex Med 2010; 7:1716-9. [ Links ]
25. Prat-Pradal D, Metge L, Gagnard-Landra C, Mares P, Dauzat M, Godlewski G. Anatomical basis of transgluteal pudendal nerve block. Surg Radiol Anat 2009; 31:289-93. [ Links ]
26. Abdi S, Shenouda P, Patel N, Saini B, Bharat Y, Calvillo O. A novel technique for pudendal nerve block. Pain Physician 2004; 7:319-22. [ Links ]
27. Arslan M, Yazici G, Dilek U. Pudendal nerve block for pain relief in episiotomy repair. Int J Gynaecol Obstet 2004; 87:151-2. [ Links ]
28. Schokman FC, Correy JF. Pudendal block: an obstetric procedure that needs critical evaluation. Asia Oceania J Obstet Gynaecol 1987; 13:495. [ Links ]
29. Draycott TJ, Crofts JF, Ash JP, Wilson LV, Yard E, Sibanda Thabani, et al. Improving Neonatal Outcome Through Practical Shoulder Dystocia Training. Obstet Gynecol 2008; 112:14-20. [ Links ]
30. Draycott T, Sibanda T, Owen L, Akande V, Winter C, Reading S, et al. Does training in obstetric emergencies improve neonatal outcome? BJOG 2006; 113:177-82. [ Links ]
31. Sørensen JL, Van der Vleuten C, Lindschou J, Gluud C, Ostergaard D, Leblanc V, et al. In situ simulation versus off site simulation in obstetric emergencies and their effect on knowledge, safety attitudes, team performance, stress, and motivation: study protocol for a randomized controlled trial. Trials 2013; 14:220. [ Links ]
32. Dadiz R, Weinschreider J, Schriefer J, Arnold C, Greves CD, Crosby EC, et al. Interdisciplinary Simulation-Based Training to Improve Delivery Room Communication. Simul Healthc 2013; 8:279-81. [ Links ]
33. Deering S, Rowland J. Obstetric emergency simulation. Semin Perinatol 2013; 37:179-88. [ Links ]
34. Burden C, Preshaw J, White P, Draycott TJ, Grant S, Fox R. Usability of virtual-reality simulation training in obstetric ultrasonography: a prospective cohort study. Ultrasound Obstet Gynecol 2013; 42:213-7. [ Links ]
35. Scholz C, Mann C, Kopp V, Kost B, Kainer F, Fischer MR. High-fidelity simulation increases obstetric self-assurance and skills in undergraduate medical students. J Perinat Med 2012 Jul 13. doi: 10.1515/jpm-2012-0052. [ Links ]
36. Marques JB, Reynolds A. Shoulder dystocia: an obstetrical emergency. Acta Med Port 2011; 24:613-20. [ Links ]
37. Pratt SD. Recent trends in simulation for obstetric anesthesia. Curr Opin Anaesthesiol 2012; 25:271-6. [ Links ]
38. Owen H. Early use of simulation in medical education. Simul Healthc 2012; 7:102-16. [ Links ]
39. Pratt SD. Focused review: simulation in obstetric anesthesia. Anesth Analg 2012; 114:186-90. [ Links ]
40. Argani CH, Eichelberger M, Deering S, Satin AJ. The case for simulation as part of a comprehensive patient safety program. Am J Obstet Gynecol 2012; 206:451-5 [ Links ]
41. Marzano D, Frankel J, Smith SB, Andreatta P. A simulationbased scenario to help prepare learners in the management of obstetric emergencies. Simul Healthc 2011; 6:364-9. [ Links ]
42. To WW. Training in emergency obstetric skills: is it evidencebased? Hong Kong Med J 2011; 17:141-6. [ Links ]
43. van de Ven J, Houterman S, Steinweg RA, Scherpbier AJ, Wijers W, Mol BW, et al. TOSTI-Trial Group. Reducing errors in health care: cost-effectiveness of multidisciplinary team training in obstetric emergencies (TOSTI study); a randomised controlled trial. BMC Pregnancy Childbirth 2010; 10:59. [ Links ]
44. Gum L, Greenhill J, Dix K. Clinical simulation in maternity (CSiM): interprofessional learning through simulation team training. Qual Saf Health Care 2010; 19:e19. [ Links ]
45. Ennen CS, Satin AJ. Training and assessment in obstetrics: the role of simulation. Best Pract Res Clin Obstet Gynaecol 2010; 24:747-58. [ Links ]
46. Morgan PJ, Pittini R, Regehr G, Marrs C, Haley MF. Evaluating teamwork in a simulated obstetric environment. Anesthesiology 2007; 106:907-15. [ Links ]
Endereço para correspondência
Luís Guedes-Martins
Centro Hospitalar do Porto
Centro Materno Infantil do Norte
Serviço de Ginecologia e Obstetrícia
Largo da Maternidade
4050-371 Porto, Portugal
E-mail: luis.guedes.martins@gmail.com
Recebido a 19.08.2013 | Aceite a 02.04.2014














