Introdução
Atualmente, os doentes internados nas enfermarias de Medicina Interna apresentam uma grande heterogeneidade em termos de gravidade, tipos de patologia, estado funcional e cognitivo, além de diversos contextos sociais.1 Na sua grande maioria, estes doentes apresentam doenças crónicas, representando um grande desafio nos sistemas de saúde, em função da maior longevidade alcançada pelo crescente desenvolvimento técnico-científico na Medicina. Nestes doentes a prioridade não é a cura, mas sim uma gestão adequada da continuidade de cuidados de forma multidisciplinar.
Por isso, na admissão de um doente num Hospital de Agudos, em particular numa enfermaria de Medicina Interna, é preciso definir antecipadamente o prognóstico, pois será determinante nas decisões em relação às estratégias diagnósticas, terapêuticas e de follow-up, evitando terapêuticas e/ou investigações desnecessárias, tratamentos agressivos, não benéficos, que aumentam grandemente os custos associados à prestação de cuidados e provocam aumento do sofrimento físico e psicológico do doente e família pela manutenção de terapêuticas que aumentam o número de dias de vida, sem modificar o desfecho do evento final, atrasando o entendimento do doente e dos familiares sobre o curso natural da sua doença terminal.2-11
E assim, estimar o prognóstico pode ser particularmente importante em doentes idosos, isto porque, segundo a Organização Mundial da Saúde (OMS), a população europeia está a envelhecer, e estima-se que, até 2050, mais de um quarto da população da região europeia terá 65 anos ou mais.12
Em particular, em Portugal, o envelhecimento global da população é duplamente influenciado- pela baixa natalidade e pelo aumento da esperança média de vida -, como revelam dados do Instituto Nacional de Estatística (INE), de 2018.13 Com o aumento da esperança média de vida, concomitantemente verifica-se um aumento no número de comorbilidades da população adulta e idosa, resultando no chamado processo de cronicidade da maior parte das doenças,14 nomeadamente das doenças cardiovasculares, doença pulmonar obstrutiva crónica, diabetes mellitus, cancro e demência. Como muitas dessas doenças ocorrem frequentemente em simultâneo, com períodos de agudização, entre os idosos, este grupo torna-se muito vulnerável e suscetível a internamento e a reinternamento hospitalares.15,16Isso traduz-se no número crescente de altas de internamento em hospitais portugueses, em doentes com 65 ou mais anos (em 2018, esse grupo representou 43,1 % do total de utentes, mais 13,9 % em relação a 2000).17
Diante desta realidade nas enfermarias de Medicina Interna, torna-se pertinente o completo entendimento acerca do cuidar deste doentes idosos, tão vulneráveis (do ponto de vista clínico e social), com doenças crónicas e com necessidade de controlo sintomático, bem como perceber como a família/cuidador enquadra-se neste contexto, suas dúvidas, ansiedades e dificuldades no lidar com estes doentes.
NECESSIDADE DE CUIDADOS PALIATIVOS E OS DOENTES CRÓNICOS COMPLEXOS
É necessário citar dois conceitos que devem estar pre-sentes na abordagem de um doente com doenças crónicas avançadas: a identificação precoce de doentes com necessidade de cuidados paliativos e as trajetórias de fim de vida nas patologias crónicas. Lunney et al18 descreveram, em 2003, três diferentes modelos de trajetórias de declínio funcional no fim de vida, ilustrando padrões típicos de doentes classificados de acordo com a principal doença crónica:
1) Trajetória de estabilidade e/ou fase de declínio interrompida por uma queda severa nas últimas semanas - por exemplo cancro;
2) Trajetória de declínio gradual ou em escada, com episódios agudos relacionados com a evolução da doença - por exemplo insuficiência cardíaca, doença pulmonar obstrutiva crónica e doença hepática crónica;
3) Trajetória de declínio progressivo relacionado com síndrome demencial, por exemplo
A identificação precoce da necessidade de cuidados paliativos apresenta inúmeros benefícios: ajuda a clarificar as preferências de tratamento, bem como os objetivos a serem atingidos; melhora a qualidade de vida através do controlo sintomático; reduz o stress; e permite terapêuticas menos agressivas e dispendiosas e que podem até resultar num aumento da sobrevida.19
Em particular, as doenças cardíacas e respiratórias, patologias não oncológicas de grande frequência num Serviço de Medicina Interna, apresentam potencial para condicionarem a qualidade de vida. Assim, e, especialmente na sua fase final, são caracterizadas por um declínio funcional progressivo, com perda gradual de capacidades funcionais, e pela necessidade crescente de supervisão médica. A trajetória deste tipo de patologia crónica resulta numa maior dificuldade para a formulação do prognóstico,5,20e, consequentemente, na mudança do foco de tratamento curativo para paliativo. Não obstante, pelo facto de os doentes apresentarem inúmeras comorbilidades (oncológicas e não oncológicas), pode ocorrer no fim de vida um comportamento heterogéneo envolvendo uma ou mais trajetórias, dificultando a realização do prognóstico de forma mais assertiva.
O internista tem assim no seu dia a dia, doentes com idade avançada e com agudização de uma patologia crónica, contribuindo assim para um aumento da fragilidade com redução da progressiva da reserva funcional.21 Por outro, um crescente número dos chamados “doentes crónicos complexos”, definidos como aqueles que geralmente são idosos (idade igual ou superior a 75 anos), apresentam três ou mais patologias crónicas, cinco ou mais recursos ao Serviço de Urgência (SU) no ano, três ou mais internamentos hospitalares no ano, polimedicados (seis ou mais fármacos) e com critérios de fragilidade (devido a fatores socioeconómicos e/ou clínicos). O cuidar destes doentes crónicos complexos torna-se bastante difícil, uma vez que apresentam comorbilidades que limitam o tratamento de outras doenças, condicionando redução da expectativa de vida, proporcionando interações medicamentosas ou constituindo contraindicações diretas às terapêuticas para outras patologias.22,23
Estima-se que, mundialmente, mais de 20 milhões de pessoas, a cada ano, necessitem de cuidados paliativos no final da vida. A maioria (69%) é composta por idosos.24 Torna-se assim imperativa a identificação precoce da necessidade de cuidados paliativos em doentes com doenças crónicas e prognóstico reservado, além do cuidado centrado no doente e na família, num Serviço de Medicina Interna, com foco, em particular, numa população mais idosa, com pluripatologias (não oncológicas e oncológicas), elevada razão morbidade/mortalidade, que passa a ser assim o grupo mais prevalente do internamento e que é responsável por um número elevado de admissões no Serviço de Urgência. São doentes com vários internamentos, e cada vez mais prolongados, acarretando não só um prejuízo global em termos de qualidade de vida ao doente, mas também em gasto de recursos.14,25-27
O CONCEITO DE FRAILTY
Atualmente é de se considerar o conceito de fragilidade denominado em inglês frailty. Considerada uma condição clínica de natureza multifatorial, a síndrome da fragilidade está relacionada com sarcopenia, desregulação neuroendócrina e disfunção do sistema imunológico, sendo o fenótipo constituído pelas seguintes características: perda de peso não intencional, autorrelato de fadiga e/ou exaustão, diminuição da força muscular, lentidão na velocidade de marcha e baixo nível de atividade física. Um indivíduo é considerado frágil se apresentar três ou mais dos critérios descritos anteriormente. A presença de um ou dois critérios caracteriza a condição de pré-fragilidade.28,29Em conjunto, as alterações nos múltiplos sistemas conduzem a um declínio fisiológico, tanto a curto como a longo prazo, proporcionando maior vulnerabilidade do indivíduo a desfechos adversos, que em última análise resultam em redução da sobrevida. Apesar de não ser sinónimo destas condições, a fragilidade está relacionada com a presença de doenças crónicas e incapacidade, podendo predispor esses eventos ou ser causada por eles. As interações entre esses fatores resultam num círculo vicioso, em que o aumento da fragilidade leva a um risco acrescido de surgimento de mais défices, o que conduz na direção de maior incapacidade e fragilidade.30
O próprio envelhecimento em si atua como fator predisponente para a existência da síndrome de fragilidade, em função das alterações multiorgânicas que decorrem da interação de mecanismos fisiológicos e condiçõespatológicas. Entretanto nem todos idosos são frágeis sugerindo que a síndrome se caracteriza por alterações mais pronunciadas dentro do processo fisiológico normal de envelhecimento. Num estudo realizado por Amblàs-Novellas et al,19 verificou-se que em quase metade dos doentes avaliados não foi identificada nenhuma doença avançada crónica (os chamados doentes com fragilidade avançada sem critérios de doença crónica), mas que foram considerados com necessidade de cuidados paliativos. Isto é relevante porque sugere que para a identificação precoce da necessidade de cuidados paliativos é preciso considerar não só as variáveis centradas nas doenças, mas também indicadores de vários domínios. A fragilidade deve ser considerada não só como um fator independente, mas também como um parâmetro relacionado com a reserva corporal do doente, evidenciando assim a necessidade de novos modelos concetuais, através da criação de novas trajetórias de fim de vida, de forma que se proporcionem melhores cuidados a um grande número de doentes.20,31
Interessantemente, a fragilidade também está associada a piores condições económicas e a baixos níveis de escolaridade.32 Nesse sentido, surge o conceito de Modelo Integral de Fragilidade, no qual a fragilidade é definida como um estado de pré-incapacidade resultante de perdas em um ou mais domínios do funcionamento humano (físico, psicológico e social), influenciada por fatores fisiológicos e patológicos, e que pode resultar em inúmeros recursos ao sistema de saúde, hospitalizações e aumento da mortalidade.33 O rendimento e a escolaridade não atuam diretamente na fisiopatologia da fragilidade, mas interferem fortemente no estilo e na quali-dade de vida do indivíduo e, consequentemente, nos fatores que covariam com a condição socioeconómica, inclusive sexo e idade, os quais podem ter influência sobre o processo de fragilização.32
O PROGNÓSTICO NA PRÁTICA CLÍNICA
Falar de prognóstico em doentes em situação paliativa é atualmente fundamental, quando o paradigma de uma enfer-maria de Medicina Interna se tem alterado nas últimas décadas e se tornou, assim, parte do quotidiano de um internista a avaliação diária de doentes crónicos com necessidade de cuidados paliativos.34,35
Apesar de ser cada vez mais importante e necessário o estabelecimento do prognóstico, este estará sempre associado a um certo grau de incerteza, uma vez que o processo de fim de vida é ao mesmo tempo de etiologia multifatorial, mas estritamente individual. Além disso, quanto mais precoce for o objetivo de realizar um prognóstico, mais difícil será o estabelecimento deste em função de determinadas variáveis ainda não disponíveis ou não totalmente esclarecidas e definidas nesta altura.19
Segundo a European Association of Palliative Care (EAPC), a estimativa clínica da sobrevivência, que consiste numa formulação clínica subjetiva baseada na experiência clínica e no conhecimento dos fatores de prognóstico e da história natural da doença,36 é uma forma válida de estimar o prognóstico vital e deve ser utilizada em combinação com outros fatores ou integrada em ferramentas de prognóstico, no sentido de maximizar o seu poder preditivo.25,37Assim, a existência de índices prognósticos que englobem uma abordagem multidimensional adaptada a diversas patologias apresenta um papel preponderante, além dos cut-off baseados na idade, na tomada de decisões clínicas.34,38,39
Embora certas variáveis estejam amplamente relacionadas com maior risco de mortalidade, não existe um único indicador de prognóstico que identifique de forma precisa o tempo de sobrevida dos doentes a curto prazo. A abordagem clássica do prognóstico com foco nos critérios de gravidade da doença crónica avançada tem limitações, pois este modelo mostrou baixa capacidade prognóstica, particularmente em doentes com síndromes geriátricas e múltiplas patologias crónicas. Um modelo de prognóstico focado em doentes idosos com doenças crónicas deve consistir na atribuição de um índice de gravidade de um doente, baseado em características do doente e da medição de variáveis fisiológicas aquando da admissão, devendo ter em consideração, em linhas gerais, entre mais: a idade; o diagnóstico primário; o estado geral de saúde; a capacidade funcional antes e depois do início da doença e o número de comorbidades que o doente apresenta; estado funcional, nutricional e cognitivo; presença de síndromes geriátricas como delirium; disfagia; úlceras de pressão; quedas repetitivas; fragilidade; sintomas como dispneia e ansiedade; vulnerabilidade social.19 Estas variáveis estão presentes em diversos graus em algumas das seguintes escalas que identificam doentes com necessidades de cuidados paliativos: PIG-GSF (Prognostic Indicator Guidan-ce of the Gold Standards Framework),40 SPICT (Supportive and Palliative Care Indicators Tool),41 RADPAC (RADboud indicators for Palliative Care needs),42 PCST (Palliative Care Screening Tooll),43 PPS (Palliative Performance Scale)44 e NE-CPAL CCOMS-ICO (NECesidades PALiativas CCOMS-ICO).45 Na literatura, existem múltiplos exemplos de índices de prognóstico para doentes idosos com pluripatologias que podem ser utilizados na enfermaria de Medicina Interna, como: o modelo PROFUND, que inclui variáveis como as demográficas (idade), a patologia de base, a presença de sintomas (o delirium em internamento), valores analíticos (hemoglobina), funcionais (escala de Barthel), sociofamiliares (necessidade de cuidador) e o número de internamentos no último ano;46
O Índice FADOI-COMPLIMED, que combina informações relacionadas ao estado de dependência/fragilidade funcional e comorbidades,47-50 com base num questionário de 34 itens, que, segundo os autores, demora dez minutos a ser realizado; e o chamado Índice de Prognóstico Multidimensional (MPI- Multidimensional Prognostic Index), que é uma ferramenta de estimativa de prognóstico validada, sensível e específica, que inclui informações como o estado cognitivo e funcional, o estado nutricional, as comorbidades, o risco de úlceras de pressão, o número de medicamentos e a situação social,51 sendo demonstrado recentemente por Pilotto et al, através de um estudo de coorte longitudinal e multicêntrico, que valores mais elevados de MPI estão associados a maior mortalidade e a outros resultados negativos.52
No entanto, o uso destas ferramentas não é aplicado de rotina na prática médica por várias diversas razões53: alguns modelos existentes são aplicáveis apenas a populações específicas de doentes e, portanto, são inadequados a doentes com pluripatologias54,55; ou são baseados numa avaliação subjetiva do médico56; ou apresentam questionários extensos ou que exigem o conhecimento de informações sobre o status funcional, por exemplo, o que nem sempre é possível porque não constam em registos prévios no processo clínico individual ou porque não existem acompanhantes no Serviço de Urgência que confirmem este tipo de informação.57-62
PROPOSTA DE FORMULAÇÃO DO PROGNÓSTICO NA ADMISSÃO DO INTERNAMENTO
Os autores definem como fatores preponderantes na admissão de doentes num Serviço de Medicina Interna, e sugerem que estejam presentes na nota de entrada, de forma que se facilite a elaboração do prognóstico e se permita um plano de abordagem multidisciplinar, os seguintes itens:
- Estado funcional e cognitivo De facto, a capacidade funcional, e principalmente a sua evolução, tem vindo a ser validada como um fator prognóstico de valor definitivo, tanto na doença oncológica como na não oncológica.63 Atualmente, um dos pilares dos cuidados geriátricos é a avaliação geriátrica global (AGG), definida como um instrumento de diagnóstico e terapêutica multidimensional de um idoso,64 revelando ser superior a outros índices e modelos prognósticos, como mostrou Martinez-Velilla.65,66 A AGG identifica as limitações clínicas, psicossociais e funcionais de um idoso frágil, a fim de desenvolver um plano coordenado para manutenção da capacidade funcional e de reduzir o risco de hospitalização, utilizando a avaliação das componentes física, cognitiva, afetiva, social, financeira, ambiental e espiritual da saúde. A AGG é baseada na premissa de que uma avaliação sistemática de idosos frágeis por uma equipa de profissionais de saúde pode identificar de forma precoce uma variedade de problemas de saúde tratáveis, proporcionando uma melhor qualidade de vida.67 Entre idosos hospitalizados, os estados funcional e cognitivo contribuem para a definição de estratégias terapêuticas, nomeadamente a instituição precoce dos cuidados paliativos.66 Isto acontece, provavelmente, porque estes índices refletem a gravidade e traduzem o resultado final de muitas doenças e fatores psicossociais diferentes, sendo a trajetória final comum para muitos eventos clínicos em doentes idosos.65,68-72 Ainda de citar duas escalas de avaliação funcional muito utilizadas na prática corrente: o Índice de Karnofsky73 e o Índice de Katz.74 O Índice de Karnofsky é uma escala numérica contínua entre os valores 0 e 100, em que a valores mais baixos corresponde maior grau de debilidade global do estado de saúde. O Índice de Katz (ou Índice de Independência para Atividades de Vida Diária), expresso numa variável numérica ordinal, de 0 a 6, pretende caracterizar o grau de dependência de adultos idosos nos domínios da realização da higiene, cuidados pessoais, transferências, alimentação e continência esfincteriana; valores mais baixos nesta escala implicam menor grau de autonomia.
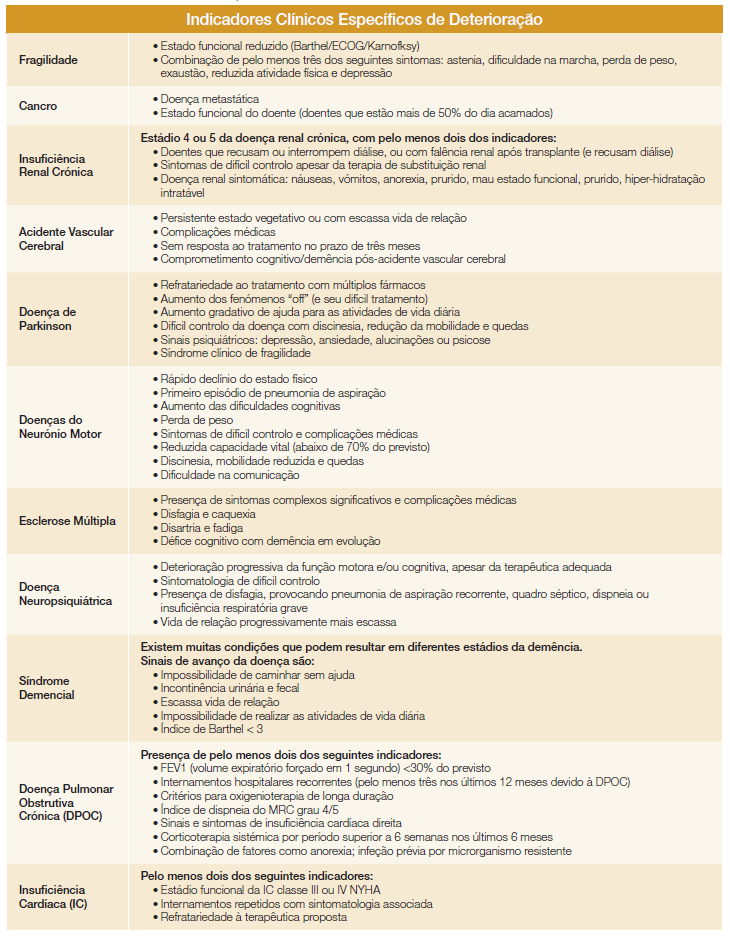
2 - Patologias definidoras de prognóstico e síndrome da fragilidade O processo de fim de vida inicia-se quando é percetível que o doente pode morrer num período estimado de 6-12 meses, ainda que este processo se possa prolongar, sendo reconhecidos pela progressão da doença de base, com redução da resposta aos tratamentos e aumento da dependência. Em 2016, o Royal College of General Practitioners atualizou as suas linhas de orientação na elaboração do prognóstico das doenças crónicas, consideradas patologias definidoras de prognóstico, com o chamado The Gold Standards Framework Proactive Identification Guidance (PIG), que na realidade é um guia para a elaboração do prognóstico, ao ajudar no reconhe-cimento precoce de doentes em fim de vida (Tabela 1).40
Sendo a fragilidade é uma das condições mais prevalentes no fim de vida e tendo em conta as mortes que ocorrem em idosos frágeis (estima-se que 40% destes idosos não apresentem um diagnóstico principal),31 a fragilidade torna-se um importante preditor de prognóstico, independente da presença ou não de uma patologia crónica de base. Assim, deve-se identificar os doentes idosos com critérios de fragilidade ou de pré-fragilidade, o que contribui para a elaboração do prognóstico, além de facilitar o plano de estratégia diagnóstica e/ou terapêutica.Tabela 1: Indicadores Clínicos Específicos de Deterioração. Adaptado de Thomas K, et al GSF Proactive Identification Guidance 2016. National GSF Centre in End of Life Care UK http://www.goldstandardsframework.org.uk/ (MRC - Medical Research Coun-cil; NYHA - New York Heart Association).
3-Questão-surpresa no Serviço de Urgência Uma vez que a grande maioria dos internamentos provém do SU, torna-se necessário ainda no SU identificar em particular doentes com necessidade de cuidados paliativos oncológicos e não oncológicos.75-78Já em 2010, um estudo publicado por Temel e colaboradores79 demonstrou que a in-trodução precoce dos cuidados paliativos em doentes com neoplasia pulmonar metastática proporcionava alívio sintomático com melhor qualidade de vida. Desde então, esta evidência passou a ser aplicada em vários outros doentes com diagnósticos terminais. Mais recentemente, o primeiro estudo randomizado com médicos do SU que identificou a necessidade de cuidados paliativos em doentes com cancro em fase avançada reproduziu os principais resultados do estudo de Temel, sugerindo mais uma vez a importância da identificação precoce de doentes com necessidades de cuidados paliativos.77,80 No sentido de otimizar a identificação específica de doentes com critérios de cuidados paliativos, seria interessante a criação de ferramentas iniciais, mais intuitivas e de fácil compreensão e interpretação. Assim, um modelo baseado na impressão clínica seria particularmente adequado para médicos no SU, que necessitam de avaliar, de uma forma rápida, o prognóstico do doente para a tomada de decisões.81 Apesar de o SU e os cuidados paliativos apresentarem objetivos distintos, possuem por muitas vezes doentes em comum (por exemplo, em caso de agudização da doença de base ou de ausência de resposta em ambulatorial/Hospital de Dia), sendo necessário ao profissional médico saber fazer a distinção do nível de cuidados para estes doentes com necessidade de cuidados paliativos, bem como reconhecê-los de forma precoce e atempada no SU, evitando a chamada distanásia.82 A integração intuitiva de dados clínicos, psicológicos e sociais na resposta à questão “Ficaria surpreendido se o doente falecesse nos próximos meses, semanas ou dias?” é a proposta do Royal College of General Practitioners para a identificação de potenciais doentes em fase terminal.40 A pergunta-surpresa “Ficaria surpreendido se esse paciente morresse no próximo ano?” tem sido amplamente utilizada em doentes com neoplasias e com outras patologias, no sentido de prever a mortalidade em um ano, com sensibilidade moderada e alta especificidade.78,83 Apesar de esta pergunta ser um instrumento simples e eficaz, o prazo de um ano provavelmente tem limitações no uso da prática clínica, nomeadamente numa situação de urgência. Assim, na tentativa de aumentar a capacidade do seu uso, e ao mesmo tempo mantendo a sua simplicidade, Haydar e colaboradores81 propuseram uma versão modificada da questão-surpresa (Emergency Department Mandatory Surprise Question - EDMSQ) “Ficaria surpreendido se esse doente morresse nos próximos 30 dias?”, sendo de esperar, assim, que o maior número de óbitos e das chamadas medidas de conforto fossem prevalentes no grupo “Não, eu não ficaria surpreendido”. Foi então realizado um estudo observacional, no qual os médicos de emergência responderam à questão-surpresa modificada a cada admissão durante um período de estudo de cinco meses. Os resultados deste estudo mostraram que a questão-surpresa modificada pode ser utilizada pelos médicos que trabalham no SU, de forma simples e eficaz, identificando de forma rápida os doentes com necessidade de cuidados paliativos.
4-Comunicação com a família Perante a situação identificada de doença progressiva e irreversível, o cerne principal centra-se em dar resposta às necessidades da pessoa, de forma que controle os sintomas físicos, psicológicos, espirituais e sociais e, assim, atinja o máximo de conforto e bem-estar possível para a pessoa doente e para a família.84-86Um internista ou um enfermeiro possuem, após a identificação de uma pessoa em situação paliativa ou em fim de vida, uma oportunidade única de realizar uma abordagem diferenciada na admissão hospitalar; no entanto, precisam de ter capacidade para tal e, sobretudo, de estar cientes das barreiras e oportunidades dessa mesma abordagem.87 A capacitação das equipas é fundamental na abordagem à pessoa e família em situação paliativa ou em fim de vida, e, como tal, a comunicação é parte essencial deste processo. A comunicação efetiva com o doente tem vindo a afirmar-se cada vez mais como uma ferramenta fundamental para sucesso do tratamento de pessoas com cancro ou outras doenças,88 e deve incluir informações acerca do diagnóstico e do prognóstico (sendo estes itens até mais valorizados em relação à terapêutica) e sobre o controlo sintomático.89 Saber comunicar oportunamente sobre a expectativa de vida da pessoa e os cuidados de fim de vida é crucial para garantir uma qualidade de vida da pessoa em fim de vida e uma preparação digna para a morte.90 A família do doente, a vivenciar uma situação de doença, valoriza uma comunicação explícita com os profissionais de saúde, uma vez que considera que os mesmos estão mais focados nas experiências e necessidades do doente e da família, e, como tal, perspetiva-os como mais atenciosos, genuínos e sensíveis.91 A maioria dos doentes e das famílias percecionam que a comunicação dos profissionais de saúde é desconectada e inadequada, o que impede o envolvimento nos cuidados ou na tomada de decisão.92 As estratégias de comunicação devem incluir a sinalização do doente em deterioração do estado de saúde, de forma que: ajude na tomada de decisão; considere os desejos do doente; faculte opções à família; adeque as informações fornecidas às pessoas, de forma calma, direta, honesta e por fases; garanta o envolvimento dos enfermeiros e de outros profissionais de saúde na comunicação com os familiares.93 Quando a família se sente capacitada e participa nos cuidados ao doente, os estudos sugerem que há uma melhoria da qualidade dos cuidados. Os profissionais de saúde deverão, assim, constatar estes resultados e de forma pró-ativa promover uma melhoria contínua baseada na melhor evidência, recorrendo a modelos de comunicação como o COMFORT (Communication, Orientation and opportunity, Mindfulness, Family, Openings, Relating and radically adaptive messaging, Team) que demonstraram aumentar a confiança, as competências e a satisfação dos profissionais envolvidos em situações como a comunicação com a família e doente em fim de vida,94na maneira como praticam e comunicam para garantir que a participação da família nos cuidados seja otimizada.95 Em 2010, foi desenvolvido o projeto AMBER (Assessment, Management, Best pratice, Engagement, Recovery uncertain), uma complexa intervenção utilizada nos hospitais de agudos do Reino Unido em doentes com limitada reversibilidade do quadro clínico e com probabilidade de desfecho fatal no episódio corrente de internamento, apesar de tratamento instituído.96 O projeto AMBER incentiva os profissio-nais de saúde a interagir com doentes e família, no sentido de desenvolver um plano, no qual inclui prognóstico provável, ordem de reanimação e escalada terapêutica. Esse plano é revisto diariamente e incentiva a comunicação regular com o doente e com a sua família, em relação ao plano terapêutico e ao nível de cuidados.97
CONCLUSÃO
Nos últimos 30 dias de vida, a combinação de deterioração da saúde e de incerteza clínica é motivo de angústia para os doentes e para as suas famílias, no hospital;98,99por isso, muitos dos doentes internados em hospitais de agudos, por estarem em fase avançada/terminal da doença, deveriam ter um prognóstico definido, para que fosse iniciado atempadamente um plano de cuidados sintomáticos com objetivo de conforto e qualidade de vida. De ressaltar que o prognóstico é algo dinâmico e provisório, e, ao contrário do diagnóstico, necessita de ser reformulado em intervalos regulares.14,25
As doenças crónicas condicionam a qualidade de vida dos doentes, pela perda progressiva da capacidade funcional, relacionada com múltiplas agudizações e com a necessida-de crescente de internamentos, o que justifica a importância de formular um prognóstico ajustado à necessidade de cada doente.6,100 Torna-se fundamental a existência de um modelo preditivo de prognóstico em doentes com reduzida expectativa de vida, idade avançada e com pluripatologias, pois desta maneira seria possível estabelecer a necessidade de cuidados paliativos nestes doentes. A não identificação destas necessidades torna a comunicação sobre o fim da vida mais complexa e faz que o doente se submeta a vários exames de diagnóstico, por vezes com intervenções inadequadas. Entretanto, uma vez identificado um doente com necessidade de cuidados paliativos, seria possível estabelecer planos de ação priorizados e um compromisso com a gestão do caso, com uma atitude preventiva e flexível, adaptada à progressão da doença, num contexto de processo dinâmico, resultando num impacto muito positivo na qualidade de vida do doente e da sua família, além de na redução nos custos dos sistemas de saúde.
A identificação da necessidade de cuidados paliativos pode ocorrer em qualquer fase da doença de base, desde o diagnóstico, por exemplo, e deve-se preconizar uma abordagem baseada em um modelo de cuidados partilhados na gestão da doença crónica. Existe uma clara sobreposição dos doentes crónicos complexos e com necessidade de cuidados paliativos, numa fase avançada da doença de base, quando se tornam evidentes indicadores de deterioração clínica, critérios de fragilidade, e a necessidade de gestão de controlo sintomático. Esta é uma nova realidade na enfermaria de Medicina Interna, e que impõe um desafio ao internista fazer a integração destas entidades proporcionando assim a melhor assistência a esta população tão vulnerável do ponto de vista clínico e social. O foco deve-se manter na multidi-mensionalidade do doente e sua família que enfrentam doenças crónicas em estado avançado.
Ao mesmo tempo, observa-se que a fragilidade está presente em grande parte dos doentes em fim de vida, pois relaciona-se diretamente com o nível de reserva do doente, independentemente do estado funcional e do número de doenças crónicas concomitantes,19 o que torna necessária a criação de modelos conceptuais alternativos de fim de vida que incluam variáveis dinâmicas e de caráter multidimensional.
A maior acuidade prognóstica melhora a prestação de cuidados, proporcionando assim melhor qualidade de vida aos doentes. Qualquer proposta que vise a melhoria contínua da qualidade numa enfermaria de Medicina Interna deve ser realizada a partir das necessidades identificadas no dia a dia. Daí surgir a proposta apresentada pelos autores na avaliação inicial de um doente na enfermaria de Medicina Interna, sob a forma de um formulário de rápido preenchi-mento com a identificação dos quatro itens referidos (Estado funcional e cognitivo; Patologias definidoras de prognóstico e síndrome da fragilidade; Questão-surpresa no Serviço de Urgência e por fim a Comunicação com a família) informaticamente, ainda na plataforma do registo clínico, como um requisito obrigatório para seguir com a realização efetiva do internamento. A referência a estes itens dentro do processo clínico pode ajudar a sistematizar de forma mais clara e rápida a formulação do prognóstico logo na admissão do internamento. Os autores também sugerem que seja incluído no sistema informático utilizado para registo do processo clínico, ferramentas como por exemplo, os Indicadores Clínicos Específicos de Deterioração (Tabela 1), traduzidos e autorizados previamente pela National GSF Centre in End of Life Care UK. Estes indicadores poderiam facilitar a avaliação inicial e consequentemente a realização do prognóstico.
Tendo como base uma extensa literatura, os internistas podem e devem ter a preocupação de aprimorar a capacidade de realizar um prognóstico adaptado de forma individual para cada doente. E mais do que isso, além de formular o prognóstico, é necessária a sua comunicação ao doente e à família, de forma clara e com a maior precisão possível. Neste sentido, a comunicação encerra em si, um veículo promotor de relação terapêutica com a família e doente, possibilitado através da escuta ativa, apoio emocional, e do entendimento claro das expectativas do tratamento, e da garantia da satisfação e vontade do doente. Estes últimos pontos são fundamentais para o desígnio da humanização dos cuidados, e sobretudo da promoção da relação enfermeiro-doente e médico - doente, uma vez que têm em consideração o respeito pela pessoa e família na sua perspetiva como um todo.
Uma vez identificado o prognóstico de um doente, torna-se mais fácil estabelecer uma estratégia de seguimento durante o internamento e para o pós-alta. Isto seria particularmente interessante para os reinternamentos, tão frequentes num Serviço de Medicina Interna, que em parte são devidos a severidade e progressão das doenças crónicas de base, mas também se podem atribuir a fatores socioeconómicos/retaguarda familiar, bem como à incapacidade inicial do internista de fazer uma correta avaliação do prognóstico, não identificando as necessidades dos doentes no pós-alta ou em não preparar a família/cuidador para intercorrências, de acordo com a progressão natural da doença.101-104
Torna-se assim cada vez mais evidente a necessidade de intervenções multidisciplinares, destinadas a cuidar e a ava-liar o estado de saúde global de uma população idosa, com pluripatologias, polimedicada, dependente nas atividades de vida diária, com fragilidade clínica e social e com necessidade de cuidados paliativos, cada vez mais prevalente num Serviço de Medicina Interna.















