Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Psicologia, Saúde & Doenças
versão impressa ISSN 1645-0086
Psic., Saúde & Doenças vol.19 no.3 Lisboa dez. 2018
https://doi.org/10.15309/18psd190317
Hoarding disorder: abordagem terapêutica com terapia cognitivo-comportamental
Hoarding disorder: cognitive-behavioral therapy as a therapeutic approach
Catarina Oliveira1, Tiago Ferreira1, Sara Dehanov1, Sara Castro1, Teresa Maia1
1Serviço de Psiquiatria do Hospital Prof. Dr. Fernando Fonseca, EPE, 2720-276 Amadora, Portugal, maria.t.correia@hff.min-saude.pt
RESUMO
A Perturbação de Acumulação (PA), ou, em terminologia anglo-saxónica, Hoarding Disorder, é uma entidade clínica com início insidioso, curso crónico e de agravamento progressivo, caracterizada por excessiva aquisição e recusa no descarte de objetos, com consequente acumulação destes habitualmente em espaços residenciais. Esta característica da PA é geradora de múltiplos perigos com impacto na morbilidade e mortalidade física. A etiologia é multifatorial consistindo em défices cognitivos, crenças mal-adaptativas, como o perfeccionismo e o medo de tomar decisões erradas, e padrões comportamentais disfuncionais também associados a co-morbilidades psiquiátricas. O funcionamento individual, familiar e social é severamente prejudicado. Dado a cronicidade desta patologia, o objetivo do tratamento é a melhoria da sintomatologia e não a sua remissão total. A psicoterapia cognitivo-comportamental (TCC) adaptada à PA é a forma mais estudada para o tratamento dos indivíduos com acumulação compulsiva. A ineficácia do tratamento farmacológico levou ao desenvolvimento de intervenções cognitivo-comportamentais específicas e adaptadas às dificuldades dos indivíduos com esta patologia.
Palavras-chave: perturbação de acumulação, terapia cognitivo-comportamental, perturbação obsessivo-compulsiva, resposta a tratamento
ABSTRACT
Hoarding disorder is a clinical entity with insidious onset, chronic course and endless aggravation, characterized by excessive acquisition and refuse to discard objects, with consequent accumulation, habitually at residential spaces. This disorder’s features generates multiple dangers with impact on physical morbidity and with mortality risk. The etiology is multifactorial consisting of cognitive deficits, maladaptive beliefs, such as perfectionism and the fear of making wrong decisions, and dysfunctional behavioral patterns also associated a psychiatric comorbidities. Individual, family and social functioning are severely impaired. Given the chronicity of this pathology, the objective of the treatment is the improvement of the symptomatology and not its total remission. Cognitive-behavioral therapy adapted to hoarding disorder is the most studied form for the treatment of individuals with compulsive accumulation. The ineffectiveness of pharmacological treatment led to the development of specific cognitive-behavioral interventions adapted to the difficulties of individuals with this pathology.
Keywords: hoarding disorder, cognitive behavioral therapy, obsessive-compulsive disorder, treatment outcome
Do ponto de vista evolucionista, a tendência do ser humano em acumular objetos é vista filogeneticamente como um comportamento adaptativo, permitindo a sobrevivência em tempos de escassez de recursos (Frias-Ibañez et al., 2014).
A PA é uma perturbação neuropsiquiátrica crónica que atinge cerca de 2%-6% da população e que está associada a elevados níveis de disfuncionalidade individual e custos sociais (Stein et al.,2016; Mathews et al., 2016; Grisham & Baldiw, 2015). Diferentemente do que ocorre na Perturbação Obsessivo-Compulsiva (POC), os indivíduos com PA têm pensamentos que não são experienciados como intrusivos ou perturbadores, os rituais são menos comuns, e a ansiedade só surge perante a perspetiva de perda de itens (Bloch et al., 2014; Grisham & Baldiw, 2015; Williams &Viscusi, 2016). Esta ansiedade é justificada pelo medo excessivo de perder bens que possam vir a ser necessários mais tarde. Este receito é tao intenso que o leva o paciente a guardar estes objetos de forma permanente, manifestando crenças sobrevalorizadas sobre a importância de alguns bens materiais. As principais razões desta dificuldade são a utilidade percebida, o valor estético dos itens ou uma forte ligação sentimental aos bens (DSM-5, 2013). Outros sintomas podem incluir a acumulação através de compras excessivas ou recolha de objetos da rua ou lixo. Outras formas de aquisição, como por exemplo, a acumulação excessiva de correspondência de correio, e-mails e mensagens de telefone também pode ocorrer (Williams & Viscusi, 2016). Os itens mais comumente guardados são jornais, revistas, roupas antigas, malas, livros, correio e documentos, embora, virtualmente, qualquer item possa ser guardado. Para determinar este fenómeno como uma perturbação clínica, tem de existir disfunção significativa do funcionamento individual, com consequente exposição a um perigo para a saúde e/ou segurança pessoal e/ou de terceiros.
A diferenciação da PA, como perturbação distinta da POC, permitiu o reconhecimento público desta entidade, bem como a orientação da investigação para uma melhor compreensão desta doença. Os estudos recentes enfatizaram as diferenças genéticas, anatómicas e neurofisológicas entre a POC e a PA, sendo que esta última apresenta um padrão ativação/inativação de circuitos cerebrais diferente da POC (Blosh et al., 2014).
Com este trabalho pretende-se sumarizar as principais atualizações nosológicas da perturbação de acumulação bem como refletir sobre as abordagens terapêuticas atuais, com especial incidência sobre a abordagem farmacológica e psicoterapêutica através do modelo cognitivo-comportamental.
Método
Foi elaborada uma revisão narrativa da literatura publicada na base de dados PubMed e no DSM-5, com recurso isolado ou combinado das palavras-chave: obsessive hoarding; hoarding disorder; cognitive behavioral therapy; obsessive-compulsive disorder; treatment outcome.
Resultados
Dimensões Nosológicas e Classificativas
Tradicionalmente a entidade clínica “compulsive hoarding” era considerada uma variante da POC. Recentemente, no manual de diagnóstico DSM-5, esta patologia foi admitida como entidade clínica independente designada por “hoarding disorder”, traduzida na versão portuguesa para Perturbação de Acumulação (PA), no qual constam os seguintes critérios de diagnóstico:
a) Dificuldade persistente em descartar ou separar-se dos seus bens, independentemente do seu valor real;
b) A dificuldade é devida a uma necessidade percebida de guardar itens e ao mal-estar associado a descartá-los;
c) A dificuldade em descartar bens resulta na acumulação de bens que o congestionam e desarrumam áreas úteis ativas e comprometem substancialmente o uso para o qual foram projetadas. Se as áreas não estão desarrumadas é apenas pela intervenção de terceiros (por exemplo, membros da família, empregados de limpeza, autoridades);
d) A acumulação causa mal-estar clinicamente significativo ou défice social, ocupacional ou noutras áreas importantes do funcionamento (incluindo a manutenção de um ambiente seguro para o próprio e para os outros);
e) A acumulação não é atribuível a outra condição médica (por exemplo, lesão cerebral, doença cerebrovascular, síndrome de Prader-Willi);
f) A acumulação não é mais bem explicada pelos sintomas de outra perturbação mental (por exemplo, obsessões na perturbação obsessivo-compulsiva, diminuição da energia na perturbação depressiva major, delírios na esquizofrenia ou noutras perturbações psicóticas, défices cognitivos na perturbação cognitiva major, interesses restritos na perturbação do espectro do autismo).
É ainda referido o especificador de aquisição excessiva de bens que não são necessários e para os quais não há espaço disponível, dado que 80-90% dos indivíduos com PA apresentam esta característica. É ainda salientado um subtipo desta entidade, que consiste na acumulação de animais, de pior prognóstico, na qual o indivíduo adquire animais de forma compulsiva mas sem ter condições que garantam a sobrevivência salutar destes (DSM-5, 2013).
Esta reclassificação surgiu igualmente na versão 11 do índice International Classification of Diseases (ICD) pelo grupo de trabalho envolvido de Stein et al. (2016). As guidelines propostas em ICD-11 resumem-se a: (1) acumulação com ligação emocional excessiva a posses, independentemente do seu valor; (2) impulsos ou comportamentos repetitivos relacionados com a compra, roubo ou acumulação de itens; e (3) dificuldade e sofrimento associados ao descarte de itens pela necessidade subjetiva de ter de os guardar. Ainda assim, assume-se como sendo uma entidade fenomenologicamente próxima da POC, dada a predominância de comportamentos repetitivos, sob a forma de aquisição excessiva de objetos com recusa no descarte destes, por forma a evitar a ansiedade que daí advém.
Co-morbilidades
Cerca de 75% dos indivíduos com PA têm uma perturbação de humor ou de ansiedade comórbida. A perturbação depressiva major surge em cerca de 50% dos casos. A perturbação de ansiedade é mais frequente sob a forma de fobia social e perturbação de ansiedade generalizada (Bloch et al., 2014; DSM-5, 2013; Giliam & Tolin, 2010). Relativamente aos indivíduos com POC, o comportamento de acumulação compulsiva apresenta percentagens variáveis, entre 10-52% dos casos (Stein, et al., 2016), podendo atingir os 62,3% dos casos em alguns estudos (Williams & Viscusi, 2016).
O comportamento de acumulação também pode ser encontrado em outras condições médicas, tais como, esquizofrenia, demência, doença de Alzheimer, perturbações do desenvolvimento, perturbações do especto do autismo, atraso mental, síndrome Prader Willi (Frias-Ibañez et al., 2014; Stein, et al., 2016; Grisham & Baldwin, 2015).
Prevalência
Inquéritos comunitários estimam que a prevalência de PA na Europa e Estados Unidos da América seja de aproximadamente 2% a 6% (DSM-5, 2013; Grisham & Baldiw, 2015; Williams & Viscusi, 2016). A PA afeta tanto indivíduos do sexo masculino como feminino. Alguns estudos epidemiológicos reportam uma prevalência significativamente maior no sexo masculino, embora nos estudos de amostras clínicas se verifique um predomínio do sexo feminino, refletindo a maior procura pelas mulheres por tratamento (DSM-5, 2013; Grisham & Baldiw, 2015; Frias-Ibañez, et al., 2014). Os sintomas de acumulação parecem ser três vezes mais prevalentes em adultos dos 55 aos 94 anos, comparativamente a adultos mais jovens, dos 34 aos 44 anos (Grisham & Baldiw, 2015). Do ponto de vista cultural grande parte da investigação aponta para que a acumulação seja um fenómeno universal com características clínicas consistentes (DSM-5, 2013).
Curso
Níveis subclínicos de acumulação surgem no final da infância ou no início da adolescência (11-15 anos). A interferência com o funcionamento desponta pela terceira década de vida e pode causar défices clinicamente significativos pelos meados da quarta década. A gravidade tende a aumentar de década para década, de forma crónica e raramente de forma flutuante ou com melhoria dos sintomas (DSM-5, 2013). Este curso insidioso, crónico, com deterioração progressiva é gerador de disfuncionalidade que reflete indiretamente maior emoção expressa na família, isolamento social, maior risco de acidentes, quedas ou morte devido a ausência de condições de salubridade e possibilidade de problemas financeiros ou legais devido a compras compulsivas e roubo (Frias-Ibañez et al., 2014).
Insight
A consciência para a doença e para a necessidade de tratamento está diminuída nos indivíduos com PA. Numa perspetiva longitudinal, apenas metade dos indivíduos admitem a gravidade da doença e só numa fase tardia do seu curso (Frias-Ibañez et al., 2014). Uma das possíveis explicações para o insight reduzido é o facto de ser uma doença de curso insidioso com instalação numa fase precoce da vida, não existindo uma disrupção abrupta do funcionamento prévio (William & Viscusi, 2016).
Personalidade Pré-Mórbida e Modelo Cognitivo-Comportamental
As características mais comuns aos indivíduos com PA são a indecisão, perfeccionismo, evitamento, procrastinação, dificuldade no planeamento e organização de tarefas, bem como, distractibilidade (DSM-5, 2013). Predominam traços de personalidade anancástica e esquizotípica, tendo sido encontrada uma relação positiva entre falta de tolerância à incerteza e a gravidade da acumulação. Com frequência, indivíduos com PA relatam retrospetivamente acontecimentos ansiogénicos e traumáticos de vida.
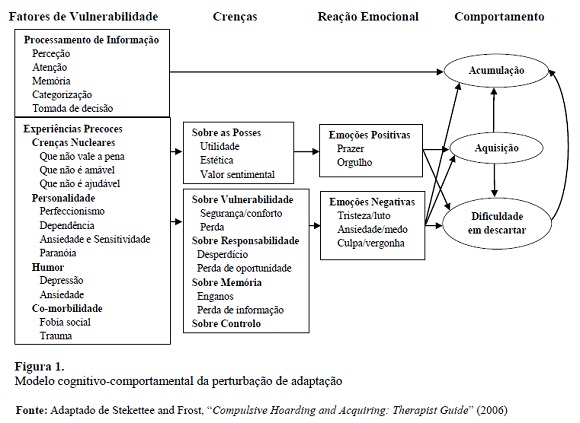
Do ponto de vista do modelo cognitivo-comportamental verifica-se que existe dificuldade na decisão, o que é um obstáculo no descarte de objetos, bem como, uma tendência à sobrevalorização de eventos passados negativos ou sobrevalorização do impacto de eventos no futuro (Frias-Ibañez et al., 2014). Apura-se no funcionamento destes indivíduos a presença de crenças mal-adaptativas como o perfeccionismo, medo de assumir decisões erradas, receios de desperdiçar ou perder informação importante e ligação emocional excessiva ou antropomórfica aos objetos acumulados (Tolin et al., 2012). Stekettee and Frost propõem no seu manual “Compulsive Hoarding and Acquiring: Therapist Guide” (2006) que a acumulação surge como resultado de respostas condicionadas emocionalmente, associadas a crenças e pensamentos sobre os seus pertences. Segundo estes autores, os indivíduos resistem ao descarte destes itens como uma forma de evitar a ansiedade e dificuldades no processo de decisão. Assim, o “salvamento da destruição” ou a aquisição de novos objetos despoletam emoções positivas que alimentam o processo de acumulação. Estes autores identificam como factores primários principais do comportamento de acumulação: (i) ligação emocional aos bens e desenvolvimento de crenças sobre os mesmos; (ii) os comportamentos de evitamento associados à ansiedade gerada pela perspetiva de descarte dos objetos; e (iii) os défices cognitivos de atenção, categorização, memória e processo de decisão.
Assim, estes factos fornecem evidência da importância da utilização do modelo cognitivo-comportamental como forma de tratamento desta patologia.
Fatores Genéticos
O comportamento de acumulação verifica-se na história familiar de metade dos indivíduos com PA. Cerca de 50% da variabilidade no comportamento de acumulação é atribuível a fatores genéticos aditivos, parecendo existir um padrão do tipo herança poligénica associado ao cromossoma 14 (DSM-5, 2013; Frias-Ibañez et al., 2014).
Correlatos Neurofisológicos
Do ponto de visto neurofisiológico, a aplicação de técnicas como a ressonância magnética funcional, a tomografia por emissão de positrões e encefalografia, permitiu verificar a existência de alguns padrões de disfunção neuronal específicos na PA. Estes padrões envolvem essencialmente o córtex cingulado anterior (CCA) e as suas áreas de associação, bem como a ínsula e o giro frontal pré-central e superior (Tolin et al., 2012).
O CCA está envolvido na tomada de decisão, monitorização de erros e na aprendizagem por recompensa. As suas ligações ao sistema límbico são fundamentais para a atribuição de emoções aos estímulos e experiências (Grisham & Baldwin, 2015). Os resultados são consistentes com a existência de um padrão bifásico de ativação do CCA e ínsula: hiperatividade do CCA e do córtex insular aquando da decisão de descartar ou guardar objetos que são bens do indivíduo e, por outro lado, hipoatividade destas estruturas aquando da decisão de descartar objetos que não são bens do indivíduo. Este achado poderá justificar, assim, a incapacidade para tomar uma decisão perante um excesso de emoção associado a objetos conhecidos, o que torna esta incapacidade dependente do tipo estímulo (objeto conhecido versus desconhecido) (Frias-Ibañez et al., 2014; Grisham & Baldwin, 2015; Tolin et al., 2012). Este padrão bifásico poderá também estar associado às dificuldades na atribuição de significado emocional de um determinado estímulo, no gerar de uma resposta emocionalmente adequada ou na regulação do estado afetivo durante o processo de decisão, traduzindo-se em indecisão marcada e sentimentos de “not just right” (Tolin et al., 2012).
Relativamente ao giro frontal pré-central e superior, esta área está envolvida no controlo motor e no comportamento complexo. Os estudos revelam uma hiperativação da região pré-central na PA, face a indivíduos sem doença, perante a aquisição de objetos. Por outro lado, a região superior ativa-se perante o descarte, podendo estar relacionada com a ansiedade que é relatada pelos pacientes. A hiperativação destas regiões tende a normalizar em indivíduos sujeitos a TCC (Grisham & Baldwin, 2015).
Com base nestes resultados, o modelo cognitivo-comportamental postula que os indivíduos com acumulação compulsiva têm uma perceção mais idiossincrática das características dos objetos que possuem, o que aumenta a dificuldade do seu descarte (Frias-Ibañez et al., 2014).
Correlatos Neurocognitivos
A investigação efetuada no domínio da cognição na PA aponta para a existência de défices em várias dimensões cognitivas, o que, provavelmente, contribui e alimenta a manutenção dos comportamentos de acumulação.
De seguida sumarizam-se os principais défices cognitivos encontrados na PA:
1) Atenção: dificuldade na atenção sustentada e na atenção visuoespacial (Grisham & Baldwin, 2015; Woody et al., 2014);
2) Memória: défice de evocação da memória verbal e não verbal; défice de memória espacial e visual, o que limita as capacidades de organização pelo receio de esquecimento perante a não visualização do objeto (Grisham & Baldwin, 2015; Woody et al., 2014); défice de memória de trabalho associada ao défice atencional (Woody et al., 2014);
3) Funções Executivas: dificuldade no planear, iniciar e completar tarefas; indecisão marcada; categorização alterada com criação de demasiadas subcategorias, elemento gerador de desorganização e acumulação. Os acumuladores tendem a ter esquemas de categorização mais complexos, o que dificulta escolher um esquema principal que lidere decisões relacionadas com cada categoria (Grisham & Baldwin, 2015; Woody et al., 2014).
Instrumentos de Avaliação
Os instrumentos paramétricos com consistência interna elevada mais utilizados nos estudos desta entidade são (Mathews, et., 2016; Blosh et al., 2014 e William & Viscusi, 2016):
a) Yale-Brown Obsessive Compulsive Scale (Y-BOCS), que avalia a severidade dos pensamentos intrusivos e compulsões, o que pode constituir um limitação e falta de sensibilidade para avaliar a PA;
b) Strutured Interview for Hoarding Disorder (SIHD), que consiste numa entrevista semi-estuturada, direccionada aos critérios de diagnóstico de PA do DSM-5. Aborda igualmente o grau de insight e o diagnóstico diferencial de outras patologias;
c) Saving Inventory-Revised (SI-R), que consiste num questionário de autopreenchimento com 26 itens, com intuito de avaliar a severidade dos sintomas de acumulação (acumulação, aquisição e incapacidade no descarte das objetos) e permitindo verificar a evolução da sintomatologia;
d) Hoarding Severity Scale (HSS), que é uma versão abreviada da SI-R contendo 15 itens de autopreenchimento, com intuito de avaliação da progressão dos sintomas de acumulação;
e) The Clutter Image Rating Scale (CIR), que é uma escala pictórica representativa dos graus de acumulação em três divisões da casa (cozinha, quarto e sala). O indivíduo escolhe a que mais se aproxima da sua realidade;
f) Activities of Daily Living in Hoarding Scale (ADH-L) avalia as dificuldades na vivência do dia-a-dia causadas pelo excesso de objetos acumulados. Apresenta boa validade discriminativa para indivíduos com PA versus POC;
e) Saving Cognitions Inventory (SCI) é um questionário de 24 itens que aborda as cognições, crenças e pensamentos associados com o comportamento de acumulação (ligação emocional aos objetos, crenças sobre o controlo, memória e responsabilidade).
Tratamento
A PA é descrita como uma entidade difícil de tratar, particularmente em pacientes com falta de insight e/ou com co-morbilidades. Este é fator gerador de má adesão ao tratamento. Através de uma meta-análise publicada em 2014, na qual se analisou a resposta ao tratamento de 3039 indivíduos com POC com e sem sintomas de acumulação, Blosh et al. concluíram que a presença de sintomas de acumulação é um fator preditor de pior resposta tanto ao tratamento farmacológico, como às intervenções por TCC. Atualmente os estudos demonstram que o tratamento farmacológico, combinado com TCC específica para a PA, é o que apresenta maior eficácia terapêutica.
Tratamento Farmacológico
A intervenção farmacológica de primeira linha na POC é feita com os inibidores da recaptação seletiva de serotonina (SSRIs), embora na PA estes pareçam ser claramente menos eficazes (Stein et al., 2016; Grisham & Baldwin, 2015). Estudos recentes demonstram que na PA existe uma maior eficácia dos inibidores da recaptação de serotonina-noradrenalina (SNRIs), como a venlafaxina, face aos SSRIs (Grisham & Baldwin, 2015).
Tratamento por Psicoterapia Cognitivo-Comportamental
O modelo cognitivo-comportamental da PA sugere que a manutenção dos sintomas de acumulação está associada a mecanismos de reforço tanto positivo como negativo e que a acumulação excessiva de objetos está ligada a emoções positivas (Frost & Hartl, 1996; Gilliam & Tolin, 2010). Na ausência de qualquer sofrimento psicológico, o comportamento pode não ser percebido como problemático, levando a que os indivíduos não sintam necessidade de procurar tratamento (Williams & Viscusi, 2016).
Em 1966, Meyer desenvolve o tratamento cognitivo-comportamental baseado na Exposição e Prevenção do Ritual (Ex/PR) que foi utilizado em crianças e adultos com sintomas de acumulação e na POC. Este método baseia-se, primeiramente, numa exposição prolongada e repetida aos pensamentos ou situações geradoras de ansiedade com dessensibilização progressiva ao estímulo. Neste processo ocorre reestruturação de erros cognitivos, tais como: (i) a fusão pensamento-ação (crença de que um pensamento negativo vai ser responsável por uma ação negativa); (ii) a sobrevalorização do perigo/catastrofização (crença de que um evento negativo é especialmente propenso a acontecer e que as suas consequências serão catastróficas); (iii) a hiper-responsabilidade sobre o bem-estar dos outros (crença de que se tem o poder de causar e / ou o dever de prevenir resultados negativos); e, (iv) a importância sobre o controlo dos pensamentos intrusivos (a crença de que a mera presença de um pensamento significa que este é especialmente importante de alguma forma) (Williams & Viscusi, 2016). O método Ex/PR permite, por este meio, a modificação de cognições e comportamentos disfuncionais, podendo ser aplicado em formato individual, de grupo, de família, computacional ou sob a forma de programa intensivo. Este método torna-se relevante na PA, dado que um processo semelhante poderá também ser aplicável na indução de tolerância à ansiedade desencadeada pelo descarte de objetos.
A acumulação é um indicador de pior adesão e resposta, tanto ao tratamento farmacológico, como à TCC convencional. Este facto levou a que nos últimos 8 a 10 anos se criassem técnicas adaptadas às necessidades e perfil psicopatológico destes indivíduos. Desta forma, o modelo de TCC específico para acumuladores está orientado para os défices de processamento de informação, para a ligação emocional excessiva aos objetos possuídos, para o comportamento de evitamento e para as crenças erróneas sobre o guardar permanente destes mesmos objetos (Frost & Hartl, 1996; Mathews et al., 2016; Grisham & Baldwin, 2015).
A metodologia geral da TCC adaptada à PA consiste resumidamente (Frias-Ibañez et al., 2014; Grisham & Baldwin, 2015; Tolin et al., 2015; Mathews et al., 2016):
1) Entrevista motivacional, com o objetivo de aumentar o insight e a motivação para a mudança;
2) Psicoeducação sobre a natureza dos sintomas e sobre a sua evolução ao longo do tempo;
3) Reestruturação cognitiva e exercícios cognitivos, desenvolvidos tanto nas sessões de TCC, como em casa. Esta técnica proporciona a adquisição de competências organizacionais dirigidas à categorização e remoção de objetos;
4) Exposição gradual à ansiedade com prevenção de resposta aquando da remoção ou não aquisição de objetos;
5) Treino de competências sociais.
De salientar que apesar da exposição e a reestruturação cognitiva serem importantes, a tónica fundamental deve ser colocada na entrevista motivacional orientada para a criação de objetivos, dado que os acumuladores não são intrinsecamente motivados pelo desconforto dos sintomas (Williams & Viscusi, 2016). Através desta abordagem resultados parcialmente satisfatórios foram obtidos tanto no modelo individual como grupal (Tolin et al., 2015; Frias-Ibañez et al.,2014).
Mathews et al. (2016) e Tolin et al. (2015) verificaram, através dos instrumentos paramétricos SI-R e ADH-L, ganhos na capacidade de organização e diminuição das dificuldades na vivência do dia-a-dia causadas pelo excesso de objetos acumulados, com impacto positivo na qualidade de vida.
Um exemplo de programa especializado de TCC, aplicado à PA desenvolvido por Steketee, Frost, Wincze, Greene and Douglas (2000), consiste num programa intensivo de terapia de grupo e de terapia individual, com duração de 20 semanas cada. O tratamento consiste numa entrevista motivacional, em 26 sessões individuais de TCC e em visitas domiciliárias frequentes, num período de tempo de 7 a 12 meses. É delineado um plano específico de tratamento, com postulação de objetivos pessoais, estratégias de redução de objetos acumulados e psicoeducação.
Outros programas similares foram igualmente desenvolvidos, comprovando-se a efetividade desta metodologia. Como aspetos menos positivos, a taxa de desistência é elevada e a motivação para a participação é reduzida.
Novas metodologias de tratamento têm sido aplicadas com resultados preliminares promissores, como a intervenção por TCC de grupo via Web ou a monitorização da evolução clínica via Webcam.
Discussão
A PA é uma patologia razoavelmente prevalente, crónica, com mau insight e má resposta ao tratamento. Apresenta um tremendo impacto nos indivíduos, nas suas famílias e a nível comunitário, com custos socio-económicos elevados. A identificação desta entidade como distinta da POC alimentou o reconhecimento e incentivou a investigação na procura dos mecanismos etiopatogénicos e dos tratamentos mais eficazes.
A etiologia desta entidade parece residir em mecanismos psicológicos, neurobiológicos e genéticos, que se potenciam no desencadear e perpetuar de uma disfuncionalidade crescente.
O tratamento psicofarmacológico associado à TCC especializada demonstra melhoria do comportamento de acumulação, embora nem sempre estatisticamente significativa. O reduzido insight que caracteriza esta patologia é gerador de pouca motivação e de falta de adesão aos programas psicoterapêuticos, tornando a entrevista motivacional como elemento chave para o tratamento desta entidade.
Verificam-se como limitações metodológicas que condicionam a validade das conclusões mencionadas, que muitos estudos possuem amostras de tamanho reduzido, ausência de grupos de controlo e de acompanhamento pós-tratamento. Os estudos orientados para o tratamento utilizam diferentes escalas ou instrumentos paramétricos, tanto para o diagnóstico como para a monitorização da resposta clínica, o que inviabiliza a comparação de resultados. A presença de co-morbilidades deve ser considerada como possível fator confundente dos resultados.
Consideram-se como possíveis linhas de orientação futura a realização de estudos em amostras comunitárias, com o objetivo de melhorar o conhecimento disponível sobre a acumulação compulsiva, dado que muitos destes indivíduos só recorrem aos centros de saúde mental aquando de um estadio avançado de doença, por iniciativa da família ou dos serviços sociais locais. O desenvolvimento de investigação neurocientífica poderá permitir uma melhor caracterização dos défices neurocognitivos encontrados na PA, possibilitando um tratamento mais direcionado e eficaz. É, ainda, necessário desenvolver trabalho adicional na construção de protocolos que possam ser aplicados através de técnicas cognitivo-comportamentais empiricamente determinadas como eficazes.
Assim, a investigação futura deverá validar formas de tratamento da PA, tanto farmacológicas como psicoterapêuticas, que permitam assegurar um tratamento eficaz e custo-efetivo, adaptado à sintomatologia e às influências socioculturais e étnicas de cada indivíduo.
REFERÊNCIAS
APA (2013). Diagnostic and Statistical Manual of Mental Disorders, 5th ed. Washington, DC: American Psychiatric Association. [ Links ]
Bloch, M. H., Bartley C. A., Zipperer L., Jakubovski E., Landeros-Weisenberger A., Pittenger C., & Leckman J. F. (2014). Meta-Analysis: Hoarding Symptoms Associated with Poor Treatment Outcome in Obsessive-Compulsive Disorder. Molecular Psychiatry, 19(9), 1025-1030. doi: 10.1038/mp.2014.50 [ Links ]
Gilliam, C. M. & Tolin, D. F. (2010). Compulsive Horading. Bulletin of Menninger Clinic, 74, 93-121. [ Links ]
Grisham, J. R., & Baldwin P. A. (2015). Neuropsychological and neuropsysiological insights into hoarding disorder. Neuropsychiatric Disease and Treatment, 11, 951-962. [ Links ]
Frias-Ibañez, A., Palma-Sevillano, C., Barón-Fernández, F., Bernáldez-Fernández, I., & Aluco-Sánchez E. (2014). Nosological status of compulsive hoarding: obsessive-compulsive disorder subtype or independente clinical entity. Actas Españolas de Psiquiatría, 42(3), 116-24. [ Links ]
Frost, R. O., & Hartl, T. L. (1996). A cognitive-behavioral model of compulsive hoaring. Behaviour Research and Therapy, 34, 341-350. [ Links ]
Mathews, C. A., Uhmb, S., Chan, J.,Gause, m., Franklin, J., Plumadore, J., Stark, S. J., Yu, W., Vigil, O., Salazar, M., Delucchi, K. L., & Veja, E. (2016). Treating Hoarding Disorder in a real-world setting: Results from the Mental Health Association of San Francisco. Psychiatry Research, 237, 331-338. doi: 10.1016/j.psychres.2016.01.019 [ Links ]
Steketee, G., Frost, R. O., Wincze, J., Greene, K. A., & Douglass, H. (2000). Group and individual treatment of compulsive hoarding: A pilot study. Behavioural and Cognitive Psychotherapy, 28, 259-268. [ Links ]
Stein, D. J., Kogan, C. S., Atmaca, M., Fineberg N. A., Fontenelle L. F., Grant, J. E., Matsunaga, H., Reddy Y. C. J., Simpson, H. B., Thomsen P. H., Van den Heuvel, O. A., Veale, D., Woods D. W., & Reed G. M. (2016). The classification of Obsessive-Compulsive and Related Disorders in the ICD-11. Journal of Affective Disorders, 190, 663-674. [ Links ]
Tolin, D. F., Stevens, M. C., Villavicencio, A. L., Norberg, M. M., Calhoun, V. D., Frost, R. O., Steketee, G., Rauch, S.L., & Pearlson, G. D., (2012). Neural Mechanisms of Decision Making in Hoarding Disorder. Archives of General Psychiatry, 69(8), 832-841. doi:10.1001/archgenpsychiatry.2011.1980 [ Links ]
Tolin, D. F., Frost, R. O., Steketee, G., Muroff, J., (2015). Cognitive behavioral therapy for hoarding disorder: a meta-analysis. Depress Anxiety, 32(3), 158-166. [ Links ]
Williams, M., & Viscusi, J. A., (2016). Hoarding Disorder and a Systematic Review of Treatment with Cognitive Behavioral Therapy. Cognitive Behaviour Therapy. doi: 10.1080/16506073.2015.1133697 [ Links ]
Woody, S. R.; Kellman-McFarlane, K., & Welsted, A., (2014). Review of cognitive performance in hoarding disorder. Clinical Psychology Review, 34, 324-336. doi: 10.1016/j.cpr.2014.04.002 [ Links ]
Recebido em 03 de Maio de 2018/ Aceite em 04 de Setembro de 2018