Serviços Personalizados
Journal
Artigo
Indicadores
Links relacionados
Compartilhar
Revista Portuguesa de Ortopedia e Traumatologia
versão impressa ISSN 1646-2122
Rev. Port. Ortop. Traum. vol.20 no.2 Lisboa jun. 2012
CASO CLÍNICO
Artropatia de Charcot do pé e tornozelo
Carolina BatistaI; João Cura MarianoI
I. Serviço de Ortopedia.Hospitais da Universidade de Coimbra. Coimbra. Portugal.
RESUMO
A neuroartropatia de Charcot do pé e tornozelo é uma doença crónica não infeciosa, progressiva e agressiva com destruição dos ossos e articulações e deformidade subsequente, em pessoas com neuropatia sensorial, associada a um elevado risco de amputação. A prevenção da progressão da doença continua a ser o pilar do tratamento, estando a cirurgia reservada apenas para os casos refratários.
Os autores descrevem o caso clínico de um homem de 42 anos, não diabético, cujo diagnóstico de neuroartropatia de Charcot do pé foi tardio. Apresentam o seu tratamento, com um follow-up de 22 meses após o diagnóstico inicial, submetido inicialmente a tratamento conservador que se provou ineficaz e motivou o tratamento cirúrgico posterior para salvamento do membro, por instabilidade, ulceração recorrente e osteomielite.
Palavras chave: Neuropatia, neuroartropatia, Charcot, osteomielite, artrodese.
ABSTRACT
Foot and ankle Charcot neuroarthropathy is a chronic, progressive and aggressive non-infectious disease that evolves with bone and cartilage erosion resulting in severe deformity in patients with sensorial neuropathy, carrying a high risk for amputation. Preventing the progression of the illness is still the mainstay of treatment but surgery has to be considered in refractory cases.
The authors describe the case of a non-diabetic 42 year-old male with a late diagnosis of Charcot foot. , They present his treatement, with a 22 months follow-up after the initial diagnosis. The patient was initially submitted to conservative treatment that was ineffective, followed by a limb salvage surgery for ankle instability, recurrent ulceration and osteomyelitis.
Key words: Neuropathy, neuroarthropathy, Charcot, osteomyelitis, arthrodesis.
INTRODUÇÃO
Nos países desenvolvidos, a neuropatia diabética é a causa mais frequente da neuroartropatia de Charcot, sendo o pé e tornozelo os locais mais frequentemente afetados, com uma incidência estimada específica para a população diabética de 1,4% [1]. Outras condições também relacionadas com esta patologia incluem o alcoolismo, a lepra, tabes dorsalis, sífilis terciária, mielomeningocelo, a insensibilidade congénita à dor e recetores de órgãos sólidos transplantados [2,3].
A sua patogénese não está ainda compreendida e uma teoria unifi cadora do seu processo patológico ainda não foi encontrada. A teoria neurotraumática sugere que a neuroartropatia de Charcot é uma lesão de sobrecarga exagerada, em que articulações insensíveis à dor e sem propriocepção são submetidas quer a microtraumas de repetição, quer a um evento traumático único, que originam as alterações típicas de Charcot. Esta teoria é apoiada por vários estudos com animais experimentais com membros insensíveis. Por outro lado, a teoria neurovascular (sustentada por estudos que comprovam o aumento dos marcadores da atividade osteoclástica nestes pacientes), aponta a disfunção do sistema nervoso autónomo como a responsável pelo aumento do aporte sanguíneo através de shunts arteriovenosos, aumentando a reabsorção óssea. Teorias recentes acrescentam o papel das citocinas inflamatórias (TNF-a, IL-1) na patogénese da destruição neuropática de articulações [3].
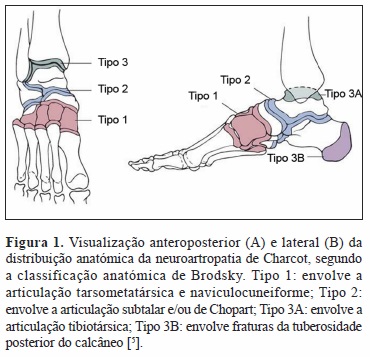
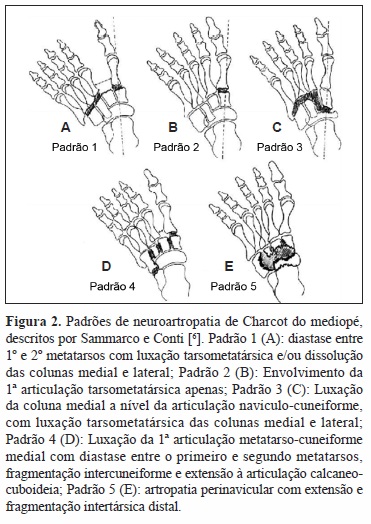
A classificação clínica de Eichenholtz modificada, continua a ser o guia para a orientação terapêutica da neuroartropatia de Charcot (Quadro I) [4]. Brodsky identificou padrões específicos de colapso do pé e tornozelo, criando uma classificação anatómica (Figura 1) [5] e Sammarco e Conti distinguiram padrões específicos de deformidade óssea no mediopé (Figura 2) [11]. A progressão clínica desta doença segue padrões previsíveis que podem evoluir para a deformidade do pé em “mata borrão” e ulcerações crónicas, tal como ocorre no caso clínico apresentado pelos autores.
CASO CLÍNICO
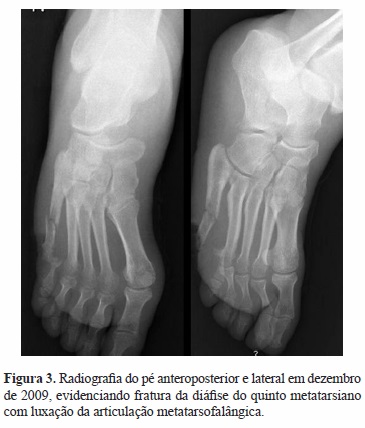
Um homem de 42 anos de idade é observado em consulta de Ortopedia de patologia do pé em dezembro de 2009, por apresentar um quadro com vários meses de evolução caracterizado por úlceras plantares crónicas na base do primeiro e quinto raios do pé, exsudato purulento fétido, edema do pé, diminuição da força muscular e hipostesia bilateral dos membros inferiores até ao nível dos joelhos. Radiologicamente apresentava fratura do terço médio da diáfise do quinto metatársico (Figura 3).
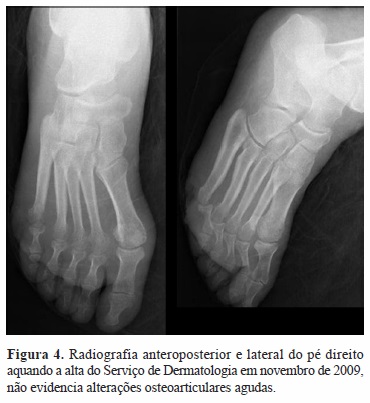
Trata-se de um doente com história de polineuropatia amiloidótica familiar, submetido a transplante hepático em 2001, com diagnóstico de paludismo por Plasmodium Falciparum em maio de 2008 (viveu 3 meses em Angola, medicado com micofenolato mofetil 500mg 12/12h, Tacrolimus 2mg 12/12h e Oxazepam 15mg id). Da sua história pregressa constam também 3 episódios de celulite/ erisipela do membro inferior com úlcera neuropática na base do 1º e 5º raios do pé, que motivaram múltiplos internamentos no Serviço de Dermatologia entre 2006 e 2008, onde foi submetido a cuidados de penso e antibioterapia endovenosa. Foi então encaminhado para a consulta de Ortopedia de patologia do pé, tendo realizado radiografi a do pé que não evidenciava alterações (Figura 4).
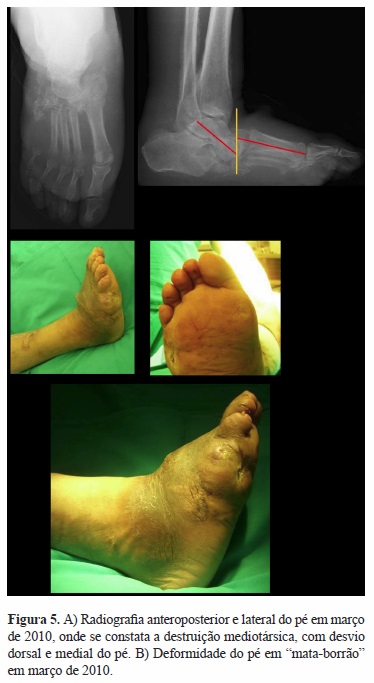
Inicialmente tratado conservadoramente com bota gessada para neuroartropatia de Charcot diagnosticada, foi reavaliado clínica e radiologicamente semanalmente, sob cuidados de penso regulares. Constatou-se exteriorização do fragmento distal do quinto metatársico pela úlcera externa, mantendo exsudato purulento. Em março de 2011, após reavaliações semanais, constata-se radiologicamente uma destruição mediotársica, com desvio dorsal e medial do pé (Figura 5).
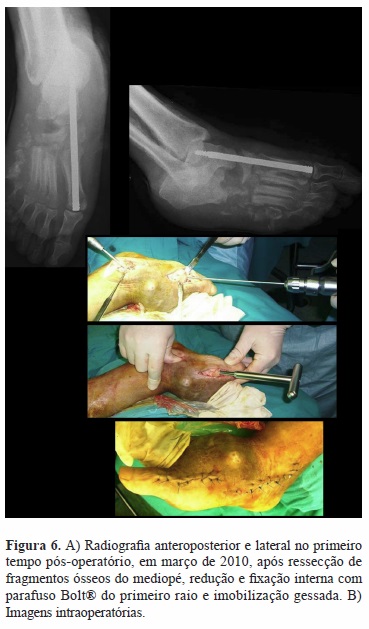
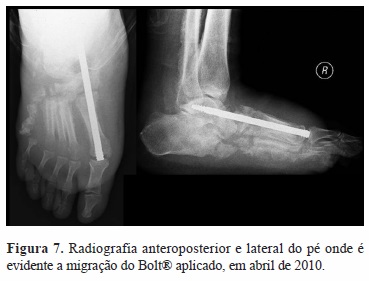
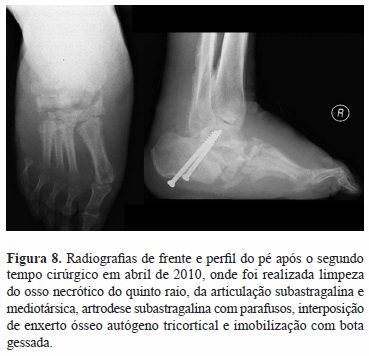
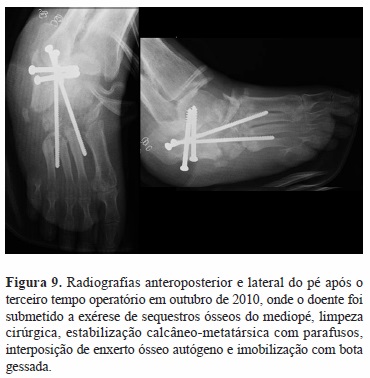
Dada a deformidade instável de mediopé com úlceras recorrentes, foi submetido em março de 2010 à ressecção dos fragmentos ósseos, com redução e fixação interna do primeiro raio (parafuso Bolt®) e imobilização gessada (Figura 6). O doente não cumpriu a descarga prescrita e houve falência do material ao nível do colo do astrágalo, com migração distal do parafuso (Figura 7). Num segundo tempo cirúrgico em abril de 2010 foi feita limpeza do osso necrótico do quinto raio, da articulação subastragalina e da mediotársica, artrodese subastragalina com parafusos, interposição de enxerto ósseo autógeno tricortical e imobilização com bota gessada (Figura 8). Por manter períodos de fistulização produtiva lateral e medial, intercalados com períodos de encerramento espontâneo das úlceras, (deambulava com bota Walker ®) e a estabilidade clínica e radiológica não ser evidente, em outubro de 2010 é reoperado, submetido a exérese de sequestros ósseos do mediopé, limpeza cirúrgica, estabilização calcâneo-metatársica com parafusos, interposição de enxerto ósseo autógeno e imobilização com bota gessada (Figura 9).
Esteve submetido a antibioterapia dirigida a Proteus vulgaris e Staphilococcus aureus isolados assepticamente do exsudato descrito, com Trimetoprim e Sulfametoxazol per os por 6 meses. Realizou TAC do pé afetado que evidenciava "…osteíte crónica, sem sinais de malignização…", assim como RMN que confirmava o "…infiltrado inflamatório…sem alterações secundárias…".
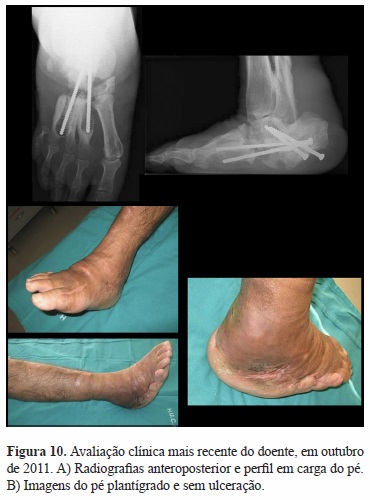
De outubro de 2010 a outubro de 2011 manteve o pé plantígrado e seco, deambulando inicialmente com bota Walker® que abandonou em julho de 2011, usando desde então botas de sola rija, mantendo a profissão de mecânico automóvel. Seguiu-se um internamento de 3 semanas no Setor de Infeção Óssea do Serviço de Ortopedia por tumefação posterior do tornozelo, tendo sido submetido a drenagem e antibioterpia endovenosa dirigida a Staphilococcus aureus e Morganella morganii (Meropenem). Analiticamente apresentava anemia (Hemoglobina 10,7 g/dl; Eritrócitos 3,49x1012/L; Hematócrito 31,6 %), Leucócitos 8,6x109/L; VS 113mm/1ªh; PCR 12,94mg/dl. Os últimos exames radiográficos revelam manutenção da montagem realizada 1 ano antes, semevidência de fusão da articulação médiotársica, halo de osteólise ao ível dos parafusos nos metatársicos (Figura 10).
No caso de falência do tratamento, está indicada a amputação pela coxa, dada a anestesia manifestada ao nível do joelho.
DISCUSSÃO
A imobilização é o pilar do tratamento das fases de instabilidade da neuroartropatia de Charcot, sendo o gesso a forma mais acessível de manter a estabilidade e diminuir o edema do membro [2, 3, 4, 7, 8, 9, 10, 11]. O período médio de imobilização gessada é de 6 semanas, com a progressão para calçado terapêutico às 12 semanas [3]. O tempo de imobilização recomendado é maior, quando as articulações do retropé e tornozelo estão afetadas. A decisão pelo tratamento cirúrgico é influenciada pelas comorbilidades do doente, localização e severidade da deformidade, presença de infeção, dor e instabilidade [3, 7, 8, 9, 10, 11].
A exostosectomia das proeminências ósseas que incitam úlceras cutâneas deve ser considerada. Nas deformidades severas, a artrodese de uma ou várias articulações do pé com fixação interna ou externa tem demonstrado resultados promissores [3, 7, 8, 9, 10, 11], restaurando o alinhamento e a estabilidade do pé e tornozelo. A amputação do membro está tipicamente reservada aos casos de insucesso do tratamento cirúrgico prévio com artrodeses instáveis, ulcerações recalcitrantes ou infeção resistente [3, 7, 8, 9, 10, 11]. A terapêutica médica com bifosfonatos e calcitonina nãoé ainda suportada por evidência científica [3].
Na literatura revista, a percentagem de artrodeses bem sucedidas em doentes com neuroartropatia de Charcot, utilizando técnicas de fixação interna é de aproximadamente 65 % a 70% [2, 5, 12]. O risco deamputação major é de cerca de 15% a 20% [5, 8, 12, 13].
CONCLUSÃO
Esta patologia continua a desafiar os clínicos pela dificuldade no seu diagnóstico precoce e complexidade de tratamento. A sua gestão fundamenta-se em vários fatores, nomeadamente a localização, estadio da doença, existência de infeção, deformidade ou comorbilidades. O atraso no seu tratamento pode originar instabilidade, deformidade severa e proeminências ósseas secundárias. Ulcerações recalcitrantes podem advir, levando a infeções de tecidos moles e osteomielite, culminando possivelmente em amputação. O maior objetivo do tratamento da neuroartropatia de Charcot do pé e tornozelo é a correção da deformidade, de forma a promover a correta distribuição de pressões para a cicatrização e prevenção das ulcerações cutâneas. Um elevado índice de suspeita é requerido em doentes com neuropatia periférica com o aparecimento súbito de um membro quente e edemaciado, particularmente quando as radiografias são inocentes.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Smith DG, Barnes BC, Sands AK, Boyko EJ, Ahroni JH. Prevalence of radiographic foot abnormalities in patients with diabetes. Foot Ankle Int. 1997; 18: 342-346 [ Links ]
2. Schon LC, Easley ME, Weinfeld SB. Charcot neuroarthropathy of the foot and ankle. Clin Orthop Relat Res. 1998; 349: 116-131 [ Links ]
3. Van der Ven, Chapman CB, Bowker JH. Charcot neuroarthropathy of the foot and ankle. J Am Acad Orthop Surg. 2009; 17: 562-571 [ Links ]
4. Eichenholtz SN. Charcot joints. Springfield, IL: Charles C Thomas; 1966. [ Links ]
5. Brodsky JW. The diabetic foot. In Coughlin MJ, Mann RA, Saltzman CL, editors. Surgery of the Foot and Ankle. St Louis, MO: Mosby; 2006. p. 1281-1368.
6. Sammarco GJ, Conti SF. Surgical treatment of neuroarthropathic foot deformity. Foot Ankle Int. 1998; 19: 102-109 [ Links ]
7. Stone NC, Daniels TR. Midfoot and hindfoot arthrodesis in diabetic Charcot arthropathy. Can J Surg. 2000; 43: 449-455 [ Links ]
8. Caravaggi C, Cimmino M, Caruso S, Dalla Noce S. Intramedullary compression nail fi xation for the treatment of severe Charcot deformity of the ankle and rear foot. J Foot Ankle Surg. 2006; 45: 20-24 [ Links ]
9. Papa J, Myerson M, Girard P. Salvage, with arthrodesis, in intractable diabetic neuropathy of the foot and ankle. J Bone Joint Surg Am. 1993; 75: 1056-1066 [ Links ]
10. Cooper PS. Application of external fixators for management of Charcot deformities of the foot and ankle. Foot Ankle Clin. 2002; 7: 207-252 [ Links ]
11. Sammarco VJ, Sammarco GJ, Walker EW, Guiao RP. Midtarsal arthrodesis in the treatment of Charcot midfoot arthropathy. J Bone Joint Surg Am. 2009; 91: 80-91 [ Links ]
12. Paola LD, Volpe A. Use of a retrograde nail for ankle arthrodesis in Charcot neuroarthropathy: a limb salvage procedure. Foot Ankle Int. 2007; 28 (9): 967-970 [ Links ]
13. Ramsey SD, Newton K, Blought D. Incidence, outcomes and cost of foot ulcers in patients with diabetes. Diab Care. 1999; 22: 382-387 [ Links ]
Conflito de interesse:
Nada a declarar.
Carolina Baptista
Rua João de Deus Ramos, 114-9E
3030-328 Coimbra
carolinamoraisbaptista@gmail.com
Data de Aceitação: 2011-12-12














