Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Ortopedia e Traumatologia
versão impressa ISSN 1646-2122
Rev. Port. Ortop. Traum. vol.23 no.3 Lisboa set. 2015
ARTIGO DE REVISÃO
Espondilodiscite piogénica em adultos - diagnóstico e tratamento
Jorge CostaI; Noronha de AndradeI; Joana ArcangeloI; Carlos PedrosaI; Paulo FigueiraI
I. Centro Hospitalar de Lisboa Central, EPE. Portugal. Portugal.
RESUMO
Espondilodiscite corresponde a um processo infeccioso que atinge o disco intervertebral e corpos vertebrais contíguos, afectando regra geral dois corpos vertebrais e o disco intervertebral adjacente. As manifestações clinicas podem ser agudas ou subagudas, dependendo de factores como a patogenicidade do microrganismo envolvido, competência imunológica ou idade, atingindo sobretudo o segmento lombar da coluna vertebral. A baixa incidência, percurso insidioso e a elevada prevalência de lombalgia na população geral dificultam o diagnóstico precoce, exigindo assim maior grau de suspeição. Quanto à etiologia pode ser piogénica ou granulomatosa, sendo a via hematogénica a forma de disseminação mais comum. O diagnóstico baseia-se na conjugação das manifestações clínicas, exames laboratoriais e imagiológicos. O tratamento é, na maioria dos casos, conservador, reservando-se a abordagem cirúrgica para os casos refractários, com deficit neurológico, deformidade ou instabilidade progressivas. Os autores fazem uma revisão do tema de modo a fornecer linhas orientadoras para um diagnóstico precoce e elaboram um diagrama de diagnóstico e abordagem terapêutica.
Palavras chave: Espondilodiscite, infecção, adulto, diagnóstico, terapêutica.
ABSTRACT
Spondylodiscitis is an infectious condition that affects the intervertebral disc and adjacent vertebral bodies, usually affecting two adjacent vertebral bodies and the intervertebral disc. The clinical manifestations may be acute or subacute, depending on factors such as the pathogenicity of the etiological agent, immune status or age, particularly reaching the lumbar segment of the spine. The low incidence, insidious course and the high prevalence of low back pain in the general population difficult early diagnosis, thereby requiring a higher degree of suspicion.
Concerning the etiology, it can be pyogenic or granulomatous, and the hematogenous way the most common form of dissemination. The diagnosis is based on the combination of clinical manifestations, laboratory and imaging tests. Treatment is conservative, in most cases, with surgical approach for refractory cases, with neurological deficit, progressive deformity or instability. The authors review the topic in order to provide guidelines for early diagnosis and prepare a diagram diagnostic and therapeutic approach.
Key words: Spondylodiscitis, infection, adult, diagnosis, therapeutics.
EPIDEMIOLOGIA
Espondilodiscite é um termo global que inclui osteomielite vertebral, espondilite e discite, correspondendo a cerca de 3 a 5% de todos os casos de osteomielite1-5. Ocorre em cerca de 0.5 a 2.5 casos por cada 100 000 habitantes/ano6, sendo o sexo masculino mais afectado numa proporção de 3:14. Apresenta um pico de incidência bimodal, o primeiro pico até aos 20 anos e o segundo entre os 50 e 70 anos4,7. Entre 41 e 75% das infecções piogénicas ocorrem em adultos acima de 50 anos e predominam na coluna lombar7,8. A incidência, embora baixa, tem vindo a aumentar devido a factores como o uso crescente de drogas endovenosas, cirurgia raquidiana, envelhecimento da população e comorbilidades associadas1,4,5,7,12.
ETIOPATOGÉNESE
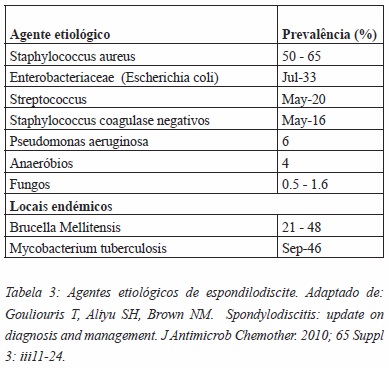
Existem dois grandes grupos etiológicos de espondilodiscite na população adulta: a espondilodiscite piogénica, cujo agente etiológico mais frequente é o Staphylococcus Aureus10-13, e a granulomatosa, causada por Mycobacterium Tuberculosis e/ou Brucella Mellitensis, ambas endémicas em Portugal e, por este motivo, referidas nesta revisão11,12. Existem três vias de disseminação: via hematogénica, por inoculação direta e por contiguidade1,2,5,10,12,14. A existência de anastomoses intraósseas de low-flow vascular e a inexistência de uma rede vascular ao nível do disco intervertebral no adulto, permitem a disseminação arterial (mais comum) ou venosa de focos sépticos para a coluna, levando assim à propagação bacteriana para os corpos vertebrais adjacentes, a partir do disco envolvido1,10,12. A manutenção da infecção pode levar ao colapso dos corpos vertebrais, com compressão medular, bem como estender-se aos tecidos moles adjacentes, através de abcessos paravertebrais ou, nos casos de espondilodiscite lombar, de abcessos do componente psoas do músculo psoas ilíaco, constituindo estes, por vezes, a primeira manifestação radiológica da infecção1. Em cerca de 17% dos casos está referido o aparecimento de abcessos epidurais com risco de risco de invasão do canal medular e consequente mielopatia, formação de abcessos subdurais e meningite10. A espondilodiscite piogénica afecta principalmente o segmento lombar da coluna vertebral (60%), seguindo-se o segmento torácico (30%) e, por último, o cervical (10%)1,6,12,17. A espondilodiscite tuberculosa, por seu lado, localiza-se com maior frequência a nível do segmento torácico, envolvendo habitualmente mais do que dois segmentos vertebrais, contíguos ou não, bem como os elementos vertebrais posteriores, factores que a diferenciam das restantes etiologias (Tabela 1)1,15.
São três as grandes vias de transmissão de espondilodiscite piogénica. A via hematogénica é a mais comum e corresponde a cerca de 70% dos casos; a inoculação direta acomete cerca de 25%; a propagação por contiguidade, regra geral, deve-se a abcessos retrofaríngeos ou retroperitoneais2,5,16.
Existem múltiplos fatores de risco que se associam ao seu aparecimento (Tabela 2)2,7,12,16. A maioria dos doentes apresenta pelo menos 1 fator de risco; no entanto, caso não se verifique esta condição, deve ser considerado um diagnóstico alternativo.

A diabetes mellitus é o fator de risco mais comum no desenvolvimento da espondilodiscite piogénica1,6,16, particularmente nos casos de hemoglobina glicosilada superior a 8.5, seguida das infeções do tracto urinário ou respiratório14, tendo-se observado nos últimos anos um aumento das infecções por microrganismos gram negativos, nomeadamente por Escherichia coli5. O uso de drogas endovenosas, bem como a existência de feridas contaminadas, deve alertar para a infecção por Pseudomonas aeruginosa12,16. A infecção por Salmonella é patognomónica de Drepanocitose e deve ser pesquisada em doentes provenientes da africa sub-sahariana ou de países do Mediterrâneo como Turquia, Grécia ou Itália1.
Os agentes mais comuns de espondilodiscite piogénica e granulomatosa incluem o Staphylococcus aureus e a Brucella Mellitensis, respectivamente (Tabela 3)1.
MANIFESTAÇÕES CLÍNICAS
A sintomatologia da espondilodiscite piogénica é inespecífica e a sua apresentação muito dependente da localização anatómica, extensão da doença e competência imunológica do doente, sendo necessário um índice de suspeição elevado para o seu diagnostico1,3-5,14,17. O início é insidioso, com raquialgia de agravamento progressivo, podendo o doente recorrer múltiplas vezes ao serviço de urgência1,6,12,17. Num estadio mais avançado da doença, a raquialgia pode ser muito marcada, com dor intensa à palpação das apófises espinhosas e musculatura paravertebral, não cedendo à terapêutica analgésica. O agravamento das queixas no período noturno é muito frequente, devendo assim alertar para um quadro infeccioso ou neoplásico18. A raquialgia pode ser acompanhada de irradiação para a região torácica ou abdominal5,14. A ocorrência de febre não é comum, existindo apenas em cerca de 15 a 50% dos doentes4,5,14. Um deficit neurológico pode estar presente em cerca de 10 a 20% dos doentes; é causado pelo envolvimento infeccioso direto dos elementos neurais, vasculite induzida por abcesso, compressão por colapso vertebral, trombose dos seios de drenagem ou compressão medular por abcesso epidural5. Pode existir diminuição da força muscular, alterações sensitivas, radiculopatia, mielopatia, alterações esfincterianas ou paraplegia (se compressão por abcesso vertebral ou colapso vertebral)7,10. Em cerca de 20% dos doentes com espondilodiscite observa-se a ocorrência de abcessos epidurais, que correspondem a uma coleção purulenta entre a duramáter e o tecido adiposo circundante, ocorrendo habitualmente nos casos não tratados ou tardiamente diagnosticados14. Os fatores de risco são similares aos da espondilodiscite; a localização mais comum corresponde à transição dorsolombar, 50% dos doentes apresentam sinais neurológicos e, destes, 5 a 20% paraplegia permanente por compressão direta ou anóxia medular. A meningite é outra das complicações possíveis e ocorre nos casos de propagação da infeção através do abcesso epidural1,5.
A contractura em flexão ou dor à extensão da anca deve alertar para a existência de um abcesso da componente psoas do músculo psoas ilíaco; nos casos de abcesso cervical pode haver torcicolo ou disfagia10.
DIAGNÓSTICO
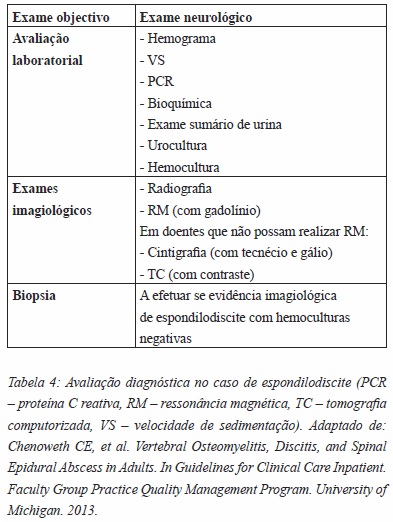
O diagnóstico da espondilodiscite é estabelecido com base nas manifestações clínicas, alterações laboratoriais e imagiológicas. Se diagnosticada atempadamente, tem uma elevada taxa de sucesso, de aproximadamente 80%22; no entanto, devido à sintomatologia fruste na sua fase inicial, alta prevalência de lombalgia na população geral ou à própria raridade da doença, o seu diagnóstico leva em média 11 a 59 dias até ser estabelecido, após o início dos sintomas, facto que pode levar a consequências tão devastadoras como incontinência esfincteriana ou paraplegia5,14,18-20. A avaliação inclui uma anamnese cuidada, exame neurológico completo, avaliação laboratorial e imagiológica, e biopsia. A avaliação laboratorial deve incluir obrigatoriamente hemograma, proteína C reativa e velocidade de sedimentação1,2. As hemoculturas são positivas apenas em 33 a 66% dos casos1,14,21; devem ser efetuadas antes do início da antibioterapia, incluindo a pesquisa de aeróbios, anaeróbios, fungos e bacilos acido-álcool resistentes2,7. A identificação do agente bacteriano é mandatária para o tratamento dirigido da espondilodiscite2,3. A biopsia óssea guiada por tomografia computorizada (TC) está reservada aos casos em que há evidência imagiológica de doença mas com exames bacteriológicos persistentemente negativos1,2 ou casos sem indicação cirúrgica imediata, podendo esta também ser realizada por via aberta (via anterior, costotransversectomia, ou transpedicular)1,2,10,17,21,22.
Os exames imagiológicos permitem identificar o local de infeção, nomeadamente corpo vertebral, disco, espaço epidural, tecidos moles paravertebrais ou elementos posteriores. Radiologicamente, ao fim dos primeiros dias de infeção, já existe edema de tecidos moles paravertebrais (por exemplo, perda da sombra do psoas). Após 7 a 14 dias, observa-se destruição do disco (a destruição do disco é tardia na tuberculose e atípica nas neoplasias) com diminuição do espaço intervertebral. Após 4 a 8 semanas, verifica-se a erosão dos pratos vertebrais, com esclerose e osteopenia locais, e aumento do risco de fractura ou colapso vertebral14.
A ressonância magnética (RM) com gadolínio é o exame gold standard para a identificação da espondilodiscite e consequente diagnóstico diferencial com neoplasia, lesões ocupando espaço epidurais, massas subdurais, envolvimento meníngeo ou medular1,14. É característico a redução de sinal nas vertebras adjacentes (T1) e aumento ao nível do disco (T2 e STIR); tem uma sensibilidade de 93% e especificidade de 96%1,12,14. O gadolínio permite fazer a diferenciação entre o líquido cefalorraquidiano e o sangue.
Nos casos em que não é possível realizar RM, deve-se optar por cintigrafia com tecnécio e gálio ou TC com contraste, nos casos de lesão óssea associada ou existência de material de osteossíntese. A TC apresenta pouca sensibilidade para o diagnóstico de abcesso epidurais ou paravertebrais (Tabela 4)18.
TRATAMENTO
O tratamento da espondilodiscite pode ser conservador ou cirúrgico. O tratamento conservador está indicado nos casos de infeção recente, inexistência de deficit neurológico ou comorbilidades que impeçam uma cirurgia (Tabela 5)3. A antibioterapia dirigida deve ser iniciada após identificação do agente por hemocultura ou biopsia, consistindo em 4 a 6 semanas de tratamento endovenoso até melhoria dos sintomas; deve posteriormente ser convertida para a via oral e assim mantida por um período mínimo de 6 a 12 semanas, sob controlo analítico dos parâmetros de infecção (Tabela 6)3,17,18,21. O tratamento conservador leva à resolução em cerca de 80% dos casos, em associação com repouso no leito e imobilização com ortótese, para conforto do doente ou prevenção da deformidade. Os casos de espondilodiscite cervical podem ter indicação para ortótese cervical, rígida ou Halo3,21-23.

O tratamento cirúrgico tem como objectivos erradicar a infeção, prevenir ou melhorar o deficit neurológico e manter a estabilidade da coluna vertebral, assentando nos pressupostos da descompressão e estabilização; deve estar reservado aos casos de apresentação tardia, persistência da infeção ou abcesso sem resposta à antibioterapia instituída, deformidade progressiva e instabilidade (atingimento de mais de uma coluna), presença ou progressão de deficit neurológico ou abcesso epidural com atingimento neurológico2,3,14,16,17,21,24. O desbridamento cirúrgico, a artrodese com espaçador de titânio ou o enxerto ósseo por via anterior constituem o gold standard cirúrgico da espondilodiscite piogénica3,6,14,21,24.
A via anterior permite uma melhor exposição de abcessos dos músculos psoas e paravertebrais e, consequentemente, melhor desbridamento cirúrgico, devendo ser acompanhada de instrumentação posterior na presença de colapso ou envolvimento de mais de uma coluna (teoria das três colunas de Dennis), deformidade cifótica grave, abordagem anterior a vários níveis, instabilidade segmentar (espondilolistese ou escoliose degenerativa) ou instabilidade cirúrgica (laminectomia wide-to-wide e/ou remoção de mais de 50% das facetas)14,24,25. O desbridamento e descompressão posterior (laminectomia), com ou sem instrumentação, pode estar indicado na presença de infeção posterior ou abscesso epidural isolado16,24. Também a existência de um abcesso vertebral localizado apenas na coluna anterior, envolvendo disco e corpos vertebrais, pode ser tratado através de desbridamento anterior isolado sem ser necessário recorrer a instrumentação14. O método mini-invasivo (MISS) tem indicação nos abcessos de menor extensão envolvendo, regra geral, apenas um disco e 2 corpos vertebrais16.
CONCLUSÃO
A espondilodiscite é uma entidade rara, mas a sua incidência tem vindo a aumentar devido ao envelhecimento da população, aumento da população imunocomprometida, uso de drogas endovenosas e ao aumento de procedimentos invasivos da coluna vertebral, associada ao desenvolvimento dos meios complementares de diagnóstico1,4,5,7,12. É necessário um elevado índice de suspeição, devendo ter-se em atenção os casos de lombalgia prolongada, sem resposta à terapêutica instituída e sem evidência de outra patologia.
O Staphylococcus aureus constitui o agente etiológico mais comummente isolado10-13. O diagnóstico é, muitas vezes, um verdadeiro desafio para o clínico, mas, se atempado, garante bons resultados a longo prazo5,14,18,19. Imagiologicamente, a diminuição do espaço intervertebral com erosão do prato do corpo vertebral é o achado mais precoce, seguido da destruição progressiva do corpo vertebral14. A RM mostrou-se extremamente valiosa na detecção de compressão medular em doentes com deficits neurológicos21. O diagnóstico cultural é também essencial para permitir terapêutica antibiótica dirigida2,3. Deve incluir, pelo menos, 4 a 6 semanas de antibioterapia endovenosa, com imobilização para controlo da dor3,21. A abordagem cirúrgica está indicada em todos os doentes com deficit neurológico. A cirurgia tem um papel importante no alívio da dor, na correcção das deformidades e do comprometimento neurológico, e na restauração da função deteriorada pela patologia2,3,14,16,17,21,24.
O desenvolvimento de novos métodos de diagnóstico, a evolução da terapêutica antimicrobiana e o avanço das técnicas cirúrgicas são os principais responsáveis pela transformação na perspectiva para os doentes com esta condição; no entanto, apesar de atualmente a mortalidade ser rara, continua a associar-se a uma significativa morbilidade.
Na literatura científica são escassos os estudos randomizados sobre espondilodiscite e os existentes são muito heterogéneos para permitir uma comparação entre eles. Ensaios clínicos randomizados são necessários para avaliar a duração óptima do tratamento, a via de administração, bem como o papel da terapêutica combinada e dos fármacos mais recentes.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Gouliouris T, Aliyu SH, Brown NM. Spondylodiscitis: update on diagnosis and management. J Antimicrob Chemother. 2010; 65 (3): 11-24 [ Links ]
2. Sobottke R. Current diagnosis and treatment of spondylodiscitis. Dtsch Arztebl Int. 2008; 105: 181-187 [ Links ]
3. Zarghooni K. Treatment of spondylodiscitis. International Orthopaedics (SICOT). 2008; 36: 405-411 [ Links ]
4. Bettini N. Evaluation of conservative treatment of non specific spondylodiscitis. Eur Spine J. 2009; 18 (1): 143-150 [ Links ]
5. Duarte RM, Vaccaro AR. Spinal infection: state of the art and management algorithm. Eur Spine J. 2013; 22: 2787-2799 [ Links ]
6. Herrero C. Infectious Spondylodiscitis: Has there been any evolution in the diagnostic and treatment outcomes? . Coluna/Columna. 2014; 13 (4): 295-297 [ Links ]
7. Espondilodiscites sépticas: Diagnóstico e tratamento. Arq. Neuro-Psiquiatr. 2003 Sep; 61 (3B)
8. Mylona E. Pyogenic vertebral osteomyelitis: a systematic review of clinical characteristics. Semin Arthritis Rheum. 2009; 39: 10-17 [ Links ]
9. Meredith DS. Postoperative infection of the lumbar spine: presentation and management. International Orthopaedics (SICOT). 2012; 30: 439-444 [ Links ]
10. Camillo FX. Campbell's Operative Orthopaedics. In Canale ST, Beaty J. , editors. Infections of the spine. . Mosby, USA: 12th Edition; 2012. p. 1965-1991.
11. Lebre A. Espondilodiscite Brucélica: Casuística dos Últimos 25 Anos. Acta Med Port. 2014 Mar; 27 (2): 204-210
12. Faria R. Espondilodiscite. Que etiologia?. Acta Med Port. 2011; 24 (6): 1059-1064 [ Links ]
13. Capeli J. Espondilodiscite infecciosa: o estudo de quarenta e um casos. Acta Reum Port. 2007; 32: 255-262 [ Links ]
14. Levin R, Bono CM, Garfin SR. Vertebral Discitis and Osteomyelitis. In AR Vaccaro, editors. Core Knowledge in Orthopaedics: Spine. Philadelphia: Mosby; 2005. p. 212-225.
15. Chang MC. Tuberculous spondylitis and pyogenic spondylitis: comparative magnetic resonance imaging features. Spine. 2006; 31: 782-788 [ Links ]
16. Guerado E, Cerván AM. Surgical treatment of spondylodiscitis. An update. International Orthopaedics (SICOT). 2012; 36: 413-420 [ Links ]
17. Mylona E. Pyogenic vertebral osteomyelitis: a systematic review of clinical characteristics. Semin Arthritis Rheum. 2009 Aug; 39 (1): 10-17
18. Chenoweth CE. Vertebral Osteomyelitis, Discitis, and Spinal Epidural Abscess in Adults. [Guidelines for Clinical Care Inpatient]. Faculty Group Practice Quality Management Program. University of Michigan; 2013. [ Links ]
19. Consciência JG, Pinto R, Saldanha T. Infections of the Spine. In Bentley G, editors. European Surgical Orthopaedics and Traumatology - The EFORT Textbook. 15th EFORT. London: Springer; 2014. p. 801-812.
20. Tsiodras S, Falagas ME. Clinical assessment and medical treatment of spine infections. Clin Orthop Relat Res. 2006 Mar; 444: 38-50
21. Pola E. Medical and surgical treatment of pyogenic spondylodiscitis. Eur Rev Med Pharmacol Sci. 2012 Apr; 16 (2): 35-49
22. Livorsi DJ. Outcomes of treatment for hematogenous Staphylococcus aureus vertebral osteomyelitis in the MRSA era. J Infect. 2008; 57: 128-131 [ Links ]
23. Gerometta A, Bittan F, Olaverri JCR. Postoperative spondilodiscitis. International Orthopaedics (SICOT). 2012; 36: 433-438 [ Links ]
24. Vcelák J, Chomiak J, Toth L. Surgical treatment of lumbar spondylodiscitis: a comparison of two methods. International Orthopaedics (SICOT). 2014; 38: 1425-1434 [ Links ]
25. Chen WH, Jiang LS, Dai LY. Surgical treatment of pyogenic vertebral osteomyelitis with spinal instrumentation. Eur Spine J. 2007; 16: 1307-1316 [ Links ]
26. Hadjipavlou AG. Hematogenous pyogenic spinal infections and their surgical management. Spine. 2000; 25: 1668 [ Links ]
Conflito de interesse:
Nada a declarar
Jorge Homero Moura Guedes de Andrade e Costa
Hospital Curry Cabral
Rua da Beneficência nº 8
1069-166 Lisboa
Telefone: 21 792 4200
jorgehomerocosta@hotmail.com
Data de Submissão: 2015-08-10
Data de Revisão: 2015-09-15
Data de Aceitação: 2016-02-01














