Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Ortopedia e Traumatologia
versão impressa ISSN 1646-2122versão On-line ISSN 1646-2939
Rev. Port. Ortop. Traum. vol.27 no.2 Lisboa jun. 2019
CASO CLÍNICO
Sinovite Vilonodular do Ombro: Um Caso de Sucesso Tratado Artroscopicamente
Carolina T. M. AfonsoI; Susana R. S. PintoI; Miguel M. P. F. FreitasI; Nuno G. F. PaisI; Diana P. F. PedrosaI; Daniel F. PiresI; António A. S. RuanoI
I. Serviço de Ortopedia e Traumatologia da Unidade Local de Saúde do Nordeste, Macedo de Cavaleiros. Macedo de Cavaleiros.
RESUMO
A sinovite vilonodular pigmentada, englobada no grupo dos tumores tenossinoviais de células gigantes, é uma doença rara, benigna e com incidência de 1.8 casos por milhão de habitantes/ano. Ocorre por proliferação da membrana sinovial das articulações, bursas e das bainhas tendinosas, com pigmentação por depósitos de hemossideria.
Afecta sobretudo indivíduos entre os 30 e 40 anos. Geralmente é monoarticular, afectando o joelho em cerca de 80% dos casos e o ombro em apenas 2.4% dos casos.
A sua clínica é inespecífica, o ao RX esta entidade geralmente passa despercebida.
A Ressonância Magnética, não é específica para o seu diagnóstico, mas é útil para diferenciá-la de outras patologias e estratificar a extensão da doença.
O diagnóstico definitivo é histológico.
A sinovectomia é o tratamento indicado. É fundamental saber o subtipo da doença para a escolha o método cirúrgico: aberto ou artroscópico. Apresentamos um caso de um tumor tenossinovial de células gigantes do ombro, localizado, tratado com exérese artroscópia. O tratamento foi eficaz, sem recidiva até à data.
Palavras chave: Sinovite vilonodular pigmentada, Ombro, Tratamento artroscópico.
ABSTRACT
Pigmented villonodular synovitis, which belongs to the group of giant cell tenosynovial tumors, is a rare benign disease, with an incidence of 1.8 cases per million inhabitants per year. It occurs by proliferation of the synovial membrane of the joints, bursae and tendinous sheaths, with pigmentation by haemosideria deposits.
It mainly affects individuals between the ages of 30 and 40. Affects the knee in about 80% of the cases and the shoulder in only 2.4% of the cases.
Its clinical manifestations are nonspecific and on XRay this entity usually goes unnoticed.
Magnetic Resonance Imaging is not specific for diagnosis but is useful for differentiating it from other pathologies and stratifying the extent of the disease.
Definitive diagnosis is histological.
Synovectomy is the indicated treatment. Knowing the subtype of the disease is crucial for choosing the surgical method: open or arthroscopic.
We present a case of a localized giant cell tenosynovial tumor of the shoulder treated with excision by arthroscopy. The treatment was effective, with no recurrence to date.
Key words: Synovitis villonodolar pigmented, Shoulder, Arthroscopic treatment.
INTRODUÇÃO
A sinovite vilonodular pigmentada, englobada no grupo dos tumores tenossinoviais de células gigantes (TTSCG)1, é uma doença rara, com uma incidência de 1.8 casos por milhão de habitantes/ ano2. Caracteriza-se pela proliferação da membrana sinovial das articulações, bursas e das baínhas tendinosas, com pigmentação por depósitos de hemossideria2.
Afecta sobretudo indivíduos entre os trinta e os quarenta anos3. Desconhece-se a sua distribuição por sexos. Geralmente é monoarticular, afectando o joelho em cerca de 80% dos casos. Em apenas 2.4% dos casos afecta o ombro4.
Os TTSCG podem apresentar-se sobe duas formas: 1) forma localizada, em que apenas parte da membrana sinovial ou estrutura é afectada, encontrando-se pouco pigmentada e com menor proliferação vilositária; 2) forma difusa, que envolve toda a membrana sinovial ou estrutura, apresenta vilosidades maiores, nodularidade difusa e é mais pigmentada, podendo assumir colorações que podem ir do amarelo escuro ao castanho2.
A sua clínica é inespecífica, e depende da localização da doença: se é extra-articular apresenta-se sob a forma de uma massa de tecidos moles dolorosa; se é intra-articular pode decorrer com dor na articulação e derrame articular.
A sua evolução é variável, podendo levar a destruição local importante associada a sintomatologia intensa como artralgia, derrame articular, eritema e limitação da mobilidade articular5, podendo em casos mais graves levar ao bloqueio da articulação.
Ao RX esta entidade geralmente passa despercebida, sendo estes geralmente normais. Por vezes podem mostrar derrame articular, edema dos tecidos moles ou destruição extrínseca associada a esclerose5.
A Ressonância Magnética (RMN), apesar de não ser um meio complementar diagnóstico específico para esta patologia, é útil no sentido em que permite diferencia-la de outras patologias articulares e estratificar a extensão da doença. A RMN trata-se de um método de diagnóstico não invasivo, que detecta as lesões difusas e infiltrativas dos tecidos moles, hipodensas em T1 e T2. A hemossiderina causa diminuição de sinal em T1 e T26.
O diagnóstico definitivo é obtido pela histologia de tecido colhido7.
O tratamento consiste na exérese cirúrgica completa de toda a membrana sinovial atingida, por cirurgia aberta ou artroscópica, radioterapia ou procedimentos combinados8. O tratamento pode não ser curativo, porque se trata de uma doença recidivante.
A escolha do tratamento depende da forma de apresentação da doença: nas formas localizadas, está indicada a sinovectomia artroscópica; já em formas difusas e agressivas, por vezes com extensão extra-articular, o método de eleição é a sinovectomia aberta9. Apesar da popularidade crescente da sinovectomia artroscópica, por teralgumas vantagens em relação à técnica aberta, está associada a riscos mais elevados de recidiva, em casos de doença difusa9.
As taxas de recidiva são elevadas (188-257%) sobretudo na forma difusa (68%)10. Apresentamos um caso de um doente com TTSCG localizada, do ombro, articulação raramente afetada por esta doença, tratado eficazmente com exérese artroscópia.
CASO CLÍNICO
Mulher de 74 anos, antecedentes pessoais irrelevantes. Enviada à consulta de Ortopedia por omalgia direita com um ano de evolução, sem história de trauma. Ao exame objectivo apresentava dor com a mobilização articular e limitação marcada do arco de movimento, sem massas palpáveis ou sinais inflamatórios. Não apresentava déficies neurológicos. O RX do ombro foi normal (Figuras 1 e 2).
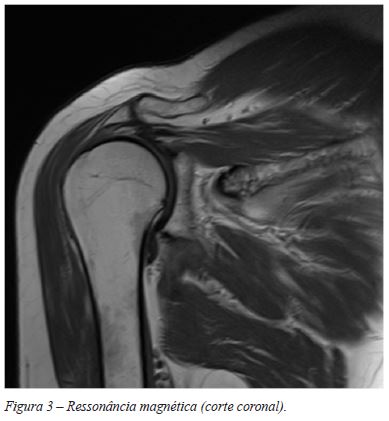
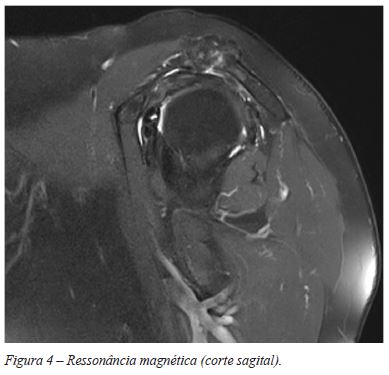
A RMN que mostrou alterações degenerativas da articulação acrómio-clavicular e articulação gleno-umeral, rotura do músculo supra-espinho (SPP) e sinais sinovite com hiposinal, tanto em T1 como em T2, sem invasão extra-articular (Figuras 3 e 4). Optou-se pelo para tratamento cirúrgico artroscópico.
Técnica cirúrgica:
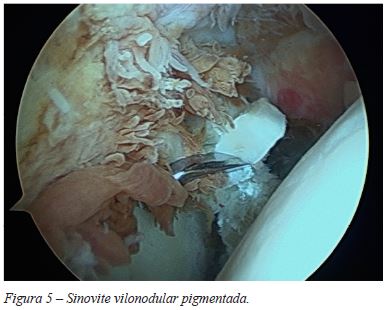
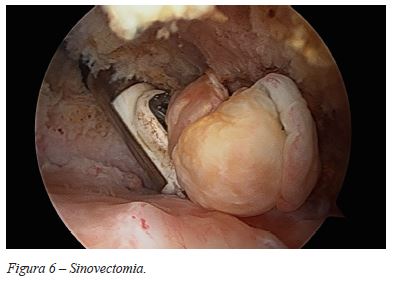
A doente foi submetida a artroscopia do ombro tendo sido constatada extensa sinovite (Figura 5), com suspeita de sinovite vilonodular pigmentada. Foi realizada sinovectomia total (Figura 6), com envio de amostras de tecido para estudo histológico. Foram realizadas também acromioplastia e sutura do SSP com dois sistemas de âncoras.
Não foram verificadas complicações intra-operatórias. O pós-operatório (PO) decorreu sem intercorrências e a doente teve alta ao segundo dia pós-operatório, com imobilizador braquial.
Follow-up:
A histologia das amostras revelou achados consistentes com SVNP.
Nas consultas de seguimento, ao um mês PO a doente encontrava-se assintomática, tendo retirado o suspensor braquial às 6 semanas. Realizou um programa de reabilitação física com 10 sessões de fisioterapia.
Aos seis meses PO apresentava arco de movimento completo e indolor, tendo retomado as suas atividades diárias sem limitações.
Aos dois anos de seguimento apresenta restituição da mobilidade articular e sem recidiva do quadro.
DISCUSSÃO
OS TTSCG são uma doença rara, mas localmente invasivos e que podem levar a morbilidade importante.
Um dos maiores problemas dos TTSCG, é o seu diagnóstico difícil e tardio, tanto pela parca especificidade dos sintomas, como pelo curso insidioso da doença. Desde o início da doença até ao seu diagnóstico podem decorrer meses a anos, com risco de a sua forma focal se tornar gradualmente mais agressiva, com invasão óssea, muscular e tendinosa.
A RMN tem um papel importante para estabelecer um diagnóstico diferencial entre outras situaçõesque cursam com a mesma clínica, tais como condromatose sinovial, o hemangioma sinovial, o fibroxantoma, a artrite reumatóide e até o sarcoma sinovial11.
A biópsia pré-operatória é importante para confirmar do diagnóstico de TTSCG, bem como excluir as sua formas malignas, que apesar de muito raras (3%), existem, sendo estas extremamente agressivas, com metastização pulmonar e morte12; é importante também para descartar outras doenças neoplásicas que exijam um tratamento emergente.
A excisão cirúrgica total da sinovial é considerada a base do tratamento para prevenir a recidiva local. O tratamento conservador reserva-se apenas para casos de recorrência, sem sinovite progressiva, relatado imagiológicamente.
É já globalmente assumido, pela comunidade científica, que a transformação maligna e o risco de metastização são muito baixo, tendo a forma localizada da doença, um excelente prognóstico.
A avaliação da doença e a programação do tratamento devem ser definidas com base na RMN prévia.
O tratamento artroscópico deve ser reservado para casos com doença limitada e puramente articular13. Embora a artroscopia seja um procedimento menos invasivo, não é isento de complicações13. Além do risco de recidiva pela exérese incompleta (50% a 60% dos casos)13, a excisão artroscópica tem um risco teórico de dispersão tumoral conjunta e a contaminação do portal13. Extenso envolvimento articular e disseminação extra-articular podem resultar num tratamento artroscópica falhado8.
Já a excisão cirúrgica aberta está indicada em casos com extenso envolvimento extra-articular, grandes massas ou com doença em locais de difícil acesso. Estudos revelam grandes taxas de sucesso no tratamento definitivo da doença, por via aberta. Um estudo em que foram tratados 21 casos de TTSCG, por via aberta (14 casos no joelho, 5 casos no tornozelo e 2 casos no ombro), ao final de 5,5 anos de seguimento, apenas verificou duas recidivas14.
O tratamento aberto, também não é isento de riscos e complicações. Comparado com sinovectomia artroscópica, a sinovectomia aberta está associada a um maior tempo de internamento e a um maior período de reabilitação. Uma das principais críticas ao procedimento aberto é a rigidez pós-operatória, o que muitas vezes requer manipulação sob anestesia. A taxa de rigidez pós-operatória foi de 24% no estudo de Flandry et. al15. Por essa razão, muitos especialistas defendem procedimentos menos invasivos e de menor agressão.
Já em casos mais avançados, com lesão articular importante, ou com recidivas persistentes e agressivas, a artroplastia ou artrodese podem ser uma solução.
Mais recentemente, o tratamento médico com inibidos da tirocina cinase como o imatinib tem-se revelado promissor1.
Apesar das técnicas cirúrgicas serem feitas adequadamente, as taxas de recidiva da doençaa são elevadas (188-257%) sobretudo na forma difusa (68%)10.
Fatores predisponentes para a recidiva incluem o envolvimento de grandes articulações, sinovectomia incompleta, história de recidiva e envolvimento extra-articular.
Segundo Verspoon et al10, num estudo de 2014, envolvendo 27 casos de TTSCG, ao final de 7,2 anos de seguimento PO, a taxa de recidiva foi de 22%. A probabilidade de recidiva diminui com o tempo. Revela que a forma difusa de TTSCG recidivada é mais difícil de tratar, com o passar do tempo.
Estes achados confirmam a importância em diagnosticar corretamente o sub-tipo de TTSCG16. As recidivas e o seu tratamento acarretam complicações: infecção, destruição articular ou perda de mobilidade articular.
Os autores consideram que, a excisão artroscópica foi eficaz, na qual foi possível fazer uma exérese de todas as lesões, tendo sido o nosso caso tratado com o preconizado pela literatura. Não foram registadas complicações intra ou pós-operatórias. Atualmente não há registo de recidiva.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Gouin F, Noailles T. Localized and diffuse forms of tenosynovial giant cell tumor (formerly giant cell tumor of the tendon sheath and pigmented villonodular synovitis). Orthop Traumatol Surg Res. 2017 Fev; 103 (1): 91-97
2. Bouali H, Deppert EJ, Leventhal LJ, Reeves B, Pope T. Pigmented villonodular synovitis: a disease in evolution. The Journal of Rheumatology. 2004; 31: 1659-1662 [ Links ]
3. Ogilvie-Harris DJ, McLean J, Zarnett ME. Pigmented villonodular synovitis of the knee. The results.of total arthroscopic synovectomy, partial arthroscopic synovectomy, and arthroscopic local excision. J Bone Joint Surg Am. 1992; 74: 119-123 [ Links ]
4. Vigorita VJ. Pigmented villonodular synovitis (giant-cell tumor of the tendon sheath and synovial membrane). A review of eighty-one cases. J Bone Joint Surg Am. 1984 Jan; 66 (1): 76-94
5. Serra T, Morais J, Gonçalves Z. An unusual case of diffuse pigmented villonodular synovitis of the shoulder: A multidisciplinar approach with arthroscopic synovectomy and adjuvante radioterapy. European Journal of Rheumatology. 2017; 4: 142-144 [ Links ]
6. Harris O, Ritchie DA, Maginnis R. MRI of giant cell tumor of tendo sheath and nodular synovitis of the foot and ankle. Foot. 2003; 13: 19-29 [ Links ]
7. Klompmaker J, Veth RP, Robinson PH, Molenaar WM, Nielsen HK. Pigmented villonodular synovitis. Arch Orthop Trauma Surg. 1990; 109 (4): 205-210 [ Links ]
8. Chin KR, Barr SJ, Winalski C, Zurakowski D, Brick GW. Treatment of advanced primary and recurrent diffuse pigmented villonodular synovitis of the knee. J Bone Joint Surg Am. 2002; 84 (12): 2192-2202 [ Links ]
9. Tyler WK, Vidal AF, Williams RJ, Healey JH. Pigmented villonodular synovitis. J Am Acad Orthop Surg. 2006 Jun; 14 (6): 376-385
10. Verspoor FG, Zee AA, Hannink G, van der Geest IC, Veth RP, Schreuder HW. Long-term follow-up results of primary and recurrent pigmented villonodular synovitis. Rheumatology (Oxford). 2014 Nov; 53 (11): 2063-2070
11. Oda Y, Takahira T, Yokoyama R, Tsuneyoshi M. Diffuse-type giant cell tumor/ pigmented villonodular synovitis arising in the sacrum: malignant form. Pathol Int. 2007; 57 (9): 627-631 [ Links ]
12. Bertoni F, Unni KK, Beabout JW, Sim FH. Malignant giant cell tumor of tendon sheath and joints (malignant pigmented villonodular synovitis). Am J Surg Pathol. 1997; 21: 153-163 [ Links ]
13. Auregan JC, Klouche S, Bohu Y, Lefevre N, Herman S, Hardy P. Treatment of pigmented villonodular synovitis of the knee. Arthroscopy. 2014; 30 (10): 1327-1341 [ Links ]
14. Lee M, Lee SH, Suh JS, Yang WI. Outcomes of Diffuse-Type Pigmented Villonodular Synovitis (PVNS) after Open Total. Synovectomy Korean Bone Joint Tumor Soc. 2010 Jun; 16 (1): 27-36
15. Kim SJ, Shin SJ, Choi NH, Choo ET. Arthroscopic treatment for localized pigmented villonodular synovitisof the knee. Clin Orthop Relat Res. 2000; 379: 224-230 [ Links ]
16. Flandry F, Hughston JC, McCann SB, Kurtz DM. Diagnostic features of diffuse pigmented villonodular synovitis of the knee. Clin Orthop Relat Res. 1994; 298: 212-220 [ Links ]
Conflito de interesse:
Nada a declarar.
Carolina Tiago Afonso
Serviço de Ortopedia e Traumatologia
Unidade Local de Saúde do Nordeste
Rua Antero Quental, 2
5340-232 Macedo de Cavaleiros
Telefone: 91 221 90 37
Fax: 278 428 244
angelo@gmail.com
Data de Submissão: 2018-02-05
Data de Revisão: 2019-10-01
Data de Aceitação: 2019-10-10














