Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Acta Obstétrica e Ginecológica Portuguesa
versão impressa ISSN 1646-5830
Acta Obstet Ginecol Port vol.11 no.3 Coimbra set. 2017
CASO CLÍNICO/CASE REPORT
Quisto anexial às 19 semanas de gravidez: abordagem laparoscópica
Adnexal cyst at 19th weeks of gestation: laparoscopic approach
Ana Gonçalves Andrade*, Leonor Aboim**, José Reis**, Fátima Faustino***
Hospital Beatriz Ângelo
*Interna de Formação de Ginecologia e Obstetrícia, Maternidade Dr. Alfredo da Costa, Centro Hospitalar Lisboa Central
**Assistente Hospitalar de Ginecologia e Obstetrícia, Hospital Beatriz Ângelo
***Assistente Hospitalar Graduada de Ginecologia e Obstetrícia, Hospital Beatriz Ângelo
Endereço para correspondência | Dirección para correspondencia | Correspondence
ABSTRACT
The diagnosis of adnexal masses in pregnancy has increased in the last decades.
The advantages of histopathological confirmation as well as avoidance of possible complications as torsion, rupture or hemorrhage must be weighed against the risks of fetomaternal morbimortality associated with surgery during pregnancy. We present a case of a 19 week pregnant woman with an adnexal mass excised laparoscopically.
Keywords: Laparoscopia; Gravidez; Quisto anexial.
Introdução
A incidência de massas anexiais na gravidez varia entre 1 e 4%1 e, graças aos avanços no diagnóstico ecográfico pré-natal, a sua detecção tem-se tornado mais frequente.
Tal como na mulher não grávida a maioria das formações anexiais correspondem a quistos funcionais com resolução espontânea ou a patologia benigna (quisto dermoide, cistadenoma sero-mucoso, endometrioma). Apesar de um baixo risco de malignidade (1-8%), as massas anexiais associam-se também ao risco de rotura, torsão (10-15%, maior risco no primeiro trimestre) e obstrução ao trabalho de parto.
Na ausência de estudos prospectivos a melhor abordagem terapêutica é ainda controversa e deve basear-se na avaliação dos riscos e benefícios materno- fetais. As opções terapêuticas são a vigilância clínica ou tratamento cirúrgico, no qual a via de abordagem (laparotomia versus laparoscopia) não é consensual.
Caso-clínico
Mulher de 35 anos, nulipara, saudável, sem antecedentes cirúrgicos, com 17 semanas(s) de gestação, encaminhada à consulta de Obstetrícia, por achado ecográfico de formação quística que ocupa todo o fundo de saco de Douglas. Estava assintomática. Na reavaliação ecográfica confirmou-se a presença de quisto seroso do ovário esquerdo de 94x59x63mm, com vascularização periférica de alta resistência. Foi proposta para cirurgia eletiva.
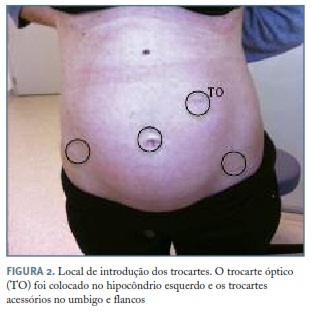
Às 19s de gestação foi submetida a quistectomia laparoscópica sob anestesia geral. A grávida foi posicionada em decúbito dorsal com lateralização esquerda e elevação do flanco direito através da colocação de um apoio próprio. A entrada inicial na cavidade foi realizada a nível umbilical, sob visualização direta, tendo-se posteriormente colocado um trocarte em localização supra-umbilical, no hipocôndrio esquerdo, para colocação da óptica e mais duas vias acessórias (5mm) no flanco esquerdo.
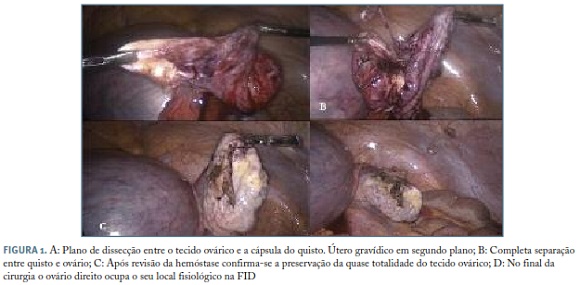
Intraoperatoriamente, para além de um útero de dimensões aumentadas, identificou-se, ao nível do fundo de saco de Douglas, a formação quística com cerca de 10 cm. A exploração cirúrgica constatou tratar-se de uma formação anexial direita pelo que se colocou uma quarta via acessória de 5mm no flanco direito. Foi posteriormente realizada quistectomia, com rotura intra- -operatória do quisto com saída de conteúdo mucinoso homogéneo. Foi tentada a máxima preservação do tecido ovárico (Figura 1). A vitalidade fetal foi confirmada no final do procedimento.
O pós-operatório imediato decorreu sem intercorrências, nomeadamente sem queixas de contractilidade. A grávida realizou profilaxia antibiótica e tromboembólica (enoxaparina 40mg/d), de acordo com o protocolo da instituição. Teve alta no primeiro dia pós-operatório.
Na consulta de revisão operatória não apresentou queixas relevantes. Histologicamente foi confirmada a natureza benigna do quisto (cistadenoma mucinoso benigno).
A restante gravidez decorreu sem intercorrências. Iniciou espontaneamente trabalho de parto às 40s de gestação, tendo ocorrido parto eutócico com nascituro de peso adequado à idade gestacional.
Discussão
A par da patologia digestiva (apendicite, colecistite aguda, oclusão intestinal) a patologia anexial é a principal indicação para cirurgia não-obstétrica durante a gravidez, estimando-se que 1 em cada 500-650 mulheres necessitem de cirurgia durante a gravidez.
A cirurgia abdominal durante a gravidez aumenta o risco de aborto espontâneo, rotura prematura pré-termo de membranas, ameaça de parto pré-termo e parto pré-termo. Relativamente à patologia anexial importa considerar que uma atitude expectante, adiando a cirurgia para o período pós-parto, pode atrasar o diagnóstico de malignidade e condicionar um risco acrescido de torção, rotura ou hemorragia do quisto com necessidade de cirurgia emergente, à qual se associa maior morbilidade. Na patologia anexial são indicações operatórias mais consensuais diâmetro superior a 5-6 cm com persistência no segundo e terceiro trimestres, avaliação ecográfica suspeita e rotura ou torção do quisto2. Não está indicado o uso de marcadores tumorais na vigilância de quistos anexiais na gravidez.
As primeiras descrições da cirurgia laparoscópica na gravidez datam da década de 70 com vista ao diagnóstico de gravidez ectópica. A presença de um útero gravídico, bem como de possíveis repercussões fetais, desde cedo levantou preocupações relativas à segurança da laparoscopia na grávida. De facto estão descritas lesões acidentais do útero secundárias à introdução dos trocartes, com um caso descrito de pneumoamnios e morte fetal3, assim como acidemia fetal em animais4.
Apesar de não existirem estudos prospectivos que comparem a laparotomia e a laparoscopia na gravidez, são múltiplos os estudos observacionais retrospectivos que demonstram que a laparoscopia, inicialmente considerada contra-indicada na mulher grávida, é uma via de abordagem eficaz e segura nesta população. Entre as duas vias de abordagem cirúrgica não foram registadas diferenças no desfecho obstétrico e neonatal, nomeadamente na idade gestacional no parto, peso ao nascer, restrição de crescimento fetal, sobrevida neonatal e malformações congénitas5. A vigilância aos sete anos também não mostrou anomalias físicas ou de desenvolvimento nestas crianças. Assim, considera-se atualmente que o desfecho materno-fetal é idêntico na abordagem laparoscópica comparativamente à convencional. Por outro lado é aceite que os benefícios da laparoscopia na população não grávida também se aplicam na gravidez, nomeadamente menos dor no pós-operatório e, consequentemente, menor exposição fetal a narcóticos, menor perda hemática, menor depressão respiratória no pós-operatório, menor risco tromboembólico por deambulação precoce e menor risco de infecção6. A estes deve ainda acrescentar-se uma melhor visualização do campo operatório na laparoscopia, o que diminui a necessidade de manipulação uterina, reduzindo o risco de aborto/parto pré-termo.
Por forma a optimizar os resultados dever-se-á adaptar a técnica cirúrgica. Segundo as orientações da Sociedade Americana de Cirurgiões Laparoscópicos e Gastroenterológicos7:
1. Não existe nenhuma idade gestacional em que a laparoscopia esteja contra-indicada na gravidez. Na tentativa de minimizar as complicações obstétricas e optimizar as condições operatórias sugere-se a realização dos procedimentos eletivos no segundo trimestre de gravidez.
2. Deverá ser promovida a lateralização da grávida para a esquerda (inclinação da mesa operatória, elevação lombar através de uso de acessórios apropriados) por forma a diminuir a pressão sobre a veia cava inferior, melhorando o retorno venoso e assim a perfusão placentar.
3. A introdução do primeiro trocarte poderá ser realizada pela técnica de Veress ou técnica aberta, desde que o local de introdução seja ajustado de acordo com a altura uterina.
4. Adaptar a localização das portas à patologia em causa e às dimensões do útero (Figura 2).
5. Uma pressão de insuflação de 12-15mmHg de CO2 é segura na gravidez. As alterações fisiológicas da gravidez, nomeadamente a elevação fisiológica do diafragma, torna a grávida mais susceptível ao pneumoperitoneu e aos seus efeitos na diminuição do volume pulmonar residual e da capacidade funcional residual. Por outro lado a difusão intraperitoneal de CO2 levanta algumas preocupações relativas ao pH fetal, apesar de não estarem demonstrados efeitos deletérios do CO2 em fetos humanos.
6. Monitorização intraoperatória da CO2 materno por capnografia.
7. Devem ser utilizados dispositivos de compressão pneumática durante e após a cirurgia e promover a deambulação precoce. A realização de tromboprofilaxia com heparina de baixo peso molecular deve ser ponderada.
8. A frequência cardíaca fetal deve ser confirmada antes e após a cirurgia.
9. Não está indicada a tocólise profilática (Figura 2).
Conclusão
Na ausência de estudos randomizados a decisão mais complexa na abordagem das massas anexiais na gravidez é a decisão de intervir cirurgicamente, por oposição à vigilância clínica. Uma vez decidida a cirurgia as indicações para laparoscopia na gravidez são idênticas às da população não grávida7, sendo que algumas adaptações da técnica devem ser tidas em conta.
Nestes casos em particular, a presença de uma equipa cirúrgica com treino e experiência neste tipo de procedimento é essencial para alcançar um bom desfecho cirúrgico, materno e fetal.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Leiserowitz G. Managing ovarian masses during pregnancy. Obstet Gynecol Surv 2006; 61:463-470. [ Links ]
2. Glanc P, Salem S, Farine D. Adnexal masses in pregnant patient: a diagnostic and management challenge. Ultrasound Q 2008;24(4):225-240. [ Links ]
3. Jennifer D Frieddman, pneumoperitoneum and pregnancy loss after second trimester laparoscopic surgery. Obstetric and gynecology 2002; 99:512-515.
4. Uemura K, McClaine RJ, de la Fuente SG, et al. Maternal insufflation during the second trimester equivalent produces hypercapnia, acidosis, and prolonged hypoxia in fetal sheep. Anesthesiology 2004; 101:1332. [ Links ]
5. Reedy M, Kallen B, Kuehl T. Laparoscopy during pregnancy: a study of five fetal outcome parameters with use of the Swedish Health Registry. J Reprod Med 1997;42:33-38. [ Links ]
6. Yumi H. Guidelines for diagnosis, treatment, and use of laparoscopy surgical problems during pregnancy. Surg Endosc 2008; 22:849-861. [ Links ]
7. Pearl J, Price R, Richardson W, Fanelli R. Society of American Gastrointestinal Endoscopic Surgeons. Guidelines for diagnosis, treatment, and use of laparoscopy for surgical problems during pregnancy. Surg Endosc Other Interv Tech. 2011;25:3479-3492. [ Links ]
Endereço para correspondência | Dirección para correspondencia | Correspondence
Ana Gonçalves Andrade
E-mail: a.anagoncalvesa@gmail.com
Recebido em: 01-01-2014
Aceite para publicação: 26-10-2015