Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Acta Obstétrica e Ginecológica Portuguesa
versão impressa ISSN 1646-5830
Acta Obstet Ginecol Port vol.14 no.3 Coimbra set. 2020
ARTIGO DE REVISÃO/ REVIEW ARTICLE
Challenges in care after fetal death: should the mode of delivery be a maternal choice?
Desafios nos cuidados após morte fetal: deverá a via do parto ser uma escolha materna?
Catarina Barros Azevedo1, Carla Ramalho2
Faculdade de Medicina da Universidade do Porto.
1 Mestrado integrado em Medicina. Faculdade de Medicina da Universidade do Porto
2 Professora auxiliar convidada da Faculdade de Medicina da Universidade do Porto; Assistente Hospitalar Graduada de Ginecologia e Obstetrícia do Centro Hospitalar Universitário de São João, Porto, Portugal
Endereço para correspondência | Dirección para correspondencia | Correspondence
ABSTRACT
Fetal death remains the most overwhelming complication in obstetric care. As a sudden event, it entails a huge impact on families, making it difficult to assimilate new information and take important decisions, as well as making important decisions consciously.
This literature review aimed to question the validity of the maternal request for delivery after fetal death, as also to reflect the need for proper training of healthcare providers, making them capable of enlighten and guide families.
Once the risks and benefits have been elucidated, it is reasonable to grant an elective caesarean delivery, if this is still the mother’s desire.
Keywords: Stillbirth; Fetal death; Delivery; Obstetric; Bereavemen care; Care pattern; Maternal.
Introdução
A morte fetal é um grave problema de saúde pública, amplamente ignorado em todo o mundo1,2. No ano de 2015, estimaram-se, globalmente, mais de 2,6 milhões de mortes fetais3. Ainda que a esmagadora maioria destas mortes ocorra nos países em desenvolvimento (cerca de 98%)3, este continua a ser um assunto de grande importância para os países desenvolvidos, uma vez que a incidência de morte fetal é um indicador essencial do acesso e da qualidade dos cuidados de saúde4. Acredita-se que seja cerca de 10 vezes mais comum que a síndrome de morte súbita infantil e, ainda assim, as famílias parecem estar mais consciencializadas com a segunda5; o que em parte talvez se deva à falta de informação pelos cuidados de saúde, no período pré-natal, que não alertam as famílias para a possibilidade de morte fetal6. A inclusão deste tema, nas recomendações da maternidade, poderá facilitar a sua interiorização2,7,8.
Devido à redução drástica da prevalência da mortalidade fetal ocorrida desde 1940, nos países desenvolvidos, criou-se a expectativa de que todas as gestações terminam com o nascimento de um bebé saudável. No entanto, esse declínio não se mostrou tão acentuado nos últimos anos9, provavelmente devido à mudança dos estilos de vida e das caraterísticas da população, com um aumento da idade materna e aumento das prevalências de obesidade, excesso de peso e tabagismo na gravidez9-11, bem como patologia materna, intimamente associada a um maior risco de morte fetal, como infeções, pré-eclâmpsia, diabetes e doenças autoimunes12.
Apesar de ser um evento raro nos países desenvolvidos3, é uma das complicações mais devastadoras da gravidez, que acarreta um impacto desmedido nas famílias que a vivenciam11,13.
Perante a confirmação da morte fetal, as mulheres ficam envolvidas por uma ampla gama de emoções, que desafiam o processamento de informação objetiva, pelo que se questiona se, de facto, estas devem ter a decisão da via do parto nas suas mãos14. É necessário que o profissional de saúde proporcione um suporte psicológico sólido, seja capaz de orientar a mulher na tomada de decisões, com base na melhor evidência científica, e se sinta preparado para aconselhar e acompanhar a família15.
Considerada uma das experiências mais difíceis de abordar na medicina, a morte fetal também acarreta consequências significativas para os profissionais de saúde16 e a inexistência de uma abordagem-padrão adequada leva a uma discrepância preocupante dos cuidados, nos diferentes hospitais, assim como uma interação fria e insensível, entre o casal enlutado e os profissionais de saúde7. Esta lacuna na relação e na comunicação entre ambos pode resultar num conflito, aquando da tomada de decisões importantes, pelo que se torna fundamental dar maior atenção a esta problemática7,17.
Por tudo isto, a realização deste trabalho teve como objetivo refletir acerca da capacidade materna no processo de escolha da via do parto, após a ocorrência da morte fetal, e do papel dos profissionais de saúde no aconselhamento a partir da melhor evidência clínica existente.
Metodologia
Foi realizada uma revisão da literatura, iniciada com uma pesquisa na base de dados Medline (PubMed), de julho a novembro de 2019, limitada a artigos escritos em língua portuguesa e inglesa, publicados entre 2004 e 2019, sem restrições quanto ao tipo de artigos. As palavras-chave utilizadas foram «stillbirth», «fetal death», «delivery, obstetric», «bereavement care», «care pattern, maternal».
De entre os artigos obtidos com esta pesquisa, foram incluídos os artigos que abordavam a preferência materna na via do parto, em situações de morte fetal. A leitura e análise dos artigos foi feita por um dos autores, sendo o seu trabalho revisto e discutido com o segundo autor sempre que surgiram dúvidas.
Pela leitura dos títulos e dos resumos, foram obtidos 42 artigos e após a leitura integral ficaram selecionados os sete artigos que abordam o tema. Um outro artigo, apesar de não se integrar nos critérios definidos, foi analisado por abordar a escolha da via do parto num caso de anomalia letal. Pelo método backward reference tracking foram analisadas as referências bibliográficas dos artigos escolhidos e incluídas se consideradas pertinentes.
Resultados e discussão
No Quadro I apresentam-se as caraterísticas gerais dos artigos incluídos na revisão.
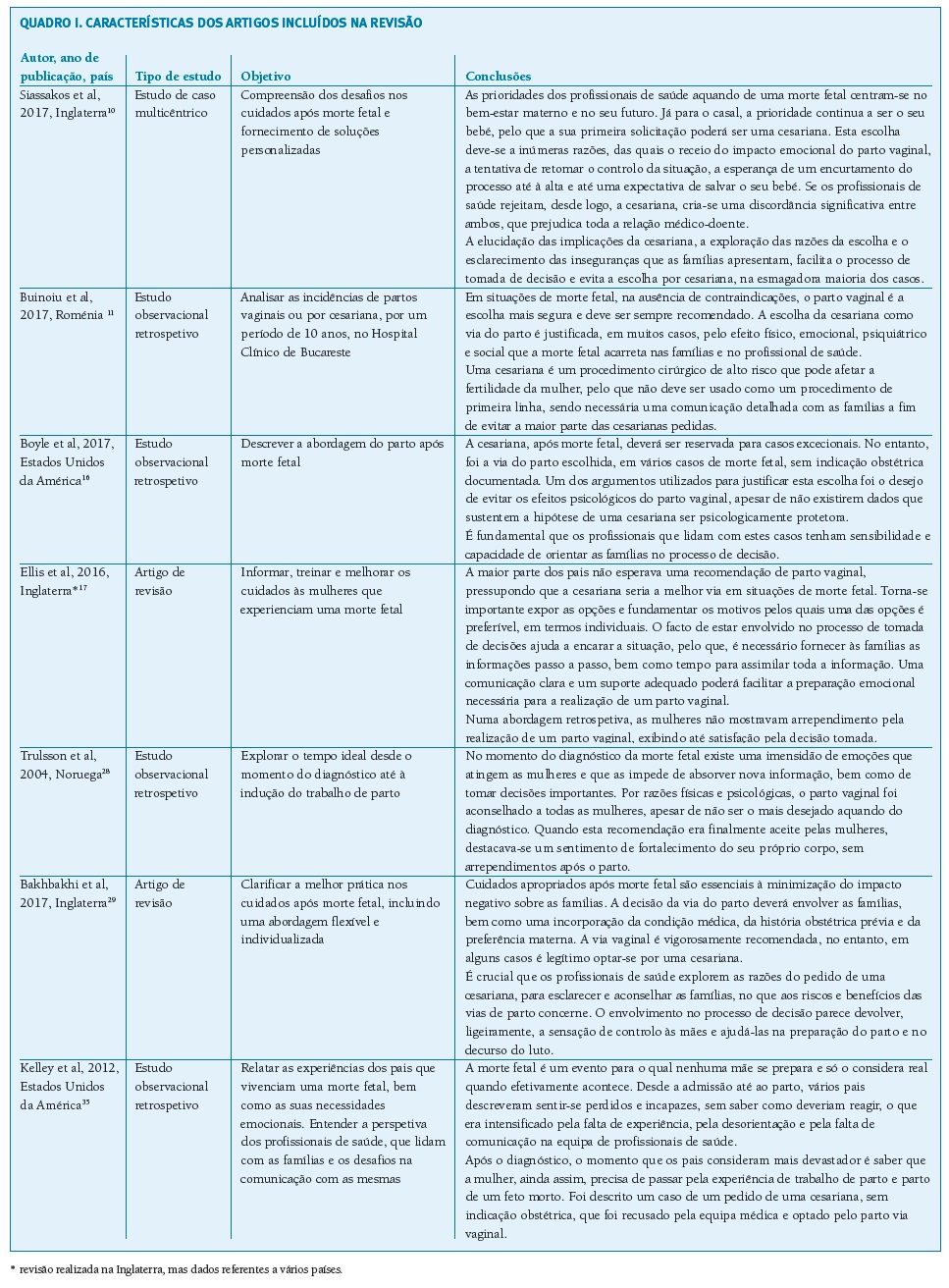
(clique para ampliar ! click to enlarge)
Via do parto em casos de morte fetal
São conhecidos diversos fatores capazes de influenciar a abordagem da via do parto após morte fetal, entre os quais se destacam a idade gestacional, a situação médica materna, a história de cirurgia uterina, a disponibilidade de profissionais de saúde qualificados, assim como a vontade da própria mulher8,11,18.
A vontade materna, relativamente à escolha da via do parto, é cada vez mais valorizada19-21, ainda que, segundo a opinião publicada pelo American College of Obstetricians and Gynecologists, na ausência de indicações maternas ou fetais para uma cesariana, um parto vaginal é seguro e apropriado, devendo ser fortemente recomendado20. Aliado a esta tendência de valorizar a vontade materna, está o facto de as mulheres preferirem optar, cada vez mais, por uma cesariana22.
Mas será que, numa situação de morte fetal, perante o impacto emocional e psicológico que a mesma acarreta, as mulheres são capazes de escolher, de forma consciente, a melhor via de parto?
Em Portugal, apesar de uma ligeira redução da proporção global de partos por cesariana, desde 2013, os níveis ainda continuam acima do recomendado pela Organização Mundial de Saúde, sendo mais elevados nas maternidades privadas23. Embora não se saiba, nestes dados, qual o contributo das cesarianas por pedido materno, é necessária uma reflexão acerca dos riscos que são assumidos, desnecessariamente, com as cesarianas sem indicação21.
O parto vaginal é recomendado na maioria das mulheres, por ser fisiológico, permitindo uma recuperação pós-parto mais rápida e uma estadia hospitalar mais curta24. Por outro lado, o parto por cesariana pode e deve ser considerado em algumas situações maternas e fetais. No entanto, como qualquer outra cirurgia major, a cesariana não está isenta de complicações anestésicas e cirúrgicas16, bem como de implicações nas gestações futuras, o que deve ser tido em conta, se existirem planos de uma nova gravidez8,25.
No cenário de uma morte fetal, a segurança materna torna-se o principal objetivo. Deste modo, face ao maior risco que a cesariana acarreta, de desconforto e depressão pós-parto26, de internamento mais prolongado, de um maior período de incapacidade27 e de perturbação da fertilidade futura8, o parto vaginal é vigorosamente recomendado11.
Quando se analisa a questão da preferência da mulher, aquando da escolha da via do parto, conclui-se que a primeira solicitação da grávida poderá ser uma cesariana, pelo impacto emocional que o parto vaginal acarreta7,8,17.
O papel do médico passa por considerar todos os fatores de risco específicos, como a idade, o índice de massa corporal, patologia associada, a idade gestacional e os planos reprodutivos futuros7,20. Quando a escolha por cesariana é considerada inaceitável pelos profissionais de saúde, gera-se uma discordância e tensão significativa entre ambos, que prejudica toda a relação médico-doente7,17,28. Na esmagadora maioria dos casos, este pedido pode ser evitado, após elucidação das implicações de uma cesariana, exploração das razões da escolha, bem como o esclarecimento das inseguranças, medos e mitos das famílias2,7,8,16,17,24,28,29. Um exemplo é o facto da mulher acreditar na possibilidade de alívio da dor emocional relativa ao parto16, com uma cesariana, sendo que os dados sugerem que esta pode até intensificar a dor com a recuperação pós-operatória14,16.
Siassakos e colaboradores7, num estudo de caso multicêntrico, verificaram que existem várias razões que explicam a preferência das mulheres por uma cesariana, nomeadamente, o controlo do próprio corpo, a fraca preparação psicológica e emocional para vivenciar um parto vaginal, o infundado desejo de encurtar o processo desde o diagnóstico até à alta hospitalar, o medo da dor associada ao parto vaginal, bem como uma réstia de esperança de salvar o seu bebé com uma cesariana rápida, seguida de reanimação7. No entanto, a evidência científica claramente contradiz a preferência do casal, mostrando que a maioria das mulheres que sofre uma morte fetal tem partos vaginais com resultados favoráveis13,17, mesmo com história prévia de cesariana13,14.
Num testemunho partilhado por Cooper e colaboradores30, num caso de um feto com anencefalia, questionou-se a legitimidade do pedido materno na escolha da via do parto, pelo choque psicológico vivenciado. Concluíram que, embora se deva incentivar um parto vaginal, é apropriado realizar uma cesariana, se esta for solicitada, após uma exposição integral dos benefícios e riscos clínicos de ambos os modos de parto30.
De acordo com a literatura, há referência à pressão para a tomada de decisões num momento de grande instabilidade psicológica15-17, enquanto que outros dados de pesquisa sugerem que menos de metade dos pais, quando são questionados, reconhece que esteve envolvidos nos processos de tomada de decisão após morte fetal31.
É importante que as mulheres possam fazer escolhas informadas e conscientes, dado que, o facto de estarem envolvidas no processo de escolha, pode facilitar a recuperação da sensação de controlo, num momento em que se encontram sem rumo17,29.
Quando as mulheres entendem que o parto vaginal é a melhor opção, tanto a nível físico, como a nível emocional, acabam por decidir por esta via. Várias partilharam que, embora com receio do impacto emocional, após o parto vaginal, tiveram um sentimento de fortalecimento do seu corpo, que contrastou com a frustração sentida no momento do diagnóstico, razão pela qual não alteravam a sua decisão17,28.
O impacto psicológico: perspetiva da grávida/casal
Imediatamente após o momento da confirmação da morte fetal, a obtenção de novas informações é desafiante para as grávidas, por estas se encontrarem abaladas a nível emocional e psicológico17,28,32,33. Os próprios pais sentem que, durante esse período, são incapazes de tomar decisões34,35, pela dificuldade de captar novas informações, sendo o desejo de fuga unânime28. Destacam ainda que, a incapacidade dos profissionais de saúde para responder às suas necessidades e solicitações, levou os mesmos a experimentar intensa frustração15,17, que, por vezes, era expressa em comportamentos agressivos15.
Em contrapartida, recordam o momento do conhecimento da morte do seu bebé de forma exímia29,32, o que torna fundamental uma seleção adequada de quem transmite a informação e de que forma é transmitida, para amenizar o impacto psicológico a longo-prazo32.
Martínez-Serrano e colegas34 partilharam o testemunho de alguns casais, que consideraram fundamental ter alguém que os orientasse na importância das suas decisões: “Either they help you or they orient you or you cannot make any decision for yourself because you are living through a total night-mare”. Outra declaração publicada por Trulsson e seus colegas28, mostra também que existe elevada perturbação emocional nas declarações de mulheres: “He explained why we should give birth normally, because there’s less risk of complications and the grief process and all that. (…) Then I realized, because that’s when I understood it would be a normal delivery and I would be going through labor. I hadn’t quite understood that, I wasn’t there mentally, so I thought it was abominable, but until then I’d been like ‘okay, alright, uh-huh’ and took in the information”.
A depressão, as crises de ansiedade e pânico, o stress pós-traumático, as fobias e a ideação suicida são alguns dos efeitos que têm um grande impacto nas mulheres e nas famílias, pelo facto de poderem persistir nas gestações seguintes6,32,36,37. Existe um receio enorme da possibilidade de recorrência de morte fetal, que induz uma preocupação constante durante toda a gravidez38,39, como é possível perceber pelo testemunho partilhado, no estudo de Côté-Arsenault e Freije: “You’re happy that you are [pregnant] but you can’t be that innocent…Am I confident? No. Will I relax? No. There is not a point that I will relax until they are out and breathing… I’ve definitely learned to live in the present and know that life can turn on a dime, at any old time”39.
O impacto psicológico: perspetiva dos profissionais de saúde
A morte fetal é também um desafio nos cuidados obstétricos, dado que esta especialidade não está preparada para comunicar más notícias e abordar o processo de luto17,35,40, tema corroborado no estudo de Kelley e Trinidad35: “[With stillbirth] you transition from being a doctor to a hand holder, a grief counsellor. (...) The team transitions too, because as an obstetrician once pregnancy ends, while you are still involved, that baby gets taken over by the pediatrician or pediatric team. I won’t say the relationship ends, but it definitely changes. Whereas with stillbirths there is no transition of care, and you are kind of left being that counsellor”.
A equipa de profissionais de saúde que está envolvida nos cuidados destas famílias revela uma carga emocional pessoal e profissional muito significativa, com efeitos psicológicos como stress pós-traumático e sentimentos de culpa, raiva e tristeza34,40,41. Motivo que poderá ser um obstáculo na interação com as famílias14,38,41, dado que, quando questionados, a maioria dos profissionais sentiram não estar preparados para tal17,42.
A maioria relata que vivenciou uma dualidade na sua postura enquanto médico, já que, por um lado, tinha a responsabilidade no apoio das famílias e, por outro, tinha um sentimento de incapacidade para lidar com as necessidades emocionais das mesmas32,35,38. Uma demonstração desta dualidade emocional, através dum testemunho de um obstetra, foi partilhada por Kelley e Trinidad, “The hardest part, I think, is the emotional support for us because we have to separate ourselves from that and be the clinician, and I find that is the hardest to do both - be there as their friend and then also step back and figure out why for them”35.
A comunicação com a grávida/casal
Os principais objetivos na prática clínica, nos cuidados após uma morte fetal, são uma interação adequada, uma partilha da tomada de decisão e um suporte eficaz13. A comunicação é um elemento-chave na abordagem das famílias que lidam com uma perda e, tal como todas as restantes competências clínicas do médico, deve ser aperfeiçoada35.
Uma comunicação insensível, entre a equipa médica e o casal em luto, e uma divergência significativa entre diferentes hospitais mostraram-se percetíveis nos cuidados pós-morte fetal7,17, fatores que intensificam os efeitos avassaladores, a curto e longo prazo, da morte fetal9,17.
No estudo de O’Connell e colegas43, com o objetivo de entender quais os aspetos dos cuidados médicos, em situações de morte fetal, que são valorizados pelos pais, quais podem ser melhorados e quais é que geram sofrimento, foi constatado que, cerca de um quarto dos pais analisados não sentiu que foi abordado com sensibilidade, clareza, privacidade e paciência pelo profissional de saúde. Detetou ainda que, um quinto dos pais não sabia quem é que lhes tinha comunicado a notícia43.
A maior parte das lacunas existentes resulta de uma fraca preparação das equipas, partindo das próprias o reconhecimento de um treino não-satisfatório para lidar com estas situações17,42,44. A criação de programas abrangentes de suporte e orientação de profissionais de saúde que não foram desenhados, especificamente, para os reais problemas do cuidado do luto, levaram à existência de falhas, pelo que tiveram pouco ou nenhum impacto na prática clínica38.
Um fator essencial inerente à tomada de decisão consciente do casal é um treino adequado dos profissionais17, de forma a tornar a comunicação clara, cuidadosa e compreensiva, podendo mesmo exigir a repetição de informação e recomendações7,14. Acima de tudo, os médicos devem fazer todos os esforços para garantir que as suas recomendações sejam guiadas pelos quatro princípios da ética médica: autonomia, justiça, beneficência e não maleficência30.
Uma história médica abrangente, com uma avaliação do desejo reprodutivo e dos fatores de risco específicos da mulher, poderá ser uma abordagem prévia à decisão da via de parto mais adequada11,30. Posteriormente, o profissional de saúde deverá expor, detalhadamente, as opções de parto disponíveis, bem como os benefícios e as contraindicações de cada uma, para que a mulher possa escolher, de forma informada, qual a melhor opção para si17,30.
O risco de induzir um trauma adicional, com uma abordagem clínica e emocional inadequada durante a fase aguda, não deve ser subestimado pelos profissionais de saúde42. Não é possível alterar as notícias que é necessário comunicar, mas pode alterar-se e, sobretudo, melhorar a forma como as mesmas são transmitidas45, dando primazia ao bem-estar materno e à possibilidade de uma gestação futura7.
Conclusão
Atualmente, não existem normas de orientação clínica claras para abordar as situações de morte fetal no que diz respeito à via de parto. Vários fatores influenciam no processo de escolha, no entanto, a vontade materna tem-se destacado nos últimos anos. A capacidade das mulheres tomarem decisões conscientes, após um diagnóstico de morte fetal, é ambígua, por todo o impacto emocional que este origina.
A abordagem de situações que envolvem a morte é uma lacuna existente na formação da especialidade de Obstetrícia e Ginecologia, sendo os próprios profissionais a confessar não ter uma correta preparação para lidar com estas situações. É portanto necessário um treino adequado dos profissionais de saúde, de forma a corresponder às necessidades e expectativas das famílias, representando um suporte sólido, ainda que genuinamente afetados pelo impacto emocional.
O parto vaginal é amplamente recomendado, desde que na ausência de contraindicações, por demonstrar mais benefícios a curto e a longo prazo, relativamente à cesariana. Sendo a segurança materna o principal objetivo, é legítima a realização de um parto vaginal. Contudo, numa primeira instância, isto pode não ser tão claro para os pais que vivenciam uma morte fetal, sendo a sua primeira solicitação uma cesariana. Não obstante, se exploradas as razões da escolha, bem como as incertezas associadas, na grande maioria dos casos, um parto vaginal é escolhido, sem arrependimentos futuros.
Perante uma morte fetal, devem ser explorados todos os riscos e benefícios de cada via de parto, e se, ainda assim, o desejo materno for uma cesariana, parece aceitável ceder à sua vontade.
No entanto, mais pesquisas centradas neste tema são necessárias, para uma análise otimizada da experiência materna, bem como das consequências da sua preferência ao nível da via do parto, de modo a aperfeiçoar os cuidados após morte fetal e aconselhar futuras grávidas neste contexto.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Pollock D, Ziaian T, Pearson E, Cooper M, Warland J. Understanding stillbirth stigma/ : A scoping literature review. Women and Birth. Published online 2019. DOI: 10.1016/j.wombi.2019.05.004.
2. Flenady V, Wojcieszek AM, Middleton P, et al. Stillbirths: recall to action in high-income countries. Lancet (London, England). 2016;387(10019):691-702. DOI: 10.1016/S0140-6736(15)01020-X. [ Links ]
3. WHO | Stillbirths. WHO. Published 2016. Accessed September 19, 2019. https://www.who.int/maternal_child_adolescent/epidemiology/stillbirth/en/ [ Links ]
4. Say L, Donner A, Gülmezoglu AM, Taljaard M, Piaggio G. The prevalence of stillbirths: A systematic review. Reprod Health. 2006;3:1-11. DOI: 10.1186/1742-4755-3-1. [ Links ]
5. Fretts RC. The stillbirth ‘scandal.’ BMC Pregnancy Childbirth. 2015;15(S1):A11. DOI: 10.1186/1471-2393-15-S1-A11. [ Links ]
6. Pollock D, Pearson E, Cooper M, Ziaian T, Foord C, Warland J. Voices of the unheard: A qualitative survey exploring bereaved parents experiences of stillbirth stigma. Women Birth. Published online April 17, 2019. DOI: 10.1016/j.wombi.2019.03.002.
7. Siassakos D, Jackson S, Gleeson K, Chebsey C, Ellis A, Storey C. All bereaved parents are entitled to good care after stillbirth : a mixed-methods multicentre study ( INSIGHT ). BJOG - An Int J Obstet Gynaecol. Published online 2017:160-170. DOI: 10.1111/1471-0528.14765.
8. Buinoiu NF, Stoica SI, Mat C, Panaitescu A, Peltecu G, Gica N. Mode of Delivery in Stillbirth. MAEDICA - J Clin Med. 2017;12(11):101-105. [ Links ]
9. Flenady V, Middleton P, Smith GC, et al. Stillbirths: The way forward in high-income countries. Lancet. 2011;377(9778):1703-1717. DOI: 10.1016/S0140-6736(11)60064-0. [ Links ]
10. Flenady V, Koopmans L, Middleton P, et al. Major risk factors for stillbirth in high-income countries: A systematic review and meta-analysis. Lancet. 2011;377(9774):1331-1340. DOI: 10.1016/ S0140-6736(10)62233-7. [ Links ]
11. ACOG Practice Bulletin No. 102: Management of Stillbirth. Obstet Gynecol. 2009;113(3):748-761. DOI: 10.1097/AOG. 0b013e31819e9ee2.
12. Nahida AC, Uma MR. Management of stillbirth delivery. Semin Perinatol. Published online 2015:1-4. DOI: 10.1053/j.semperi.2015.07.016.
13. Boyle FM, Horey D, Middleton PF, Flenady V. Clinical practice guidelines for perinatal bereavement care - An overview. Women Birth. Published online March 15, 2019. DOI: 10.1016/j.wombi.2019.01.008.
14. Dudley D. Stillbirth: Balancing patient preferences with clinical evidence. BJOG An Int J Obstet Gynaecol. 2018;125(2):171-171. DOI: 10.1111/1471-0528.14959. [ Links ]
15. Downe S, Schmidt E, Kingdon C, Heazell AEP. Bereaved parents’ experience of stillbirth in UK hospitals: a qualitative interview study. BMJ Open. 2013;3(2):e002237. DOI: 10.1136/bmjopen-2012-002237. [ Links ]
16. Boyle A, Preslar JP, Hogue CJR, et al. Route of Delivery in Women with Stillbirth: Results from the Stillbirth Collaborative Research Network. Am Coll Obstet Gynecol. 2017;129(4):693-698. DOI: 10.1097/AOG.0000000000001935. [ Links ]
17. Ellis A, Chebsey C, Storey C, et al. Systematic review to understand and improve care after stillbirth: a review of parents’ and healthcare professionals’ experiences. Published online 2016. DOI: 10.1186/s12884-016-0806-2. [ Links ]
18. Silver RM, Heuser CC. Stillbirth workup and delivery management. Clin Obstet Gynecol. 2010;53(3):681-690. DOI: 10.1097/GRF.0b013e3181eb3297. [ Links ]
19. Fuglenes D, Aas E, Botten G, Øian P, Kristiansen IS. Maternal preference for cesarean delivery: do women get what they want? Obstet Gynecol. 2012;120(2 Pt 1):252-260. DOI: 10.1097/AOG. 0b013e3182605b1a. [ Links ]
20. ACOG Committee Opinion No. 761 - Cesarean Delivery on Maternal Request. Obstet Gynecol. 2019;133(1):226-227. DOI: 10.1097/AOG.0000000000003007.
21. Eide KT, Morken N-H, Bærøe K. Maternal reasons for requesting planned cesarean section in Norway: a qualitative study. BMC Pregnancy Childbirth. 2019;19(1):102. DOI: 10.1186/s12884-019-2250-6. [ Links ]
22. Mazzoni A, Althabe F, Liu N, et al. Women’s preference for caesarean section: a systematic review and meta-analysis of observational studies. BJOG An Int J Obstet Gynaecol. 2011;118(4):391-399. DOI: 10.1111/j.1471-0528.2010.02793.x. [ Links ]
23. DGS. Saúde Infantil e Juvenil - Portugal 2018. Direção Geral da Saúde. Published 2018. Accessed October 16, 2019. https://www.dgs.pt/portal-da-estatistica-da-saude/diretorio-de-informacao/diretorio-de-informacao/por-serie-1007690-pdf.aspx?v=11736b14-73e6-4b34-a8e8-d22502108547 [ Links ]
24. Siassakos D, Fox R, Draycott T, Winter C. Late Intrauterine Fetal Death and Stillbirth. RCOG Green-top Guidel. 2010;(55).
25. Birsner ML, Porter FP. Cesarean Delivery on Maternal Request. ACOG Comm Opin Number 761. 2019;133(1):226-227. DOI: 10.1097/AOG.0000000000003007. [ Links ]
26. Xu H, Ding Y, Ma Y, Xin X, Zhang D. Cesarean section and risk of postpartum depression: A meta-analysis. J Psychosom Res. 2017;97:118-126. DOI: 10.1016/j.jpsychores.2017.04.016. [ Links ]
27. Ramirez MM, Gilbert S, Landon MB, et al. Mode of Delivery in Women with Antepartum Fetal Death and Prior Cesarean Delivery. Am J Perinatol. 2010;27(10):825-829. [ Links ]
28. Trulsson O, Rådestad I. The silent child-mothers’ experiences before, during, and after stillbirth. Birth. 2004;31(3):189-195. DOI: 10.1111/j.0730-7659.2004.00304.x. [ Links ]
29. Bakhbakhi D, Burden C, Storey C, Siassakos D. Care following stillbirth in high-resource settings: Latest evidence, guidelines, and best practice points. Semin Fetal Neonatal Med. 2017;22(3):161-166. DOI: 10.1016/j.siny.2017.02.008. [ Links ]
30. Cooper S, Williams NS. Best Mode of Delivery for Fetal Life-Limiting Conditions. Obstet Gynecol. 2019;133(2):368-371. DOI: 10.1097/AOG.0000000000003065. [ Links ]
31. Redshaw M, Henderson J. Mothers’ experience of maternity and neonatal care when babies die: A quantitative study. PLoS One. 2018;13(12). DOI: 10.1371/journal.pone.0208134.
32. Gold KJ, Treadwell MC, Mieras ME, Laventhal NT. Who tells a mother her baby has died? Communication and staff presence during stillbirth delivery and early infant death. J Perinatol. 2017;37(12):1330-1334. DOI: 10.1038/jp.2017.125. [ Links ]
33. Peters MDJ, Lisy K, Riitano D, Jordan Z, Aromataris E. Caring for families experiencing stillbirth: Evidence-based guidance for maternity care providers. Women Birth. 2015;28(4):272-278. DOI: 10.1016/j.wombi.2015.07.003. [ Links ]
34. Martínez-Serrano P, Pedraz-Marcos A, Solís-Muñoz M, Palmar-Santos AM. The experience of mothers and fathers in cases of stillbirth in Spain. A qualitative study. Midwifery. 2019;77:37-44. DOI: 10.1016/j.midw.2019.06.013. [ Links ]
35. Kelley MC, Trinidad SB. Silent loss and the clinical encounter: Parents’ and physicians’ experiences of stillbirth-a qualitative analysis. BMC Pregnancy Childbirth. 2012;12(1):137. DOI: 10.1186/1471-2393-12-137. [ Links ]
36. Mills T, Ricklesford C, Cooke A, Heazell A, Whitworth M, Lavender T. Parents’ experiences and expectations of care in pregnancy after stillbirth or neonatal death: a metasynthesis. BJOG An Int J Obstet Gynaecol. 2014;121(8):943-950. DOI: 10.1111/1471-0528.12656. [ Links ]
37. Hogue CJR, Parker CB, Willinger M, et al. The association of stillbirth with depressive symptoms 6-36 months post-delivery. Paediatr Perinat Epidemiol. 2015;29(2):131-143. DOI: 10.1111/ ppe.12176. [ Links ]
38. Heazell AEP, Siassakos D, Blencowe H, et al. Stillbirths: economic and psychosocial consequences. Lancet. 2016;387(10018): 604-616. DOI: 10.1016/S0140-6736(15)00836-3. [ Links ]
39. Côté-Arsenault D, Freije MM. Support Groups Helping Women Through Pregnancies after Loss. West J Nurs Res. 2004;26(6):650-670. DOI: 10.1177/0193945904265817. [ Links ]
40. Nuzum D, Meaney S, O’Donoghue K. The impact of stillbirth on consultant obstetrician gynaecologists: a qualitative study. BJOG. 2014;121(8):1020-1028. DOI: 10.1111/1471-0528.12695. [ Links ]
41. Cacciatore J. Psychological effects of stillbirth. Semin Fetal Neonatal Med. 2013;18(2):76-82. DOI: 10.1016/j.siny.2012.09.001. [ Links ]
42. Ravaldi C, Levi M, Angeli E, et al. Stillbirth and perinatal care: Are professionals trained to address parents’ needs? Midwifery. 2018;64:53-59. DOI: 10.1016/j.midw.2018.05.008. [ Links ]
43. O’Connell O, Meaney S, O’Donoghue K. Caring for parents at the time of stillbirth: How can we do better? Women Birth. 2016;29(4):345-349. DOI: 10.1016/j.wombi.2016.01.003. [ Links ]
44. Heazell AEP, McLaughlin M-J, Schmidt EB, et al. A difficult conversation? The views and experiences of parents and professionals on the consent process for perinatal postmortem after stillbirth. BJOG. 2012;119(8):987-997. DOI: 10.1111/j.1471-0528.2012.03357.x. [ Links ]
45. Nuzum D, Meaney S, O’Donohue K. Communication skills in Obstetrics: what can we learn from bereaved parents? Ir Med J. 2017;110(2):512. [ Links ] Accessed September 27, 2019. http://www.ncbi.nlm.nih.gov/pubmed/28657257
Endereço para correspondência | Dirección para correspondencia | Correspondence
Catarina Barros AzevedoFaculdade de Medicina da Universidade do Porto. Amarante, Portugal
E-Mail: catbazevedo@hotmail.com
Recebido em: 01/03/2020. Aceite para publicação: 26/06/2020.














