Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Angiologia e Cirurgia Vascular
versão impressa ISSN 1646-706X
Angiol Cir Vasc vol.14 no.1 Lisboa mar. 2018
ARTIGO DE REVISÃO
Benefício da hipocoagulação após pontagem do membro inferior — uma revisão sistemática da literatura
Benefit of hypocoagulation after lower limb bypass - a systematic review
Vitor Ferreira1,Cristiana Freixo2, Joana Martins1, Duarte Rego1, João Gonçalves1, Gabriela Teixeira1, Inês Antunes1, Carlos Veiga1, Daniel Mendes1, Rui Almeida1,3
1 Serviço de Angiologia e Cirurgia Vascular, Hospital de Santo António — Centro Hospitalar do Porto
2 Laboratório de Farmacologia Clínica da Faculdade de Medicina da Universidade de Lisboa
3 Instituto de Ciências Biomédicas Abel Salazar — Universidade do Porto
Autor para correspondência
RESUMO
Introdução: Após revascularização cirúrgica do membro inferior é habitualmente prescrito antiagregantes plaquetários e a anticoagulação é considerada em casos de risco aumentado de trombose. Realizamos uma revisão sistemática da literatura da evidência existente sobre o uso prolongado de anticoagulantes no pós-operatório de pontagens do membro inferior.
Material e métodos: Revisão sistemática da literatura disponível na base de dados Pubmed.
Resultados: Os estudos selecionados para a revisão final consistiam em: 6 estudos aleatorizados controlados (e 4 análises post-hoc), 1 estudo prospectivo com controlos históricos e 3 estudos retrospectivos.
Conclusão: A eficácia da hipocoagulação depende do conducto utilizado e factores intrínsecos da pontagem. Existe benefício de hipocoagulação nas pontagens com o conduto venoso autólogo mas o nível de INR e os factores de risco para trombose poderão influenciar os resultados. Nas pontagens poderá haver benefício naquelas com calibre diminuído e baixa velocidade média. A incidência de hemorragia major é significativa, sendo essencial a cuidadosa avaliação do risco beneficio na prescrição de hipocoagulação crónica.
Palavras-chave: Doença arterial periférica, tratamento endovascular, calcificação.
ABSTRACT
Introduction: After surgical revascularization of the lower limb, antiplatelet agents are usually prescribed and anticoagulation is considered in cases of high risk of thrombosis. We conducted a systematic literature review of the existing evidence on long term prescription of anticoagulants in the postoperative.
Material and methods: Systematic review of the literature available in the Pubmed database.
Results: The studies selected for the final review consisted of: 6 randomized controlled trials (and 4 post-hoc analyzes), 1 prospective study with historical controls and 3 retrospective studies.
Conclusion: The efficacy of hypocoagulation depends on the conduit used and its intrinsic factors. There is benefit of hypocoagulation in the autologous venous lower limb bypasses, but the INR range and risk factors for thrombosis may influence the results. In the non-venous grafts there may be benefit in those with reduced caliber and low average flow. The incidence of major bleeding is significant, and a careful evaluation of the risk-benefit ratio in the prescription of chronic hypocoagulation is essential.
Keywords: Anticoagulants, peripheral arterial disease, primary patency.
INTRODUÇÃO
A taxa de patência de uma pontagem do membro inferior no tratamento da doença arterial periférica depende de vários fatores: a patologia de base que motivou a indicação de cirurgia, o tipo e qualidade do conducto vascular utilizado, a qualidade e localização anatómica das artérias dadora e recetora, entre outros. Os fármacos antiagregantes plaquetários são habitualmente prescritos na altura do diagnóstico de doença arterial periférica aterosclerótica sintomática, com o objetivo principal da diminuição do risco cardiovascular. Na meta-análise Antithrombotic Trialist Collaboration comprovou-se uma redução de risco de 23% nos eventos cardiovasculares graves com a antiagregação plaquetária, no subgrupo de doentes com doença arterial periférica.(1) Assim, todos os doentes sintomáticos, com ou sem antecedentes de outras doenças cardiovasculares, devem iniciar antiagregação plaquetária para reduzir o risco de morbilidade e mortalidade cardiovascular.(2)
Os anticoagulantes são frequentemente utilizados com o objetivo de melhorar a taxa de patência da pontagem. No entanto a evidência que suporta esta prática não é consensual e por vezes até contraditória. Na prática atual, os doentes são geralmente medicados com ácido acetilsalicílico (ASA) ou clopidogrel e a anticoagulação é considerada em casos de alto risco de trombose.(2)
Realizamos uma revisão sistemática da literatura da evidência existente sobre o uso crónico de anticoagulantes no pós-operatório de pontagens do membro inferior.
MATERIAIS E MÉTODOS
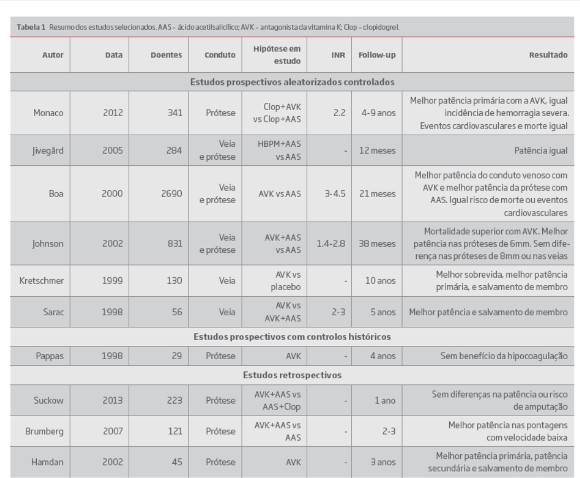
Procedeu-se à realização de uma pesquisa sistemática dos estudos comparativos que avaliassem a utilização de anticoagulantes após revascularização cirúrgica do membro inferior no tratamento de doença arterial periférica. Os critérios de inclusão foram: todos os estudos comparativos disponíveis. Os critérios de exclusão foram: artigos noutro idioma que não inglês, em que o texto completo não estivesse disponível, artigos de opinião ou de revisão. Foi utilizada a base de dados Pubmed. Construiu-se a seguinte pesquisa: ((("Fibrinolytic Agents"[Mesh] OR "Warfarin"[Mesh] OR "Anticoagulants"[Mesh] OR "Acenocoumarol"[Mesh] OR "warfarin"[ALL] OR "acenocumarol"[ALL] OR "Rivaroxaban"[Mesh] OR AND "Dabigatran"[Mesh] OR "Apixaban"[ALL])) AND ("Peripheral Arterial Disease"[Mesh] OR "Graft Occlusion, Vascular"[Mesh] OR "Arterial Occlusive Diseases"[Mesh] OR AND "Vascular Patency"[Mesh] OR "infrainguinal"[ALL] OR "femoropopliteal"[ALL] OR "infrapopliteal"[ALL] OR "bypass"[ALL] OR "graft occlusion"[ALL])) NOT ("Coronary Artery Bypass"[Mesh] OR "Stroke"[Mesh] OR "Coronary Artery Disease"[Mesh] OR "Carotid Artery Diseases"[Mesh] OR "Cerebrum"[Mesh] OR "Mesenteric Arteries"[Mesh] OR "Pediatrics"[Mesh] OR "Cerebrovascular Disorders"[Mesh] OR "Endovascular Procedures"[Mesh]). Foram utilizados filtros na pesquisa de forma a limitar a pesquisa a artigos em língua inglesa, nos quais o texto completo estivesse disponível, e que se referissem a estudos in-vivo em humanos. A pesquisa foi realizada a 10 de Junho 2017 e obtiveram-se 2000 artigos. Procedeu-se à leitura consecutiva dos títulos dos artigos, tendo-se excluído 1884. Procedeu-se à leitura dos resumos dos artigos selecionados, tendo-se excluído 68 artigos por não apresentarem relação com o tema em estudo ou não cumprissem os critérios de inclusão ou exclusão definidos previamente. Procedeu-se à leitura dos textos completos dos artigos e foram selecionados 14 estudos. Os estudos selecionados para a revisão final consistiam em 6 estudos randomizados controlados (e quatro análises post-hoc), 1 estudo prospetivo com controlos históricos e 3 estudos retrospetivos - Tabela 1.
RESULTADOS
Estudos prospetivos randomizados
No estudo randomizados controlado prospetivo por Monaco et al (2012)(3), foi realizada a comparação da eficácia da varfarina + clopidogrel em comparação com AAS + clopidogrel nos doentes submetidos a pontagem femoro-poplítea supra-genicular e infra-genicular, com conduto protésico de Dacron. Foram incluídos 341 doentes. Os outcomes primários definidos foram: a patência primária, agravamento da isquemia do membro e hemorragia. O tempo de seguimento foi de 4 a 9 anos. O INR médio foi de 2.2. A patência primária foi superior no grupo tratado com hipocoagulação (56.1% vs. 29.7% de ausência de trombose, p=0.03, OR=3.0, 95% CI=1.07-8.63). A incidência de hemorragia severa ou moderada (hemorragias que necessitaram de transfusão ou de internamento) foi semelhante nos dois grupos (1.78% paciente/ano vs. 1.62% paciente ano, p=0.7). No entanto o grupo medicado com varfarina apresentou uma maior incidência de hemorragia minor (4.63% paciente/ano vs. 2.99% paciente/ano; P = 0.06). A incidência de eventos cardiovasculares major e mortalidade foi semelhante nos dois grupos.
O estudo multicêntrico, randomizado, duplamente cego, publicado por Jivegård et al (2005)(4), avaliou a eficácia da hipocoagulação com dalteparina subcutânea durante 3 meses após pontagem do membro inferior por isquemia crítica, em doentes já medicados com AAS. Foram incluídos 284 doentes, tratados com dalteparina ou placebo. A patência primária foi avaliada aos 3 e 12 meses. A patência primária aos 3 meses foi 83% no grupo medicado com dalteparina e 80% no grupo sob placebo. Aos 12 meses a patência foi de 59% nos dois grupos. As complicações major e morbilidade cardiovascular foram semelhantes nos dois grupos. Assim os autores concluem que a utilização de heparina de baixo peso molecular por tempo prolongado não pode ser recomendada após pontagem do membro inferior.
O estudo randomizado, multicêntrico BOA (2000)(5), incluiu 2690 doentes submetidos a pontagem infra-inguinal tratados com anticoagulantes orais (para um INR alvo de 3.0-4.5) ou AAS (80mg/dia), com um tempo de seguimento médio de 21 meses. A patência primária foi semelhante nos dois grupos (HR ratio 0.95 [95% CI 0.82-1.11]). No entanto, os anticoagulantes orais diminuíram o risco de trombose no grupo com conduto venoso (HR 0.95 [95% CI 0.82-1.11]) enquanto a aspirina apresentou melhores resultados no grupo com conduto protésico (HR 1.26 [1.03-1.55]). O outcome composto de morte por causa vascular, enfarte do miocárdio, acidente vascular cerebral ou amputação major foi sobreponível nos dois grupos (0.89 [0.75-1.06]). Os doentes tratados com anticoagulantes orais apresentaram risco aumentado de hemorragia major (108 vs. 56; 1.96 [1.42-2.71]). Assim os autores concluíram que os anticoagulantes orais são eficazes na prevenção da trombose de pontagens infra-inguinais com conduto venoso. A antiagregação plaquetária com AAS é mais eficaz na prevenção da trombose de pontagens com conduto protésico e está associada a menor risco hemorrágico.
Na avaliação post-hoc do estudo BOA, realizada por Ariesen et al(6), foram reanalisados os dados utilizando regressão de Cox. Os fatores identificados como preditores de hemorragia major nos doentes medicados com anticoagulantes orais foram: hipertensão sistólica (>140mmHg, HR 1.62), idade superior a 75 anos (HR 2.77) e diabetes mellitus (HR 1.60). Na avaliação post-hoc realizada por Oostenbrink et al(7), com o objetivo de avaliar a relação custo benefício da hipocoagulação, os autores concluíram que os custos associados, a sobrevida livre de eventos e a qualidade de vida não eram significativamente diferentes nos doentes medicados com antiagregação ou anticoagulação. Na avaliação post-hoc por Tangelder et al(8), foi avaliada a intensidade ideal da hipocoagulação nos doentes incluídos no estudo BOA. Os autores concluíram que a faixa terapêutica de INR 3.0-4.0 é a ideal na prevenção de eventos isquémicos nos doentes submetidos a pontagem infra-inguinal. A incidência da hemorragia major aumentou significativamente por um fator de 1.27 por cada aumento de 0.5 de INR.
No estudo multicêntrico, randomizado, prospetivo, não cego, por Johnson et al (2002)(9) foi avaliada a eficácia da varfarina após pontagem do membro inferior comparativamente a AAS. Foram incluídos 831 doentes submetidos a revascularização cirúrgica electiva do membro inferior (incluindo pontagens axilofemoral, femoro-femoral, femoro-distal) e randomizados para tratamento com AAS + varfarina ou AAS. O INR alvo definido foi 1.4-2.8. A dose de AAS em ambos os grupos foi de 325mg/dia. A mortalidade foi superior no grupo medicado com varfarina (31.8% vs 23.0%, RR 1.41, 95% CI 1.09-1.84; p=0.0001). Relativamente ao grupo com conduto de protésico, não se observaram diferenças significativas na patência primária com próteses de 8mm mas melhor patência primária nas próteses de 6mm (nas pontagens femoro-poplíteas: 71.4% patência primária no grupo medicado com varfarina + AAS e 57.9% no grupo sob AAS, p=0.02). Nas pontagens com veia a patência foi semelhante nos dois grupos. Na avaliação post-hoc do risco hemorrágico(10), a hemorragia major (definida com hemorragia intracraniana ou com necessidade de tratamento cirúrgico) foi mais frequente no grupo sob varfarina (8.3% vs 3.6%, p=0.02) durante o follow-up de 38 meses.
No estudo randomizado por Kretschmer et al (1999)(11) foi comparado o efeito da antiagregação plaquetária com AAS e da hipocoagulação com varfarina. Na primeira parte do estudo 298 doentes submetidos a revascularização cirúrgica no sector ilio-femoro-poplíteo e foram alocados aleatoriamente a tratamento com AAS 1500mg/dia ou placebo. Os outcomes primários foram a patência primaria e a sobrevida global. No final do estudo não foram detetadas diferenças significativas em nenhum dos outcomes. Na segunda metade do estudo, 130 doentes submetidos a pontagem femoro-poplítea (infra e supra-genicular) com veia grande safena invertida foram medicados com femprocumona (um antagonista da vitamina K) ou placebo. Os doentes medicados com anticoagulante apresentaram melhor sobrevida, melhor patência primária, e salvamento de membro. Em 1988, o mesmo grupo tinha publicado um outro estudo prospetivo randomizado que incluiu 119 doentes submetidos a pontagem infa-inguinal com veia safena autóloga por doença arterial periférica, aleatorizados para tratamento com femprocumona ou placebo (12).
O outcome principal foi a sobrevida global. Os doentes medicados com anticoagulante apresentaram sobrevida superior (p<0.023).
No estudo prospetivo randomizado controlado publicado por Sarac et al (1998)(13), foi estudado a eficácia da anticoagulação com varfarina comparativamente à antiagregação plaquetária em doentes com pontagem infra-inguinal com veia autóloga quando associados a fatores de risco elevado de trombose. Foram considerados fatores de risco de trombose: conduto venoso sub-óptimo, má saída distal e trombose prévia. Foram incluídos 56 doentes, todos medicados com AAS 325mg/dia e 32 tratados com AAS + varfarina (para um INR alvo de 2-3). A incidência de hematoma no período pós-operatório foi superior no grupo medicado com varfarina (32% vs. 3.7%; P=.004). A incidência de complicações da ferida cirúrgica, necessidade de transfusão e complicações no geral foi equivalente nos dois grupos. A patência primária precoce foi superior no grupo sob anticoagulante (97.3% vs. 85.2%). A patência primaria aos 3 anos e a patência secundaria foram superiores no grupo medicado com varfarina (74% vs 51%, P = .04; 77% vs. 56%, P = .05; 81% vs. 56%, P = .02). A taxa de salvamento de membro também foi superior no grupo anticoagulado (81% vs 31%, P = .01). Assim os autores concluíram que a hipocoagulação com varfarina associa-se a melhor patência e salvamento de membro nos doentes com pontagens com conduto venoso com alto risco de trombose.
Estudos não randomizados e estudos retrospetivos
O estudo prospetivo de Pappas et al (1998)(14), utilizando controlos históricos, teve como objetivo principal avaliar a eficácia do patch Miller na anastomose distal de pontagens femoro-poplíteas com ePTFE na patência primária. A hipocoagulação com varfarina não mostrou influência estatisticamente significativa da patência primaria aos 2 e 4 anos, comparativamente aos doentes não hipocoagulados. Apenas foram incluídos 29 doentes hipocoagulados e apenas 2 doentes medicados com AAS.
No estudo retrospetivo por Suckow et al (2013)(15), foi realizada uma avaliação retrospetiva dos doentes submetidos a pontagem com conduto protésico à artéria poplítea infra-genicular (70%) ou distais (30%) no tratamento de isquemia crítica. Foram incluídos 223 doentes com pontagem com conduto protésico. A patência primária no primeiro ano foi de 51% no grupo tratado com AAS + Clopidogrel e 78% no grupo tratado AAS + Varfarina, mas sem diferenças estatisticamente significativas (p=0.32) assim como no risco de amputação major.
No estudo retrospetivo comparativo por Brumberg et al (2007)(16), incluindo 121 doentes submetidos pontagem femoro-poplítea ou distal com conduto de ePTFE, comparou a eficácia de AAS ou AAS + varfarina. A indicação para hipocoagulação crónica foi definida pela preferência do cirurgião. O INR alvo foi de 2 a 3. A regressão logística multivariada demonstrou que o fluxo de baixa velocidade (velocidade média <45cm/s), o uso de varfarina e o INR na faixa terapêutica eram preditores independentes da patência. A patência primária foi superior naqueles com INR na faixa terapêutica comparativamente aos doentes com INR infra-terapêutico. (89% vs. 55%, p=0,01). O uso de varfarina diminuiu significativamente o risco de trombose naqueles com pontagens de baixa velocidade (velocidade média <45cm/s), mas não naqueles com potagens de alta velocidade. Assim os autores concluem que a avaliação por ecodoppler com a quantificação da velocidade média na pontagem é fundamental para a decisão da hipocoagulação com varfarina nos doentes submetidos a pontagem com conduto de ePTFE.
No estudo restrospetivo por Hamdan et al (2002)(17), que incluiu 45 doentes submetidos a pontagem infra-poplítea com conduto de ePTFE, foi avaliado o efeito da hipocoagulação com varfarina no pós-operatório. Os doentes medicados com varfarina apresentaram melhor patência primária (47% vs 19%, p=0.07), patência secundária (49% vs. 20%, p=0.03) e salvamento de membro (67% vs. 58%, p=0.06) aos 3 anos de seguimento. No entanto o estudo apresenta resultados em doentes não aleatorizados e uma amostra pequena, que poderá associar-se a viés na avaliação dos resultados.
DISCUSSÃO
O objetivo dos anticoagulantes após a pontagem do membro inferior é a diminuição do risco de trombose e assim permitir uma maior probabilidade de salvamento de membro. O risco de hemorragia major é a principal preocupação na prescrição crónica de anticoagulantes.
No estudo BOA(5) conclui-se que o benefício da hipocoagulação é diferente dependendo do tipo de conduto utilizado sendo eficaz nas pontagens com conduto venoso, em oposição à antiagregação que mostrou melhores resultados nos condutos protésicos.
Assim, relativamente às pontagens com conduto venoso, a generalidade dos estudos apresentados mostra melhor patência primária com a hipocoagulação com antagonista da vitamina K, com a exceção do estudo de Johnson(9), mas neste o INR alvo era inferior (1.4-2.8). O grupo responsável pelo estudo BOA, na análise post-hoc(8), concluiu que o nível de hipocoagulação ideal se situava na faixa 3 a 4, no entanto com um risco hemorrágico superior.
Relativamente às pontagens com conduto protésico os dados são mais heterogéneos. No estudo por Johnson(9) podemos concluir que o benefício da hipocoagulação pode ser influenciado pelo diâmetro da prótese, sendo que as próteses de menor calibre (de 6mm) poderão apresentar benefício com a hipocoagulação. No estudo por Brumberg (16) constatamos que o benefício pode depender também da velocidade média de fluxo na prótese, sendo que as pontagens com velocidade média inferior a 45cm/s beneficiaram da hipocoagulação. No estudo por Monaco el at observamos que a hipocoagulação apresenta benefício em termos de patência em pontagens com conduto de Dacron comparativamente à dupla antiagregação plaquetária. Assim, podemos concluir que a hipocoagulação poderá ter benefício na patência de pontagens com conduto protésico, mas nem todas as pontagens beneficiam do mesmo tratamento. A hipocoagulação estará indicada naquelas com calibre menor e menor velocidade.
A hipocoagulação com heparina de baixo peso molecular por tempo prolongado não é recomendada uma vez que não se associa a nenhum benefício comparativamente ao placebo.
Relativamente ao risco de hemorragia major, o estudo BOA (5) e o estudo por Johnson(9) demonstraram um aumento da incidência de hemorragia major com a hipocoagulação. No estudo por Monaco(3) a incidência de hemorragia major foi semelhante, mas o grupo de controlo estava medicado com dupla antiagregação. Não existem scores de risco validados especificamente para a doença arterial periférica. O score HAS-BLED é frequentemente utilizado para o cálculo do risco-benefício da hipocoagulação no tratamento da fibrilação auricular não valvular.(9) Os doentes com doença arterial periférica, especialmente aqueles com categoria 5 e 6 de Rutherford, apresentam scores de HAS-BLED altos, sugerindo um risco aumentado de hemorragia nesta população.(19) Daí ser fundamental a avaliação cuidadosa do razão de risco-benefício da hipocoagulação em cada doente, tendo em conta a evidência apresentada previamente.
Os novos anticoagulantes orais, dadas as suas características farmacocinéticas e farmacodinâmicas, apresentam potenciais benefícios nas indicações aprovadas, que incluem mais conforto para o paciente, têm um efeito anticoagulante teoricamente mais regular, não exigem monitorização regular e têm pouca interação com drogas e alimentos. Não existe, ainda estudos randomizados controlados que suportem a sua prescrição para esta indicação.
CONCLUSÃO
Da revisão da literatura disponível podemos concluir que existe benefício de hipocoagulação nas pontagens com o conduto venoso autólogo mas o nível de INR e os fatores de risco para trombose poderão influenciar os resultados.
Nas pontagens com conduto protésico os dados são heterogéneos, mas poderá haver benefício naquelas com calibre inferior e baixa velocidade média. No entanto, a incidência de hemorragia major é significativa, sendo essencial a cuidadosa avaliação da relação risco-beneficio na prescrição de hipocoagulação crónica.
BIBLIOGRAFIA
1. Antithrombotic Trialists' Collaboration. Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ 2002; 324:71 [ Links ]
2. Norgren, L. et al. Inter-Society Consensus for the Management of Peripheral Arterial Disease (TASC II). Journal of Vascular Surgery , Volume 45 , Issue 1 , S5 – S [ Links ]
3. Monaco M, Di Tommaso L, Pinna GB, Lillo S, Schiavone V, Stassano P. Combination therapy with warfarin plus clopidogrel improves outcomes in femoropopliteal bypass surgery patients. J Vasc Surg. 2012 Jul;56(1):96-105 [ Links ]
4. Jivegård L, Drott C, Gelin J, Groth O, Hensäter M, Jensen N, Johansson G. Effects of three months of low molecular weight heparin (dalteparin) treatment after bypass surgery for lower limb ischemia-a randomised placebo-controlled double blind multicentre trial. Eur J Vasc Endovasc Surg. 2005 Feb;29(2):190-8. [ Links ]
5. Dutch Bypass Oral Anticoagulants or Aspirin (BOA) Study Group. Efficacy of oral anticoagulants compared with aspirin after infrainguinal bypass surgery (The Dutch Bypass Oral Anticoagulants or Aspirin Study): a randomized trial. Lancet 2000; 355:346–351 [ Links ]
6. Ariesen MJ, Tangelder MJ, Lawson JA, Eikelboom BC, Grobbee DE, Algra A; Dutch Bypass Oral Anticoagulants or Aspirin Study Group. Risk of major haemorrhage in patients after infrainguinal venous bypass surgery: therapeutic consequences? The Dutch BOA (Bypass Oral Anticoagulants or Aspirin) Study. Eur J Vasc Endovasc Surg. 2005 Aug;30(2):154-9. Epub 2005 Apr 25. [ Links ]
7. Oostenbrink JB, Tangelder MJ, Busschbach JJ, van Hout BA, Buskens E, Algra A, Lawson JA, Eikelboom BC; Dutch Bypass Oral anticoagulants or Aspirin (BOA) Study Group. Cost-effectiveness of oral anticoagulants versus aspirin in patients after infrainguinal bypass grafting surgery. J Vasc Surg. 2001 Aug;34(2):254-62. [ Links ]
8. Tangelder MJ, Algra A, Lawson JA, Hennekes S, Eikelboom BC. Optimal oral anticoagulant intensity to prevent secondary ischemic and hemorrhagic events in patients after infrainguinal bypass graft surgery. Dutch BOA Study Group. J Vasc Surg. 2001 Mar;33(3):522-7. [ Links ]
9. Johnson WC, Williford WO; Department of Veterans Affairs Cooperative Study. Benefits, morbidity, and mortality associated with long-term administration of oral anticoagulant therapy to patients with peripheral arterial bypass procedures: a prospecti¬ve randomized study. J Vasc Surg. 2002 Mar;35(3):413-21. [ Links ]
10. Johnson WC, Williford WO, Corson JD, Padberg Hemorrhagic complications during long-term postoperative warfarin adminis¬tration in patients undergoing lower extremity arterial bypass surgery. Vascular. 2004 Nov-Dec;12(6):362-8. [ Links ]
11. Kretschmer G, Hölzenbein TJ. Oral anticoagulation in peripheral vascular surgery: how intense, for how long, or at all? J Intern Med. 1999 Apr;245(4):389-97. [ Links ]
12. Kretschmer G, Wenzl E, Schemper M, Polterauer P, Ehringer H, Marçosi L, Minar. Influence of postoperative anticoagulant treatment on patient survival after femoropopliteal vein bypass surgery. Lancet. 1988 Apr 9;1(8589):797-9.
13. Sarac TP(1), Huber TS, Back MR, Ozaki CK, Carlton LM, Flynn TC, Seeger JM. Warfarin improves the outcome of infrainguinal vein bypass grafting at high risk for failure. J Vasc Surg. 1998 Sep;28(3):446-57. [ Links ]
14. Pappas PJ, Hobson RW 2nd, Meyers MG, Jamil Z, Lee BC, Silva MB Jr, Goldberg MC, Padberg FT. Patency of infrainguinal polytetra¬fluoroethylene bypass grafts with distal interposition vein cuffs. Cardiovasc Surg. 1998 Feb;6(1):19-26. [ Links ]
15. Suckow BD, Kraiss LW, Stone DH, Schanzer A, Bertges DJ, Baril DT, Cronenwett JL, Goodney PP; Vascular Study Group of New England. Comparison of graft patency, limb salvage, and anti¬thrombotic therapy between prosthetic and autogenous belo¬w-knee bypass for critical limb ischemia. Ann Vasc Surg. 2013 Nov;27(8):1134-45. [ Links ]
16. Brumberg RS(1), Back MR, Armstrong PA, Cuthbertson D, Shames ML, Johnson BL, Bandyk DF. The relative importance of graft surveillance and warfarin therapy in infrainguinal prosthetic bypass failure. J Vasc Surg. 2007 Dec;46(6):1160-6.
17. Hamdan AD, Rayan SS, Hook SC, Campbell DR, Akbari CM, LoGerfo FW, Pomposelli FB Jr. Bypasses to tibial vessels using polytetra¬fluoroethylene as the solo conduit in a predominantly diabetic population. Vasc Endovascular Surg. 2002 Jan-Feb;36(1):59-63 [ Links ]
18. Pisters R, Lane DA, Nieuwlaat R, et al. A novel user-friendly score (HAS-BLED) to assess 1-year risk of major bleeding in patients with atrial fibrillation: the Euro Heart Survey. Chest 2010;138:1093-1100. [ Links ]
19. Frederic Baumann, MD, Marc Husmann, MD, James F. Benenati, MD, Barry T. Katzen, MD, Ian Del Conde, MD. Bleeding Risk Profile in Patients With Symptomatic Peripheral Artery Disease. Journal of Endovascular Therapy Vol 23, Issue 3, pp. 468 - 471 [ Links ]
Correio eletrónico: vitormiguelferreira@hotmail.com (V.Ferreira).
Recebido a 14 de junho de 2017
Aceite a 11 de novembro de 2017














