Introdução
O fibromioma uterino é o tumor pélvico benigno mais frequente na mulher em idade reprodutiva, associando-se a significativa morbilidade e constituindo
a principal causa de histerectomia. A verdadeira incidência é desconhecida sendo que muitas mulheres, na ordem dos, 30-40%, se encontram assintomáticas. Na sua etiologia estão envolvidos fatores genéticos, hormonais e de crescimento1-3.
A revisão da literatura científica sugere que, na sua grande maioria, raramente induzem eventos flebotrombóticos. Contudo, existem casos clínicos descritos associados quando estes adquirem grandes dimensões e provocam sintomas por efeito de massa.
Estas alterações decorrem de fenómenos compressivos provocados a nível da veia cava inferior bem como de outras veias pélvicas condicionando estase venosa
e consequente trombose venosa profunda (TVP)4-6.
O tratamento de mulheres com FU deve ser individualizado e baseado na sua sintomatologia associada, tamanho e sua localização, mas também consoante a idade, desejo da doente de preservar a sua fertilidade e o seu útero além das opções terapêuticas disponíveis no hospital de referenciação e a experiência do médico7.
Caso clínico
Doente do sexo feminino, de 47 anos de idade, sem antecedentes pessoais de relevo.
Admitida no Serviço de urgência com queixas de dispneia para pequenos esforços com cerca de três semanas de evolução e agravamento progressivo nesse mesmo dia associada a instalação súbita de dor torácica.
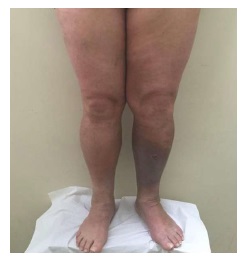
Ao exame físico apresentava-se polipneica (28 ciclos por minuto), taquicardica (118 batimentos por minuto) e com edema exuberante de todo o membro inferior esquerdo.
Após exclusão de evento coronário realizou angioTc torácico que revelou tromboembolismo pulmonar (TEP) para o qual iniciou terapêutica hipocoagulante.
Seguidamente realizou iniciou estudo etiológico de TEP com recurso a ecoDoppler confirmando como fonte embólica uma trombose venosa profunda ilío-femoral esquerda.
A doente teve alta sob terapêutica hipocoagulante com rivaroxabano (xarelto®) 20 mg diário, sem indicação para redução da dose e sem data de termo. Associadamente, uso diário de meia de compressão elástica e orientada para seguimento em ambulatório em consulta externa.
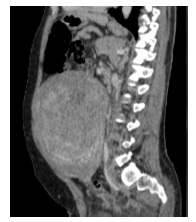
O estudo complementar com Tac abdominal revelou um fibroma uterino de grandes dimensões 16×12cm (Fig.1) condicionando compressão extrínseca do eixo venoso ilíaco esquerdo para o qual a doente foi submetida a histerectomia.
Apesar de cumprimento terapêutico por parte da doente, esta desenvolveu clínica de claudicação venosa e sintomatologia compatível com doença venosa crónica tendo, sensivelmente, dois anos após o evento trombótico, desenvolvido, ulceração ao nível do tornozelo esquerdo. O estudo por novo ecoDoppler nessa data revelou ausência de alterações relevantes a nível do sistema venoso superficial, mas em termos de sistema venoso profundo, obstrução pós-trombótica de características fibróticas e difusas da veia ilíaca comum e refluxo valvular a nível da veia femoral comum associada a colateralização venosa pélvica.
Durante este período a doente foi, complementarmente, orientada para consulta de Imuno-hemoterapia onde realizou estudo de trombofilia que se revelou negativo.
Após discussão, a doente foi complementarmente estudada com recurso a angioTac (Fig. 2) para planeamento e análise da complexidade técnica do procedimento e então depois, orientada para correção endovascular.
Submetida a punção da veia femoral ipsilateral e venografia ilío-cava. Confirmação de lesões de subtração ao longo da veia ilíaca comum seguida de obstrução oclusiva até à sua confluência na veia cava inferior, e sua marcação.
Utilização de road mapping para melhor navegação e progressão durante a recanalização. Posteriormente, confirmação de posicionamento intra-luminal,
e dimensionamento do eixo ilíaco com recurso a intravascular ultrasound (IVUS), utilizado assim como adjunto no planeamento do stent a utilizar.
Procedemos então a pré-dilatação com balão ATLAS® 16×40mm (Bard, Tempe, AZ, USA), seguida de implantação de stent na veia ilíaca comum com recurso a stent Venovo® 18×60mm (Bard, Tempe, AZ, USA) para cobertura de toda a extensão com lesão e obter um landing site numa zona livre de doença.
Utilização de novo de IVUS para controlo do pós-procedimento, tendo se identificado uma área de estenose residual com necessidade de pós dilatação
e posteriormente com boa resposta.
A venografia final confirmou o previamente observado com IVUS: uma boa libertação do stent, rápida passagem do contraste pelo eixo ilíaco e veia cava inferior e eliminação da colateralização venosa previamente visível (Fig.4).
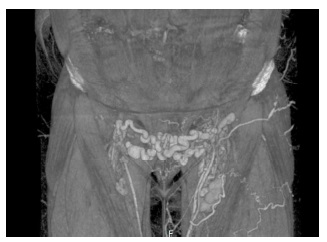
Figura 2 AngioTac que revela obstrução do eixo venoso ilíaco esquerdo e desenvolvimento de colateralização pélvica
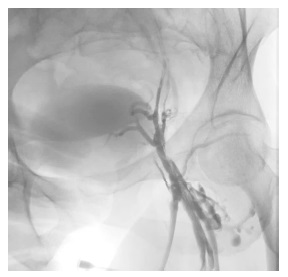
Figura 3 Venografia por punção ao nível da veia femoral esquerda com confirmação da lesão ilíaca ipsilatera
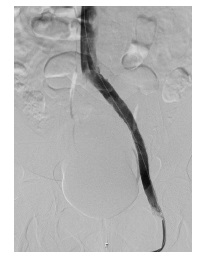
Figura 4 Venografia final revela uma boa libertação do stent, rápida passagem do contraste pelo eixo ilíaco e veia cava inferior e eliminação da colateralização venosa previamente visível
Após o procedimento, a doente teve alta no dia seguinte sob anti-agregação plaquetar simples. Realizou seguimento periódico em consulta de acordo com evolução cicatricial da lesão e exame físico com estudo complementar com ecoDoppler um mês após o procedimento que revelou permeabilidade do stent, seguida de avaliação cada três meses até perfazer um ano e depois cada seis meses até à presente data, encontrando-se agora com dezoito meses de seguimento.
Apresentou resolução imediata das queixas de claudicação venosa, redução progressiva do edema do membro, e cicatrização da lesão dois meses após o procedimento (Fig.5).
Discussão
A sociedade portuguesa de ginecologia corroborando as indicações da Sociedade de obstetrícia e ginecologia do Canada7, através da sua publicação na forma de Consenso Nacional sobre miomas uterinos descreve que o tratamento cirúrgico foi durante muito tempo o tratamento de eleição e que estes continuam a ser uma das principais indicações para histerectomia.
Apesar de se ter registado uma diminuição no número de cirurgias, continua a ser o tratamento mais eficaz, sobretudo a longo prazo e o mais definitivo. A embolização da artéria uterina (EUA) surge aqui como alternativa terapêutica a considerar, embora com indicações muito precisas e estritas, além de ainda controversas. É reconhecido e descrito nos quadros associados aos FU o possível desenvolvimento de trombose e edema dos membros inferiores por compressão extrínseca
Já a Sociedade Europeia cardiovascular e de radiologia de intervenção (CIRSE) preconiza a indicação para a EAU nas utentes com FU e sintomas que condicionem significativas alterações da sua vida quotidiana, como hemorragias menstruais graves, dismenorreia severa ou anemia (nível 1 de evidência). Também poderá ter indicação para EAU se causar dor ou efeito de massa (nível 3 de evidência)8.
No caso clínico apresentado, a doente desenvolveu trombose venosa profunda do membro inferior esquerdo no contexto do FU para a qual foi submetida a histerectomia
As estenoses ou oclusões ilio-femorais venosas podem ocorrer como resultado pós trombótico ou não trombótico associado a síndrome de May-Turer ou compressão externa por uma massa pélvica, como o caso clínico acima representado.
Apesar do correto tratamento hipocoagulante após um evento flebotrombótico a nível do sistema venoso profundo do membro inferior, em 20-50% dos casos persistem lesões venosas fibróticas condicionando obstrução venosa residual bem como refluxo por disfunção valvular. Estas mesmas alterações obstrutivas condicionam aumento da pressão hidrostática levando a lesões em termos da microcirculação distal, sendo cada vez mais reconhecidas como causa de doença venosa crónica em estadios avançados9.
Se assintomáticas, as lesões obstrutivas do setor ilio-femoral não têm indicação para intervenção devendo manter-se o doente sob o melhor tratamento médico. Contudo, esta modalidade de tratamento apresentará uma taxa de insucesso na ordem dos 50%10.
No caso clínico apresentado, CEAP C6, com persistência de sintomatologia apesar de tratamento conservador, inúmeros estudos não randomizados demonstraram sucesso na cicatrização de lesões e melhoria de qualidade de vida com recurso a stenting venoso11.
Neste contexto, o stenting venoso tem ganho preponderância como técnica terapêutica de eleição, apresentando, em doentes com síndrome pós-trómbótico, taxas descritas na literatura, de permeabilidade primária aos seis meses na ordem dos 74-89%
e secundária acima dos 96%12-13.
Relativamente à terapêutica antitrombótica após o stenting venoso, o Consenso Internacional Delphi11 descreve que a anticoagulação é preferível relativamente à terapêutica anti-trombótica nos primeiros seis a doze meses para doentes com lesões não trombóticas associadas à síndrome de May-Turner e que esta deve ser preferencialmente com recurso a heparina de baixo peso molecular nas primeiras duas a seis semanas.
Também é dito que, o estudo de trombofilias é essencial quando se pondera a descontinuação da hipocoagulação e que deverá, nestes casos, se considerar a anti-agregação sem data de termo.
Relativamente à anti-agregação, os recentes estudos parecem demonstrar que, contrariamente ao seu benefício na prevenção de re-estenose intra-stent's utilizados na patologia arterial, aqui, na patologia venosa o que será de maior benefício será a atuação ao nível do inibidor fator Xa uma vez que a trombose intra-stent ocorre por geração de trombina.
Esta informação contradiz a tomada de decisão da parte dos autores deste caso clínico apresentado. Contudo, ressalvo que este consenso foi publicado após a realização deste procedimento, data em que a controvérsia em torno da terapêutica anti-trombótica nos pós procedimento era ainda mais significativa.
No que concerne à taxa de cicatrização de lesão, um fator muito importante a considerar no caso clínico apresentado, esta encontra-se descrita na literatura na ordem dos 47-100% embora com 8-17% de taxa de recidiva14-16.
Por todos estes fatores considera-se extremamente importante o seguimento destes doentes em programa de follow up. Se bem que, também aqui não existam ainda linhas orientadoras publicadas, parece haver algum consenso na observação periódica destes doentes com avaliação física e complementar com recurso a ecoDoppler, principalmente nos primeiros seis a doze meses, período de maior taxa de trombose de stent que é quando a endotelização ocorre.