Introdução
Atualmente, a esquizofrenia está incluída na Perturbação do Espetro da Esquizofrenia e Outras Perturbações Psicóticas, que poderá levar a limitações no funcionamento cognitivo, comportamental e emocional, cuja natureza etiológica caracteriza-se por ser multifatorial (American Psychiatric Association [APA], 2013; Pinho et al., 2017). O seu diagnóstico envolve o reconhecimento de sinais e sintomas associados a um funcionamento pessoal (autocuidado), profissional ou social comprometidos e pode afetar de forma significativa a qualidade de vida das pessoas (APA, 2013).
A etiologia da esquizofrenia pressupõe a interação de variáveis, envolvimentais, psicológicas ou biológicas, distinguindo-se a base genética (Meyer & MacCabe, 2016), especialmente quando em interação com fatores ambientais de risco, e a teoria dopaminérgica como principal causa de muitos dos sintomas (e.g.: alucinações auditivas, Aguilar-Valles, 2011). Os elementos biopsicossociais, eventos traumáticos infantis (Aguilar-Valles, 2011; Rajkumar, 2015) e mecanismos psicológicos, associados a problemas de relacionamento familiar, padrões de comunicação interpessoal (Silva, 2006) e situações de abuso (sexuais, físicos e emocionais) poderão também ser preditores de perturbações psicopatológicas graves, aumentando significativamente a taxa de recaída e reinternamento hospitalar de pessoas com esta perturbação (Rajkumar, 2015).
A esquizofrenia é caracterizada pela presença de sintomas positivos (delírios, alucinações, discurso e comportamento desorganizado), sintomas negativos (expressão emocional diminuída, isolamento social, incapacidade de sentir prazer e energia e iniciativa diminuídas), sintomas cognitivos com possíveis disfunções cognitivas (Kahn et al., 2015) e psicomotores (Docx et al., 2012; Janssens et al., 2016). Estes sintomas devem persistir por um período contínuo de 6 meses e podem incluir um período de sintomas residuais ou prodrómicos (i.e., conjunto de sintomas que precedem a manifestação ou aparecimento da perturbação - APA, 2013).
Nas alterações do comportamento motor, ou seja, a nível dos sintomas psicomotores, Docx et al. (2012) consideram a catatonia, os sintomas extrapiramidais, a lentidão psicomotora e os sinais neurológicos discretos (APA, 2013). A catatonia é considerada uma característica da esquizofrenia (Wilcox & Duffy, 2015), mas é transversal a outros diagnósticos psiquiátricos ou aos efeitos secundários da medicação (APA, 2013). Os sintomas extrapiramidais têm sido associados a efeitos secundários da medicação embora sejam considerados como sintomatologia em alguns estudos (Docx et al., 2012). Há ainda uma escassez de evidências sobre a influência quer dos neurolépticos, quer dos antipsicóticos atípicos nos sinais neurológicos motores discretos (SND) (Jahn et al., 2006), contudo a presença de SND na pessoa com esquizofrenia não parece ser influenciada por efeitos secundários da medicação (Bombin et al., 2005; Chan et al., 2010; Founoulakis et al., 2017).
No âmbito da sintomatologia de base da esquizofrenia, encontram-se correlações positivas entre os SND e os sintomas negativos (Bombim et al., 2005; Chan et al., 2010) e algumas correlações negativas significativas com a memória não verbal (Chan et al., 2010) e o coeficiente de inteligência (Chan et la., 2010; Hui et al., 2009), a nível das funções cognitivas. No que diz respeito aos sintomas positivos alguns estudos não encontram correlações significativas com os SND (Varambally et al., 2012), e outros verificam estas correlações nas suas amostras (Chan et al., 2010; Herold et al., 2018)
Pessoas com esquizofrenia necessitam de mais tempo para o raciocínio com lentidão nas respostas a estímulos e a movimentos, encontrando-se afetados os fatores referentes à motricidade fina e global, com diminuição da prática e desempenho de atividades psicomotoras (Morrens et al., 2007). Os sinais neurológicos discretos (SND) são indicadores de uma disfunção cerebral nas áreas de coordenação motora, sequencialização motora dos atos motores complexos e integração sensorial (APA, 2013). Há que salientar dois tipos de sinais neurológicos: sinais neurológicos acentuados (no original, hard signs - Corraze, 1999 as cited in Bellon, 2015) e os sinais neurológicos discretos (no original soft signs - Bombin et al., 2005). Estes SND, estáveis ao longo do tempo, podem atuar como índices de possíveis perturbações comportamentais ou cognitivas, sendo vulneráveis aos distúrbios psiquiátricos (Bellon, 2015) e indicadores de uma disfunção cerebral não especificada (King et al., 1991) e são avaliados pelo desempenho sensoriomotor (Buchanan & Heinrichs, 1989 as cited in Dazzan & Murray, 2002).
A lentidão psicomotora é avaliada por medidas neuropsicológicas centradas na velocidade dos movimentos finos, nomeadamente em tarefas de escrita e de destreza manual ao nível dos dedos, e manutenção da velocidade máxima nas atividades manuais em breves períodos (Morrens et al., 2007; Walther & Strik, 2012). De acordo com imagens de ressonância magnética estrutural, os SND encontram-se associados a uma atrofia bilateral do giro pré-central, do giro pós-central esquerdo, do giro esquerdo frontal inferior, do lobo temporal direito, do lóbulo parietal inferior esquerdo, do tálamo e do cerebelo (Hüfner et al., 2015).
Os SND caracterizam-se pela reduzida possibilidade de localização cerebral com significado neurológico (Bellon, 2015). Apesar de não existir consenso na diversidade de interpretações e explicações, os SND são frequentemente agrupados em categorias, segundo a sua localização neuroanatómica mais provável (Bellon, 2015; Bombin et al., 2005): integração das funções sensoriais e motoras, coordenação motora, sequências de movimentos complexos ou atos motores complexos e reflexos primitivos. A identificação da presença destes sinais em indivíduos com esquizofrenia permite sinalizar os sujeitos suscetíveis de desenvolver o diagnóstico, uma vez que os mesmo podem surgir ainda antes dos primeiros sintomas da doença podendo assim ser considerados como preditores (Bachmann & Schröder, 2018), monitorizar o curso da doença (Bachmann et al., 2014), e melhorar o prognóstico da doença e a escolha de métodos de tratamento mais adequados (Varambally et al., 2012). Apesar da prevalência dos SND na esquizofrenia ainda ser difícil de indicar com precisão, estima-se que atualmente esteja entre os 50 e 70% (Bellon, 2015) e são comumente mais observados em pessoas com esquizofrenia do que em grupos saudáveis, sendo por isso um dos indicadores que melhor diferencia a esquizofrenia (Bombim et al., 2005; Papiol et al., 2016), apesar de também poderem ser observados noutras perturbações (Papiol et al., 2016).
É, neste âmbito, que os sinais neurológicos motores discretos (SNMD) se contextualizam, podendo contribuir para uma melhor compreensão da esquizofrenia (Jahn et al., 2006). Os SNMD correspondem à parte motora dos SND e abrangem os domínios da coordenação motora e sequencialização dos atos motores complexos, definidos como sintomas que se encontram associados a alterações motoras na esquizofrenia (Guimarães et al., 2016a). O interesse sobre estes SNMD na esquizofrenia está a crescer (Bachmann et al., 2014), verificando-se relações significativas (Hui et al., 2009) com algumas dificuldades cognitivas (e.g.: atenção, aprendizagem, memória - Guilera et al., 2012 as cited in Guimarães et al., 2016a; Varambally et al., 2012).
O perfil de sinais neurológicos cerebelares e discretos de 64 participantes entre os 23 e os 36 anos com (n=32) e sem (n=32) esquizofrenia, foram comparados (Varambally et al., 2006) aplicando a “Neurological Evaluation Scale” (NES). As diferenças entre os dois grupos foram significativas ao nível dos sinais neurológicos cerebelares e dos SND, permitindo identificar os pacientes com um prognóstico potencialmente pior, apesar dos autores referirem a necessidade de mais investigação na área. A comparação dos SND também foi alvo de investigações com outras perturbações psiquiátricas. Tripathi et al. (2015) analisaram os SND em pacientes com perturbação obsessivo-compulsivo (POC, n=45) comparando-os com indivíduos com esquizofrenia (n=45) e um grupo (de controle) saudável (n=45), entre os 20 e 38 anos. Após 1 ano e 6 meses de aplicações práticas, os valores totais dos SND foram significativamente maiores nos pacientes com esquizofrenia, não existindo diferenças significativas dos SND entre os dois últimos grupos (Tripathi et al., 2015).
Contrariamente, Focseneanu et al. (2015) encontraram valores de SND comparáveis em pessoas com esquizofrenia e POC, ao nível da velocidade e sequenciação de atos motores e das limitações estruturais e funcionais nos circuitos frontais e subcorticais, nas duas perturbações. Os autores examinaram o subtipo “esquizo-obsessivo”, ao nível dos SND, aplicando a NES a 64 participantes entre os 18 e os 23 anos, com esquizofrenia (n= 26), POC (n=21) e com duplo diagnóstico de esquizofrenia e POC (n=17). Os resultados apontaram diferenças significativas, dos SND, entre os grupos, inferindo-se que a associação - entre esquizofrenia e POC - pode ser mais do que uma comorbilidade entre duas perturbações que combinam os défices neurológicos de cada uma, passando então a fazer parte do espetro da esquizofrenia (Focseneanu et al., 2015). Zao et al. (2013) examinaram os SND em quatro grupos, de 30 participantes cada, entre os 21 e os 32 anos: pessoas saudáveis, pessoas com depressão, pessoas com perturbação bipolar e pessoas com perturbação do espetro de esquizofrenia. Os resultados indiciaram a prevalência de SND no grupo das pessoas com esquizofrenia, seguido do terceiro grupo, não havendo diferenças estatisticamente significativas nos dois primeiros grupos com pontuações mais baixas. Não foi possível distinguir os SND de participantes de esquizofrenia e com perturbação bipolar (Chroback et al., 2015; Zao et al., 2013).
Fountoulakis et al. (2017) analisaram o efeito de diversas variáveis (género, idade do indivíduo e parental, idade de início da perturbação e sintomatologia clínica nos SND), comparando 255 participantes entre os 22 e os 44 anos com (n=133) e sem esquizofrenia (122) utilizando a NES. Os participantes com esquizofrenia apresentavam valores médios mais elevados e indicadores de dificuldades, apesar da inexistência de relações entre as variáveis mencionadas e os SND.
A predominância dos SND na população com esquizofrenia pode ser explicada pelas limitações em diversas estruturas cerebrais como o lobo parietal, corpo estriado, tálamo (Focseneanu et al., 2015), cerebelo e estruturas envolvidas no córtex motor (Fountoulakis et al., 2017; Varambally et al., 2006), que promovem dificuldades nos movimentos reflexos, rítmicos e voluntários (Varambally et al., 2006; Wilcox & Duffy, 2015; Zao et al., 2013). Processos como a organização visuo-espacial, memória de trabalho (visual e verbal) e capacidade de atenção podem estar também afetados devido às limitações destas estruturas cerebrais (Harvey et al., 2007). Tripathi et al. (2015) apontam para uma limitação no circuito funcional cortiço-talâmico-cereberal-cortical, que envolve áreas como os lóbulos frontais, corpo caloso, gânglios da base e cerebelo, que provoca uma dismetria cognitiva, i.e., incapacidade de receber e processar informações rapidamente e produzir uma reposta modelada e ajustada, e consequentemente, dificuldades em tarefas motoras, que exigem controlo, precisão e planeamento motor.
A avaliação dos SNMD nas pessoas com perturbação do espetro da esquizofrenia é essencial para uma maior especificidade da intervenção psicomotora, proporcionando uma melhor definição dos objetivos terapêuticos e uma mais eficaz planificação, intervenção e monitorização dos programas de reabilitação e intervenção psicomotora (Guimarães et al., 2016a, 2018), quer em meio clínico e hospitalar ou no âmbito da reabilitação psicossocial e comunitária. Dado o seu valor preditivo, e para uma melhor compreensão da manifestação dos sinais neurológicos motores discretos das pessoas com perturbação do espetro da esquizofrenia, procedeu-se a um estudo transversal, descritivo e comparativo, que visa avaliar e comparar os SNMD entre pessoas com esquizofrenia e pessoas sem qualquer tipo de perturbação psiquiátrica.
Método
Amostra
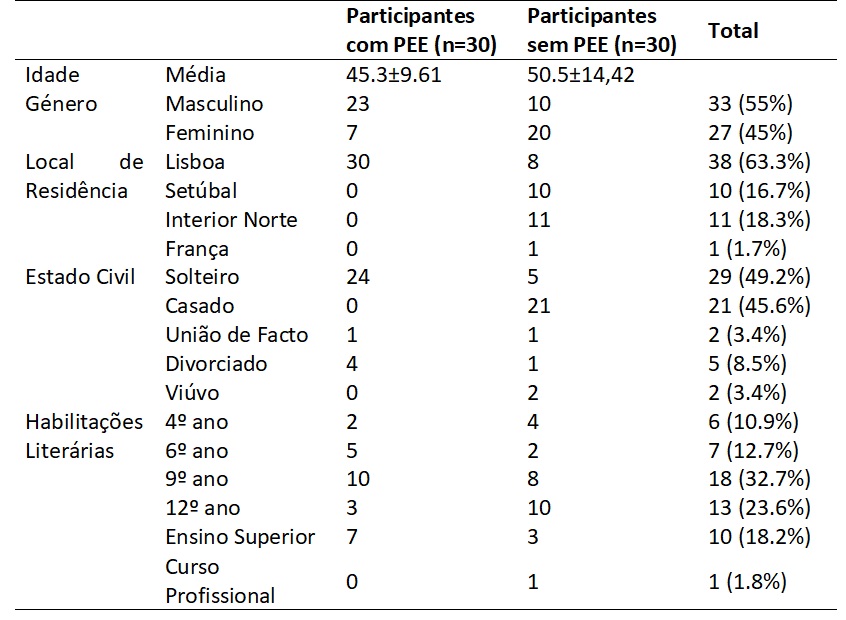
A amostra foi constituída por um total de 60 participantes de ambos os géneros, entre os 24 e os 93 anos (47.9 ± 12.43), dos quais trinta (n=30) tinham o diagnóstico de perturbação do espetro de esquizofrenia (critério de inclusão), com acompanhamento médico em ambulatório. As características sociodemográficas são apresentadas na tabela 1.
Os principais critérios de seleção dos participantes foi serem adultos (idades superiores a 18 anos) e terem diagnóstico de esquizofrenia/perturbação do espetro de esquizofrenia validado pelo médico psiquiatra assistente e registado no seu processo clínico. Como critérios de exclusão estabeleceu-se comorbilidades ou consumos de substâncias ilícitas. Relativamente à amostra de participantes para o grupo de controlo, selecionaram-se indivíduos que respeitassem os critérios de inclusão do estudo no que toca à faixa etária, e a ausência de perturbação psiquiátrica e/ou consumo de substâncias.
A amostra foi selecionada por conveniência em ambos os grupos. Para o recrutamento dos participantes com esquizofrenia, foram contactas quatro instituições de reabilitação psiquiátrica do Distrito de Lisboa, tendo sido posteriormente recolhidos os dados em três delas. A quarta instituição foi excluída por ausência de resposta ao nosso pedido. Para o grupo de controlo, os participantes foram selecionados pelos investigadores e contactados via email, onde se apresentava os objetivos de estudo e a pertinência do mesmo. A recolha de dados foi realizada nas instituições, no caso do grupo de estudo, e nas instalações da Faculdade de Motricidade Humana e nos respetivos domicílios quando tal não se verificava possível, no caso do grupo de controlo. Em ambas as situações foram asseguradas que a sua aplicação decorria sempre num ambiente calmo, espaçoso e confortável para o participante e investigador, com caráter individual, preservando as condições adequadas à aplicação da mesma. Em ambos os grupos foi solicitada autorização para a aplicação do instrumento para fins de investigação.
Instrumento
A Escala Motora Breve (EMoB) é um instrumento não invasivo cujo objetivo é avaliar os SNMD em indivíduos com perturbações do espetro da esquizofrenia (Jahn et al., 2006). Na versão portuguesa, em processo de validação (Guimarães et al., 2017), é constituído por dez tarefas motoras que analisam a coordenação motora e a sequência motora, sendo que seis desses dez itens são de avaliação bilateral (Guimarães et al., 2016b). A coordenação motora engloba 5 itens que avaliam as diadococinésias, coordenação dos membros superiores, e dos movimentos dos pés, ritmo de batimento bilateral e capacidade de fixação do olhar (Guimarães et al, 2016b). A sequência motora implica 5 itens para avaliar a coordenação pronação-supinação da mão, tamborilar dos dedos das mãos, praxia reflexiva e estruturação rítmica. Antes da aplicação é avaliada a lateralidade manual, podal e ocular (Guimarães et al., 2016b).
Cada item é cotado entre 0 (ausência de dificuldade ou perturbação na realização do movimento) e 2 (maior dificuldade ou perturbação na execução do movimento - Jahn et al., 2006). A cotação do item bilateral resulta da média aritmética de cada um dos seis itens (Guimarães et al., 2016b). A pontuação total obtém-se através da soma de todos os itens (Jahn et al., 2006). É, ainda, possível obter a pontuação individual dos indicadores da coordenação motora e da sequência motora através da soma dos itens correspondentes (Guimarães et al., 2016b). O valor de corte para a identificação da disfunção motora é de 1.5 (Jahn et al., 2006).
Para a validade de conteúdo, peritos analisaram os 10 itens com valores de Kappa de Cohen entre .70 e 1 para a versão original e de .82 e 1 para a versão portuguesa (Guimarães et al., 2017), indiciando a sua relevância (Jahn et al., 2006). A fiabilidade foi comprovada ao nível da consistência interna da escala total (α=.83) - e das subescalas de coordenação motora (α=.77) e sequência motora (α=.74), e pela estabilidade temporal, pela técnica teste-reteste, cujos valores foram de .84, .74 e .73 respetivamente (Jahn et al., 2006). A validade de constructo pela técnica das componentes principais, com rotação varimax, e baseados nos valores de eigenvalues superiores a 1 e pesos fatoriais superiores a .50, comprovam os 10 itens que explicam 53.1% da variância total (Jahn et al., 2006). Os valores de correlação entre domínios e o total da escala variaram entre .48 e .86 e a capacidade de distinguir pessoas com e sem esquizofrenia apontaram para a validade da escala (Jahn et al., 2006). Os autores acrescentam que o valor de corte (1.5) permitiu a análise da sensibilidade (84.1%) e especificidade (87.9%) da amostra.
Procedimentos
Os requisitos éticos inerentes a uma investigação desta natureza foram assegurados, tendo-se obtido o parecer positivo da Comissão de Ética para a Investigação da Faculdade de Motricidade Humana (Parecer nº32/2017). Depois desta aprovação, iniciaram-se os contactos com várias instituições que prestam apoio na área da saúde mental, especificamente, a adultos com diagnóstico de perturbação do espetro da esquizofrenia, com o intuito de averiguar o interesse e a disponibilidade na participação da investigação.
Para efeitos de exposição e apresentação do estudo foi entregue um consentimento informado, a todos os potenciais intervenientes, com a descrição do objetivo e das várias etapas e procedimentos a aplicar, assegurando-se a confidencialidade dos dados e o anonimato dos participantes, através da atribuição de um código a cada caso. Posteriormente, e após a recolha dos documentos assinados, iniciou-se a aplicação do instrumento.
A aplicação da escala foi feita por psicomotricistas, com formação prévia na aplicação da versão Portuguesa EMoB (teste de desempenho), sob supervisão dos investigadores que estão a fazer a validação do instrumento para Portugal. O protocolo da escala foi garantido na aplicação dos dois grupos. A aplicação da escala teve, em média, uma duração que variou entre 30 a 40 minutos. Os itens foram aplicados de acordo com o protocolo da escala.
Análise dos dados
A estatística descritiva e as medidas de comparação estatística entre grupos foram realizadas com recurso ao programa Statistical Package for the Social Sciences (SPSS), versão 25. Os resultados obtidos no estudo comparativo irão ser apresentados ao nível da estatística descritiva (média e desvio-padrão), ao nível dos itens, dos domínios (coordenação motora e sequência motora) e do total da escala, e dos valores obtidos com a técnica paramétrica do t-student para a comparação de dois grupos na análise da existência de diferenças significativas (tabela 2). O valor de significância assumido foi p<.05.
Resultados
Antes da aplicação propriamente dita da escala e de acordo com o respetivo protocolo foi examinada inicialmente a lateralidade manual, podal e ocular constatando-se a dominância do lado direita: 59 participantes preferem a mão direita (98%), 55 o pé direito (91,7%) e 48 o olho direito (80%).
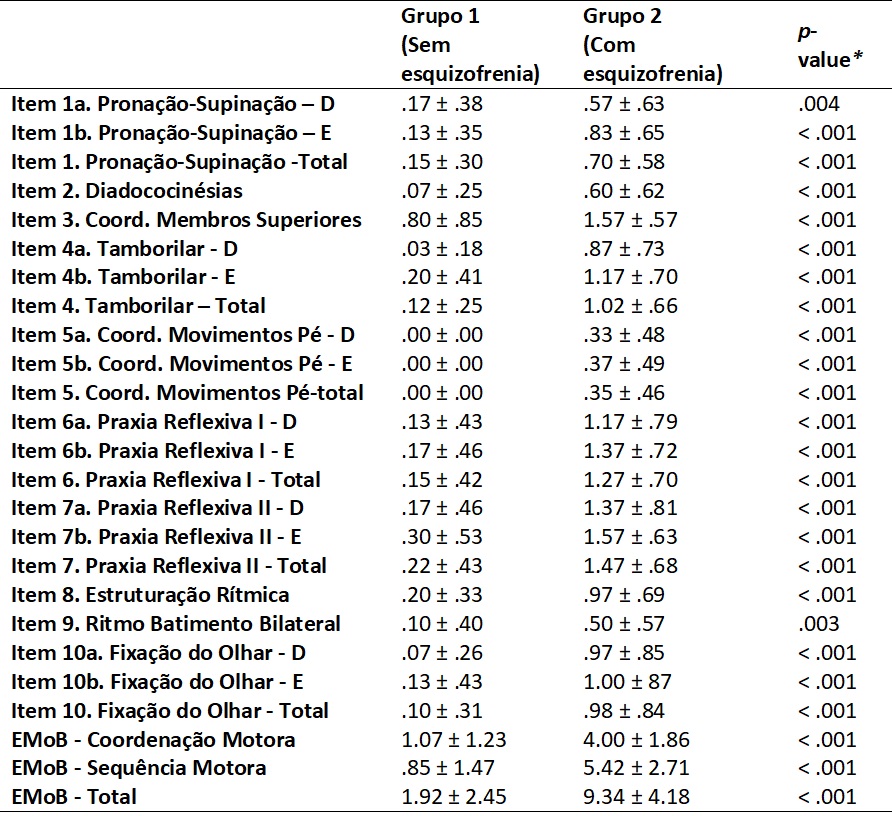
Tal como se observa, os valores obtidos revelam a existência de diferenças significativas entre os dois grupos (com e sem esquizofrenia) em todos os itens, domínios e no total da escala, com os participantes do grupo com esquizofrenia a obter valores médios inferiores, indicadores de desempenhos motores funcionais, ou seja, sem presença de sinais neurológicos motores discretos.
Discussão
Este artigo pretende fazer um estudo preliminar sobre os SNMD entre pessoas com e sem esquizofrenia dada a sua eventual importância como indicadores de disfunções do sistema nervoso central, destacando-se por ser o primeiro a nível nacional tentando compreender a diferença de desempenho motor, e contribuir para as evidências científicas no campo da reabilitação psicomotora, como um dos eventuais apoios a providenciar a este subgrupo populacional. Tal como expectável os dois grupos apresentam diferenças significativas em todos os itens e domínios, que se repercutem ao nível total da escala, parecendo corroborar os resultados de Jahn et al., (2006).
Assim, e nos itens 1 (pronação e supinação com as mãos) e 2 (diadococinésias) são visíveis diferenças significativas entre os dois grupos. Estas dificuldades surgem devido à lentidão psicomotora, que afeta o ritmo e a manutenção da velocidade das atividades manuais em breves períodos (Morrens et al., 2007; Walther & Strik, 2012) e à dismetria cognitiva (Tripathi et al., 2015), caraterísticas desta perturbação, dado exigirem uma integração entre os dois hemisférios e uma relação entre o tónus e a ação pelo que o planeamento motor se encontra igualmente afetado (Varambally et al., 2006; Zao et al., 2013).
No item 3 (coordenação dos membros superiores), é possível verificar também uma diferença significativa entre os grupos. Este item envolve questões ao nível da memória visual, atenção, capacidade de raciocínio e planeamento motor que se encontram afetadas (Harvey et al. 2007; Morrens et al., 2007; Thripathi et al., 2015), bem como pela descoordenação dos movimentos voluntários, características das pessoas com perturbação do espetro da esquizofrenia (Varambally et al., 2006). De facto, durante a aplicação do instrumento a indivíduos com esta perturbação, foi possível verificar a existência de dificuldades na manutenção do movimento, uma vez que era frequente a cessação deste para que o indivíduo se conseguisse relembrar do gesto.
O item 4 (tamborilar dos dedos/habilidades motoras finas) apresenta diferenças significativas entre os dois grupos, eventualmente explicadas pela existência de uma dismetria cognitiva ou pela lentidão psicomotora, que se expressa principalmente na velocidade dos movimentos finos, nomeadamente na destreza manual ao nível dos dedos (Morrens et al., 2007; Tripathi et al., 2015).
As diferenças significativas voltam a ser encontradas no item 5 (coordenação dos movimentos do pé, i.e., a agilidade e velocidade deste movimento repetitivo), eventualmente explicadas pelas dificuldades ao nível dos movimentos rítmicos e o mutismo acinético, que pode estar associado a lesões no lobo frontal na perturbação em questão (Morrens et al., 2007; Wilcox & Duffy, 2015). Durante a aplicação deste item, foi possível observar algum tremor na prestação de alguns dos participantes com esquizofrenia, o que poderá ter afetado o desempenho. A medicação poderá ter alguma influência nesta questão, apesar das ainda poucas evidências sobre a influência dos antipsicóticos (Jahn et al., 2006b) e dos seus efeitos secundários ao nível dos SND (Chan et al., 2010; Jahn et al., 2006; Founoulakis et al., 2017).
Nos itens 6 e 7 (praxia reflexiva I e II, i.e., prova punho-anel e prova punho-lado-palma, respetivamente), verifica-se uma diferença significativa, que pode ser explicada por limitações nos processos responsáveis pela execução destas tarefas, nomeadamente a atenção, memória de trabalho, planeamento, execução e controlo motor (Focseneanu et al., 2015; Harvey et al., 2007), ou pela dismetria cognitiva e pelas dificuldades no movimento voluntário e rítmico (Varambally et al., 2006; Zao et al., 2013).
A estruturação rítmica (item 8) e o ritmo de batimento bilateral (item 9), apresentam diferenças entre os dois grupos, implicando a realização de movimentos rítmicos, afetados nesta perturbação devido às limitações existentes no córtex motor (Barch, 2005; Varambally et al., 2006; Zao et al., 2013) e nos processos como a atenção, especificamente no que respeita à mudança repentina de movimentos, e da memória verbal (Barch, 2005).
O item 10 (fixação do olhar), também denota diferenças significativas entre os grupos, contrariando Wilcox & Duffy (2015) que argumentam que a fixação do olhar é uma caraterística da perturbação. Por outro lado, a existência de limitações no sistema visuoespacial pode interferir com a execução da tarefa (Barch, 2005). Estes resultados vão ao encontro do momento de aplicação do instrumento, observando-se a tendência para desviar o olhar durante a tarefa em alguns indivíduos, para algum sítio da sala onde possa existir alguma fonte distrátil não aferida pelos investigadores.
No domínio da coordenação motora constatam-se diferenças significativas entre os dois grupos, explicadas por limitações existentes ao nível dos circuitos frontais e sub-corticais, com dificuldades ao nível das funções executivas, responsáveis pelo planeamento, controlo e execução da ação motora (Barch, 2005; Focseneanu et al., 2015). O domínio da sequência motora apresenta igualmente diferenças significativas entre os grupos, o que pode ser explicado pela dismetria cognitiva, latência de raciocínio, lentidão nas respostas a estímulos e pela dificuldade na realização de movimentos voluntários e rítmicos (Focseneanu et al., 2015; Morrens et al., 2007; Zao et al., 2013).
Ao nível da pontuação total existem diferenças significativas entre os grupos corroborando outros estudos que verificaram uma prevalência elevada dos SNMD na perturbação da coordenação motora em indivíduos com esquizofrenia (Varambally et al., 2006) e que sugerem que os SNMD deveriam ser utilizados como indicadores para o diagnóstico da perturbação da esquizofrenia (Fountoulakis at al., 2017), dada a sua presença parecer ser um dos sintomas mais característicos da esquizofrenia quando comparados com outras perturbações psiquiátricas (Chroback et al., 2015; Tripathi et al., 2015; Zao et al. 2013). No entanto, e devido a outras evidências inconclusivas (e.g., Focseneanu et al., 2017), reforça-se a necessidade de se continuar a apostar na investigação sobre o eventual papel preditor dos SNMD.
Concluindo, os resultados obtidos neste estudo parecem corroborar a literatura (Hui et al., 2009; Varambally et al., 2012), tendo-se obtido resultados que apontam para a existência de diferenças significativas entre as pessoas com e sem esquizofrenia.
Conclusão
Com a realização do presente estudo, verifica-se a existência de diferenças significativas relativamente aos SNMD comparando indivíduos com e sem perturbação do espetro da esquizofrenia. As diferenças evidenciadas foram visíveis em todos os itens e domínios da EMoB, denotando-se um menor desempenho motor em indivíduos com esquizofrenia, ao mesmo tempo que se infere a relação significativa que interliga os SNMD e as dificuldades cognitivas (e.g.: atenção, aprendizagem, memória).
Tal como todos os estudos desta natureza, podemos apontar a amostra reduzida, a ausência de informação sobre o tipo de medicação prescrita aos participantes com esquizofrenia, sobre a sintomatologia psicótica e depressiva, e como esta poderá estar a influenciar os resultados. Por outro lado, a escala, assim como os itens presentes na mesma, evidenciam propriedades psicométricas favoráveis no que diz respeito à sua consistência interna e fiabilidade na versão original, parecendo ser eficiente na deteção de diferenças e com poder discriminativo (verificáveis neste estudo pelas diferenças significativas), na comparação entre grupos. Desta forma, revela-se importante a continuação do processo de validação deste instrumento para a população portuguesa, podendo vir a desempenhar um papel crucial na avaliação dos SNMD e auxiliando no diagnóstico de perturbações do espetro da esquizofrenia. A EMoB pode ser utilizada como um instrumento breve e não invasivo, objetivando o rastreamento de indivíduos com perturbação do espectro da esquizofrenia.
Implicações para a Prática Clínica
Os estudos apoiados nos SNMD são cruciais para melhor compreender esta perturbação, baseados nas alterações motoras, e, consequentemente, para expandir o conhecimento no que diz respeito aos SNMD e às variáveis psicossociais que se observam alteradas nestes indivíduos. A mudança de paradigma que se tem vindo a verificar respeitante à área da saúde mental pressupõe o desenvolvimento de novas ideias, da compreensão e, essencialmente, de respostas adaptadas a cada indivíduo, onde é comprovada a importância do estudo dos SNMD. Revela-se então necessário e fundamental dirigirmos o foco para esta mudança de paradigma, i.e., considerando a qualidade de vida, o funcionamento e vida independente, a inclusão, o envolvimento e a participação na sociedade por parte dos indivíduos com esta perturbação. A identificação dos SNMD como preditores da esquizofrenia (Bachmann & Schröder, 2018) poderá prevenir um diagnóstico tardio e coadjuvar a intervenção no sentido de maximizar os efeitos dos programas de intervenção psicomotora, enquadrados quer a nível clínico e hospitalar, quer em estruturas de reabilitação psicossocial.
Como mencionado anteriormente, o estudo dos SNMD é escasso, sendo por isso fundamental a realização de estudos e investigações que relacionem estes sinais às variáveis psicossociais, dada a importância para objetivar uma melhor intervenção com estes indivíduos, com base na clarificação de dificuldades e objetivos de intervenção dos mesmos. Através da aplicação da escala, é possível perceber quais as áreas afetadas (coordenação motora e sequencialização motora), e, assim, desenvolver um plano de intervenção individualizado. Desta forma, são necessários estudos preditores e longitudinais, com vista a analisar os fatores preditores das alterações nas características motoras (i.e., dos SNMD) observáveis em indivíduos com esta perturbação, ao longo do período de intervenção terapêutica. A influência e o impacto da toma de medicação neuroléptica típica é outro tema que deve ser analisado. Para além disto, é sugerido a realização de estudos com amostras mais representativas e significativas a nível nacional, de forma a impor a sua importância para os avanços nos conhecimentos relativos ao papel dos SNMD na perturbação do espetro da esquizofrenia e também a influência da reabilitação psicomotora na intervenção com indivíduos com esta perturbação.