Introdução
A incidência de transtornos mentais continua a crescer e gerando impactos significativos sobre a saúde. Estimou-se que na região das Américas, 34% das doenças correspondem aos transtornos mentais (OPAS, 2019). A reforma psiquiátrica brasileira, iniciada no final da década de 1970, e impulsionada pela lei nº 10.216, em 2001, redirecionou o modelo de assistência à saúde mental no país, ao viabilizar o cuidado da pessoa com sofrimento psíquico na comunidade e em seu contexto familiar (Ministério da Saúde [MS], 2001).
O Centro de Atenção Psicossocial (CAPS) configura-se como um dos principais serviços do novo modelo assistencial, implementados no território nacional. Em 2009, o Brasil integrou um grupo de países que se destacaram na saúde mental, o Mental Health Gap Action Program (mhGap) da Organização Mundial da Saúde (OMS), que tem por objetivo melhorar o acesso ao tratamento para transtornos mentais, neurológicos e aqueles relacionados ao consumo prejudicial de drogas (World Health Organization [WHO], 2019).
A atenção à crise em saúde mental corresponde a produção de cuidado ao sujeito em sofrimento psíquico intenso e grave desenvolvida na conjuntura do modelo comunitário e territorial (Dias, Ferigato & Fernandes, 2020). Tais práticas de cuidados indicam se os profissionais de CAPS desenvolvem a clínica psicossocial ou reproduzem a clínica tradicional, baseada no modelo asilar/manicomial predominantemente marcado pela medicalização, contenção física e internação psiquiátrica (Cruz, Guerrero & Vieira, 2019).
O cuidado em liberdade, por meio da assistência à saúde mental nos serviços territoriais, na comunidade e no seio familiar, podem garantir a rutura do circuito de internações, segregações e cronificações oriundas do modelo assistencial praticados nos hospitais psiquiátricos (Alverga & Dimenstein, 2006). Para tanto, a qualificação das práticas e dos serviços são elementos imprescindíveis à sustentabilidade da reforma psiquiátrica. A OMS, em 2017, revelou que embora alguns países tivessem feito progressos na formulação e no planeamento de políticas de saúde mental, ainda havia uma escassez em todo o mundo de profissionais de saúde treinados nessa área e faltava investimento em instalações de saúde mental baseadas na comunidade (WHO, 2019).
A partir desta pesquisa, buscou-se identificar as ações de atenção à crise conduzidas por profissionais de CAPS, afinal a produção do cuidado poderia ser incompatível com a clínica psicossocial, de modo a reproduzir práticas manicomiais mesmo nos serviços substitutivos aos hospitais psiquiátricos.
Metodologia
Estratégia de busca
Foi realizada a revisão sistemática de literatura, com pesquisa nas bases de dados eletrônicas PubMed, Biblioteca Virtual em Saúde, Cochrane Library e PsycINFO. Os descritores utilizados foram os termos do Medical Subject Headings (MeSH) e Descritores em Ciências da Saúde (DeCS), que representaram terminologias para responder à pergunta de investigação: quais práticas de cuidados são desenvolvidas na atenção a crise em saúde mental pelos profissionais de CAPS? Os termos indexados envolveram “crisis intervention” AND “mental health services”, obtendo-se o detalhamento de busca: (“crisis intervention” [MeSH Terms] OR (“crisis [All Fields] AND “intervention” [All Fields]) OR “crisis intervention” [All Fields]) AND (“mental health services” [MeSH Terms] OR (“mental” [All Fields] AND “health” [All Fields] AND “services [All Fields]) OR “mental health services” [All Fields]) AND (“brazil” [MeSH Terms] OR “brazil” [All Fields]. Adicionalmente, realizou-se a busca manual nas referências dos artigos selecionados.
Critérios de inclusão e exclusão
Foram incluídos estudos observacionais, cujo atendimento na crise em saúde mental fosse conduzido por profissionais de CAPS, em qualquer modalidade do serviço; publicados a partir de 04/10/2009 e disponibilizados nas bases de dados até 04/10/2019, visando contemplar os trabalhos mais atualizados, abrangendo o período de 10 anos; nos idiomas inglês, português ou espanhol e utilizando o modelo psicossocial como intervenção na crise em saúde mental. Foram excluídos artigos de revisão, protocolos, relatórios e páginas da internet e intervenções na crise realizadas em serviços de emergências psiquiátricas.
Identificação e seleção dos estudos
Os trabalhos foram identificados por dois autores que, de forma independente, avaliaram seus títulos e resumos, triando-os conforme os critérios de inclusão e exclusão. Os trabalhos sem resumo ou com resumo insuficiente para avaliação, não excluídos pelo título, foram também triados para leitura do texto completo. Cada autor avaliou separadamente os textos completos, para inclusão nesta revisão sistemática. A busca manual seguiu o mesmo princípio de seleção. Nos casos de divergências, um terceiro autor foi consultado.
Extração de dados
Foram coletados os seguintes dados dos artigos selecionados: autor (es); ano de publicação; estado de origem; revista de publicação; aspetos metodológicos; modalidades de CAPS; número e características dos participantes; ações de atenção a crise e dificuldades encontradas para não realização dessas ações.
Análise de dados
A análise da qualidade dos artigos baseou-se no Consolidated Criteria for Reporting Qualitative Research (COREQ) (Tong, Sainsbury & Craig, 2007). Os artigos incluídos na revisão sistemática foram analisados em consenso pelos autores, atribuindo-se a seguinte classificação em relação a cada item do COREQ: item integralmente atendido; parcialmente atendido; ou não ficou claro o cumprimento do item. Os estudos incluídos foram de qualidade metodológica similar, tendo cumprido 53,1% a 65,6% do total de itens do checklist do COREQ. Os itens do COREQ não cumpridos por todos os artigos foram: falta de esclarecimento para os leitores sobre a ocupação e experiência/ treinamento do pesquisador, relação estabelecida entre o pesquisador e os participantes, repetidas entrevistas, duração, saturação de dados e verificação dos participantes. A apresentação dos resultados desta revisão sistemática seguiu as recomendações do Preferred Reporting Items for Systematic Reviews and Meta -Analyses (PRISMA) (Moher, Liberati, Tetzlaff & Altman, 2009).
Resultados
A revisão sistemática identificou 1.206 artigos, 1.111 obtidos nas bases de dados eletrónicas e 95 manualmente. Após a leitura de títulos e resumos, 23 artigos foram obtidos para a leitura completa e destes 5 artigos foram incluídos na revisão sistemática (Figura 1).
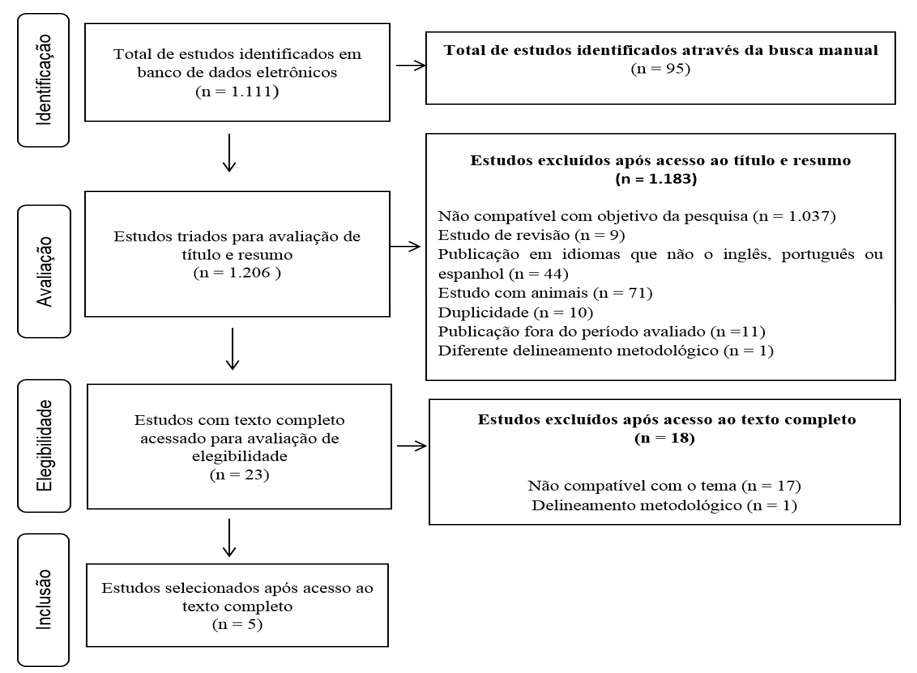
Figura 1 Fluxograma de identificação, triagem, elegibilidade e inclusão de estudos na revisão sistemática.
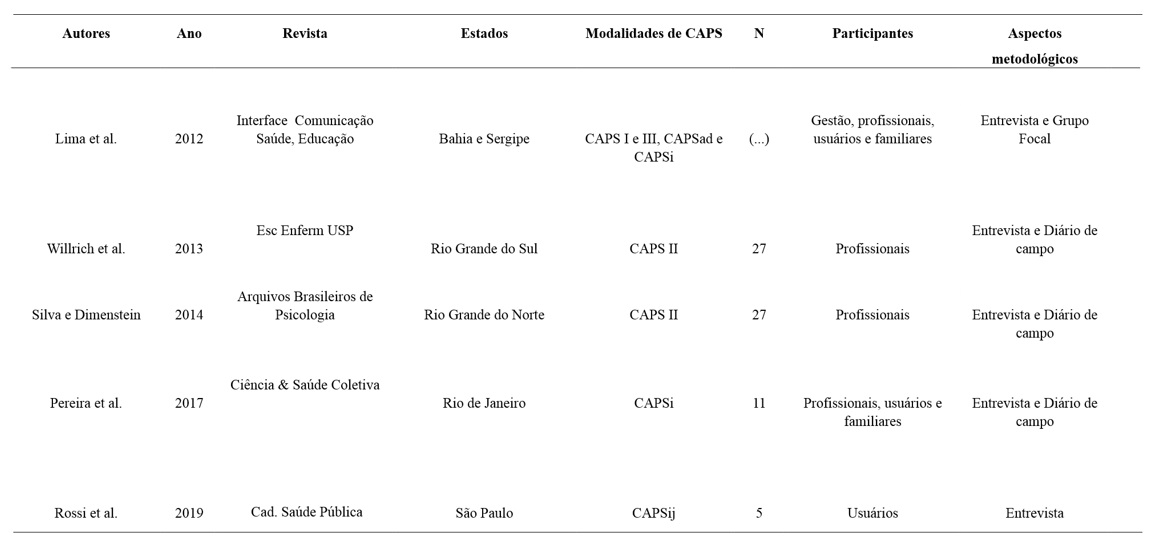
Os artigos selecionados eram observacionais, descritivos e foram realizados em 3 diferentes regiões do Brasil: 3 estados no Nordeste, 2 no Sudeste e 1 no Sul; publicados após 10 anos da reforma psiquiátrica brasileira, em 2001; todos os estudos usaram entrevistas, tendo 3 deles usado complementarmente o diário de campo, 1 o grupo focal e 1 artigo usou somente a entrevista. A amostra da presente revisão foi composta por 84,2% de profissionais de CAPS, cujos estudos incluíram a participação de usuários, familiares e gestão, e, somente 1 artigo realizou o estudo exclusivamente com usuários. Na presente revisão sistemática, as amostras dos 5 estudos selecionados foram adquiridas de narrativas dos participantes, quatro destes foram obtidos de 70 entrevistas e de 3 grupos focais e um artigo com n da amostra não informado. As características gerais dos estudos incluídos na revisão sistemática foram resumidas na Tabela 1.
Lima, Jucá, Nunes e Ottoni (2012) identificaram os signos e significados associados à crise em saúde mental e as estratégias utilizadas no cuidado aos usuários e seus familiares. Foram realizadas entrevistas com secretários de saúde, coordenadores de CAPS e usuários; e grupos focais com profissionais e familiares em 11 CAPS, sendo sete na Bahia e quatro em Sergipe. No artigo de Willrich, Kantorski, Chiavagatti, Cortes e Antonacci (2013) foram identificadas ações de atenção à crise no território e os sentidos envolvidos, partindo das práticas discursivas de profissionais de um CAPS da região sul do Brasil. O estudo incluiu entrevista semiestruturada com 27 profissionais e diário de campo, com registro de 390 horas em observação.
Silva e Dimenstein (2014) discutiram sob a perspetiva da atenção psicossocial o encaminhamento ao serviço de emergência e a internação psiquiátrica, por serem duas estratégias utilizadas na atenção à crise em saúde mental. Para tanto, realizaram entrevistas semiestruturadas, com 27 trabalhadores de todas as categorias profissionais e níveis de escolaridade do CAPS II de uma capital do nordeste brasileiro. Além das entrevistas, foram realizadas três rodas de conversa, contando com a participação de 25 trabalhadores, em cada roda.
Pereira e Sá (2017) reconstruiram a trajetória de adolescentes e familiares na busca por cuidado em situações de crise em saúde mental. Para tanto, realizaram encontros com 3 adolescentes, entrevistas com familiares e 5 profissionais e complementarmente utilizaram diários de campo. Rossi, Marcolino, Speranza e Cid (2019) identificaram a perceção de adolescentes que vivenciaram a crise em saúde mental na trajetória percorrida em busca de cuidados. Incluíram 5 adolescentes vinculados a um CAPSij de uma cidade de médio porte em São Paulo. A coleta de dados ocorreu por meio de um encontro com cada adolescente, tendo como instrumento de coleta de dados um roteiro aberto de entrevista, composto por temas disparadores e por um questionário de caracterização da amostra com informações sobre o perfil sociodemográfico.
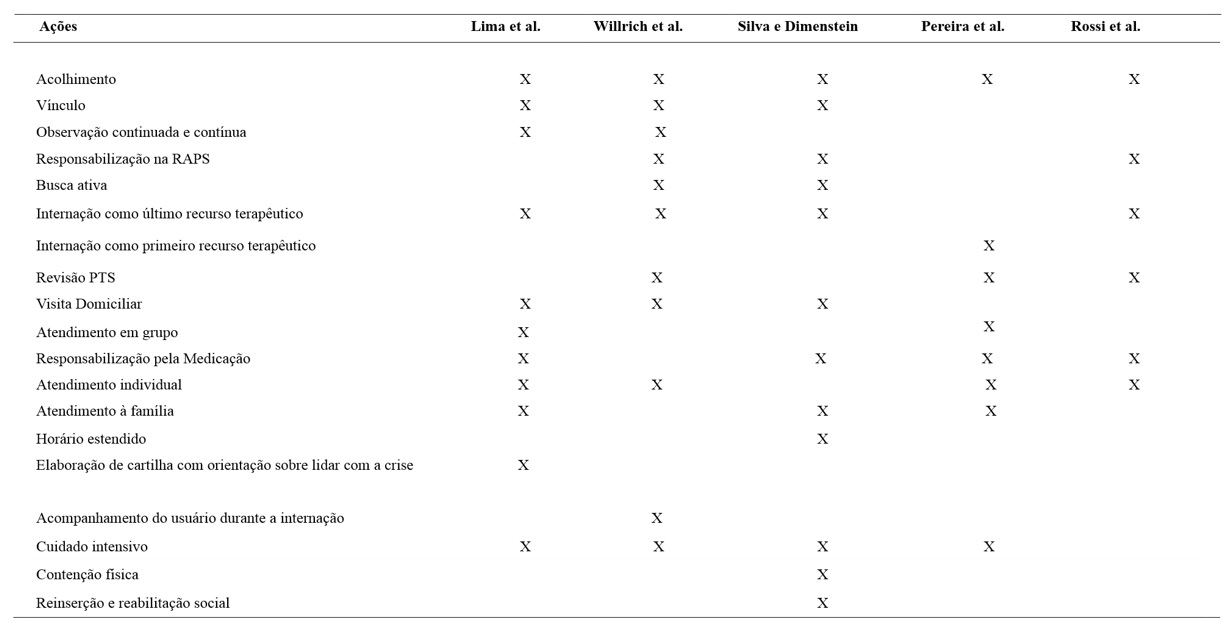
Na presente revisão sistemática, as amostras avaliadas envolveram todas as modalidades de CAPS, como preconizada na Política Nacional de Saúde Mental (PNSM), e resultaram no n total maior que 70 que participantes. Quanto à qualidade dos estudos selecionados, o estudo de Rossi et al. (2019) obteve melhor desempenho, cumprindo 21 itens propostos pelo COREQ: 20 itens cumpridos integralmente e 1 item cumprido parcialmente. Em relação as limitações dos artigos, Lima et al. (2012) destacaram que não foi possível estudar o CAPS III em uma das cidades que se propunham, não tendo a representação desta modalidade no estudo. Rossi et al. (2019) apresentaram como limitação o número reduzido de participantes e o recorte pelo local de estudo tratar-se de município de médio porte com apenas um CAPSij. Willrich et al. (2013), Silva e Dimenstein (2014), Pereira et al. (2017) não apresentaram as limitações de seus estudos. As principais características das ações de atenção à crise em saúde mental dos estudos selecionados foram resumidas na Tabela 2.
Lima et al. (2012) identificaram que a atenção à crise em saúde mental do CAPS avaliado envolveu o acolhimento diurno e noturno; a observação continuada e contínua, visita domiciliar, responsabilização pelo cuidado medicamentoso; presença do psiquiatra na equipe para garantir o êxito da prescrição; negociação e apoio concreto ao familiar para que o internamento fosse o último recurso utilizado; elaboração de cartilha com orientação sobre como lidar com a crise para familiares e profissionais não especializados em saúde mental; implantação de “oficinas de crise” nos CAPS e o estabelecimento de limites para os usuários através de regras de convivência para evitar o uso de álcool e outras drogas no CAPS.
Willrich et al. encontraram que dentre as ações de atenção à crise estavam o acolhimento as situações de urgência (no serviço ou domicílio), prevenção das situações de crise e seu agravamento por meio da revisão do Projeto Terapêutico Individual (PTI) e a utilização de recursos no território; o acompanhamento de usuários em crise durante sua passagem no pronto-socorro e a internação parcial no hospital geral (durante o dia no CAPS e à noite no hospital).
Assim como Willrich et al. (2013), no estudo de Rossi et al. (2019) foram encontradas as seguintes ações para atenção à crise no acolhimento das situações de urgência (no serviço ou domicílio), o estabelecimento de relação de confiança entre profissional e usuário, a oferta de escuta e ajuda concreta, o cuidado na Rede de Atenção Psicossocial (RAPS). Além dessa similaridade entre ambos estudos descritos, o estudo de Willrich et al. (2013) ainda indicou a revisão do PTI, a internação parcial (usuário passar a noite no hospital geral e o dia no CAPS) e o acompanhamento aos usuários em crise durante o período que se mantiveram internados. Evidencia-se que o CAPS avaliado nesse estudo se configura como espaço territorializado, aberto e capaz de atender as urgências e acolher os usuários em crise.
Na amostra, Silva e Dimenstein (2014) identificaram que o CAPS avaliado no estudo apresentou um conjunto amplo de estratégias e recursos utilizados na atenção à crise em saúde mental, correspondente ao horário estendido, acolhimento, encaminhamento, internação psiquiátrica, intervenção medicamentosa, contenção física, cuidado intensivo, reinserção e reabilitação psicossocial, assistência domiciliar, busca ativa, ações territoriais com a atenção básica e suporte à família.
Ainda que a internação fosse empregada como ação de atenção à crise nos estudos supracitados, esse recurso não fora uma prática predominante, sendo utilizada como último recurso após terem sido esgotadas outras estratégias e sustentação do usuário no CAPS. Além disso, durante a internação foram realizadas formas de contacto e articulação dos profissionais do CAPS, tanto com o usuário e familiares quanto com as equipes dos hospitais.
Divergente dos demais estudos supracitados, o estudo de Pereira et al. (2017) indicou a tendência do CAPS avaliado centralizar todo o tratamento da crise nos elementos externos, como a medicalização e a internação em hospital geral, o que vai de encontro com a PNSM. Além disso, usuários do CAPSi não foram envolvidos na elaboração de estratégias de enfrentamento das suas próprias crises e, tampouco, de seu PTI.
Os artigos selecionados descreveram, em seus respetivos estudos, as dificuldades apontadas pelos participantes quanto aos processos desenvolvidos na atenção à crise em saúde mental. Silva e Dimenstein (2014) identificaram as seguintes fragilidades: usuários novos sem vinculação com o CAPS ou usuários graves, cuja crise está associada a periculosidade; a falta de retaguarda noturna nos equipamentos substitutivos 24h da rede (CAPS III); a insuficiência de leitos de atenção integral nos hospitais gerais; fragilidades do Serviço de Atendimento Móvel à Urgência (SAMU); ausência de psiquiatra no momento necessário ao procedimento de urgência e de equipamento para suporte clínico.
Rossi et al. (2019) observaram que a adesão ao tratamento, participação em espaços coletivos de cuidado e resistências à medicalização foram as dificuldades apresentadas para executar ações em situações de crise pelo CAPS. Lima et al. (2012) relacionaram diversas dificuldades, como a falta de preparo dos profissionais para lidar com a crise; falta de retaguarda de outros equipamentos gerais de saúde (e não especializados em saúde mental); resistência e rejeição destes equipamentos atenderem usuários em crise; insuficiência da capacidade institucional para o atendimento da demanda e dificuldades materiais, sociais e familiares.
Pereira et al. (2017) perceberam que houve dificuldade do CAPSi em construir estratégias de cuidado no próprio serviço ou ações articuladas com outras instituições da RAPS, como também incluir o usuário na construção do PTI; além da precariedade de recursos materiais, tecnológicos, de infraestrutura e de espaços para elaborações coletivas da equipe quanto as perdas e sensações de fracasso advindas das situações de crise. Willlrich et al. (2013) reconheceram como os limites para as ações de atenção a crise do CAPS avaliado, a inexistência de um serviço 24h e um psiquiatra nas 8h de funcionamento do serviço.
Discussão
Atenção à crise em saúde mental é o nome dado ao conjunto de práticas de cuidado desenvolvido no modelo comunitário e ofertado as pessoas com sofrimento psíquico grave e persistente (Dias et al., 2020). Se constitui como indicador, caso a rede de atenção forneça uma resposta manicomial ou promotora de saúde mental (e protetora de direitos) nas situações de intenso sofrimento psíquico, isso porque são nessas situações que mais frequentemente se recorrem a reprodução de práticas asilares/manicomiais (Cruz et al., 2019). O modelo asilar manteve-se predominantemente estabelecido na assistência à saúde mental, ao longo de 250 anos e cuja rutura foi incitada por uma reforma psiquiátrica que buscava a desinstitucionalização e transformações nas práticas de cuidado (Guljor & Pita, 2019).
A atenção à saúde mental na rede comunitária, investida na clínica psicossocial, reconhece o sujeito em sua totalidade, perpassando a esfera biológica e legitimando os aspectos socioeconómicos, culturais e subjetivos do sujeito, implicados no processo existência-sofrimento, de modo a descentralizar o foco na doença (Zeferino, Cartana, Fialho, Huber & Bertoncello, 2016). As ações desenvolvidas devem ser parametrizadas no processo de trabalho vivo em ato, por tecnologias leves que perpassam as relações e asseguram a produção de saúde centradas nas necessidades do sujeito. De outra forma, devem ser operacionalizadas por tecnologias capazes de assegurar a reabilitação psicossocial, como a produção do vínculo, o acolhimento, a autonomia e o protagonismo do sujeito (Mehry & Franco, 2003).
Os artigos selecionados para revisão sistemática evidenciaram que a produção do cuidado desenvolvida pelos profissionais de CAPS estava alinhada ao modelo proposto pela reforma psiquiátrica brasileira, não obstante houvesse uma amostra de CAPS que ainda predominantemente utilizou práticas manicomiais. O CAPS embora seja um serviço de referência substitutivo aos hospitais psiquiátricos, podem reproduzir em seu modo de funcionamento e na relação profissional-usuário a lógica manicomial, apontando a controvérsia do que é proposto enquanto equipamento da atenção especializada à saúde mental no modelo comunitário e do que é de fato realizado. A contenção física; o uso indiscriminado de psicofármacos; o controle dos sintomas e a internação psiquiátrica como primeiro recurso adotado em CAPS, tangenciam práticas reprodutoras do modelo asilar.
As práticas de cuidado na atenção a crise em saúde mental, realçadas no estudo de Pereira et al. (2017), evidenciaram ações enrijecidas e limitadas da lógica manicomial e cuja conduta visava a sedação e contenção rápida do sofrimento psíquico, bem como o encaminhamento para internação hospitalar. Na atenção à crise em saúde mental, o acolhimento deve ser ofertado de modo a garantir atenção integral e escuta qualificada ao sujeito, reconhecendo seu sofrimento psíquico enquanto experiência subjetiva, compreendendo-a quando e como surgiu e colaborando na análise e oferta de cuidados baseados na singularidade do sujeito, suas potencialidades e modo de vida (Moreira, Torrenté & Jucá, 2018).
A crise em saúde mental, sequer deve ser contida e ocultada pelos profissionais que devem acolher o sujeito, escutá-lo, aproveitando o momento da vivência e direcioná-lo a encontrar estratégias de respostas ao seu sofrimento, sem a tentativa de apaziguá-lo com o uso mandatório da medicação (Lima et al., 2012). A medicalização se constitui como uma das práticas de cuidado na atenção à crise em saúde mental, todavia o mecanismo de oferta ao sujeito pode reproduzir medidas de controle e tutela, quando não há contratualidade, apenas silenciando o sofrimento psíquico e dificultando que o sujeito construa estratégias de respostas (Zeferino et al., 2016).
As estratégias de cuidados, nos moldes do modelo de atenção psicossocial, quando adotadas pelas equipes de CAPS podem garantir o itinerário no território, rompendo com o fluxo para rede hospitalar e evitando o circuito hospital psiquiátrico (Conegliam, Cavalcante & Leandro, 2015). Nos estudos de Lima et al. (2012), Willrich et al. (2013), Silva e Dimenstein (2014) e Rossi et al. (2019) foram encontradas evidências que na atenção à crise em saúde mental, a internação psiquiátrica foi utilizada como último recurso terapêutico. O uso deste recurso condiz com o artigo 4º da lei nacional nº10.216 (2001) que dispusera do uso de internações, quando os recursos extra hospitalares forem insuficientes e as internações forem realizadas em períodos curtos, não produzindo a institucionalização do sujeito, mantendo os vínculos comunitários, com a família e equipe de referência do CAPS durante esse período (Guljor & Pita, 2019).
A atenção à crise em saúde mental requer um conjunto de propostas para o cuidado ao sujeito, cujos aspetos biológicos, sociais e subjetivos devem ser legitimados na produção de saúde. O envolvimento da equipe multiprofissional na produção do cuidado viabiliza o atendimento a complexidade de demandas e particularidades do sujeito, ampliando a clínica e rompendo com a supervalorização de um único saber (Pinho, Souza & Esperidião, 2018). Esta relação de poder entre os pares reflete a construção sócio histórica e cultural do lugar social do médico no campo da saúde mental, sendo corporificado nos CAPS ainda que propostas da clínica psicossocial modifiquem esta hegemonia (Martins, 2017).
As práticas de cuidado na atenção à crise em saúde mental identificadas nos artigos da revisão sistemática, à exceção da internação como primeiro recurso terapêutico fortalecem e potencializam o fluxo da atenção à crise em saúde mental nos serviços de base comunitária, efetivando o cuidado em liberdade, como preconizado pela PNSM.
Conclusão
A assistência à saúde mental no Brasil, baseada no modelo de atenção de base comunitária, assegurou o cuidado em liberdade, evitando o itinerário ao hospital psiquiátrico. A desinstitucionalização exigiu a adoção de novos processos de cuidado em saúde mental, centrados no sujeito e que reconhecesse suas dimensões sociais, culturais, subjetivas e biológicas. De modo a contemplar a integralidade do sujeito, a clínica psicossocial delineia o processo de cuidado com ações transversalizadas em tecnologias leves, investindo na produção do vínculo, protagonismo do sujeito, contratualidade do cuidado, que assegurem a reabilitação psicossocial.
A atenção a crise em saúde mental realizada pelos profissionais de CAPS, deve ser compatível com os princípios da reforma psiquiátrica e a proposta do modelo redirecionado à saúde mental, afinal o CAPS enquanto equipamento referência na atenção especializada da rede comunitária não assegura a desinstitucionalização. As práticas para o cuidado na situação de crise em saúde mental podem reproduzir o modelo asilar, mesmo no serviço territorial. As transformações produzidas no campo cultural, político e social impulsionadas pela reforma psiquiátrica também deve estender-se a clínica, a qual compartilhada por diversos saberes, favorece a atenção à crise em saúde mental para além da remissão dos sintomas.
De modo a efetivar a reforma psiquiátrica brasileira nos equipamentos de referência para o sujeito com sofrimento psíquico, os profissionais devem produzir o cuidado desinvestido da clínica tradicional, caracterizada por condutas de contenção do sofrimento psíquico e tutela do sujeito. A prática clínica no CAPS para atenção à crise em saúde mental deve focar no sujeito e na produção de saúde, dimensionando sobretudo na atenção ao sujeito pela perspetiva psicossocial.