Introdução
As doenças linfoproliferativas são um grupo amplo e heterogéneo de doenças com apresentações clínicas variadas e, como tal, podem constituir um verdadeiro desafio de diagnóstico. Frequentemente, até à sua identificação, o doente é submetido a vários exames e tratamentos. Cabe ao médico de família MF integrar toda a informação clínica das diversas fontes por forma a definir o diagnóstico. A prestação de cuidados médicos de forma contínua que caracteriza a medicina geral e familiar MGF reveste-se, assim, de particular importância nestas e noutras doenças.
Neste artigo são descritas todas as etapas por que passou um doente até se estabelecer o diagnóstico de linfoma de células B indolente. Este é um subtipo de linfoma não Hodgkin, que representa 20 a 30% de todos os subtipos de linfomas.1
Este caso clínico, que se apresenta, evidencia a dificuldade que existe por vezes no diagnóstico de doenças linfoproliferativas, na multiplicidade de exames realizados, a integração em equipas multidisciplinares e a importância do MF.
Descrição do caso
Homem de 54 anos, sem antecedentes patológicos de relevo, sem medicação habitual, fumador de 40 UMA e que trabalha num posto de gasolina. Recorreu ao serviço de urgência básica SUB de Seia em 25/outubro/2021 por queixas de dor lombar à direita, com cerca de 15 dias de evolução, acompanhada de náuseas, sem febre. Referia ainda um quadro de obstipação com dois dias de evolução, polaquiúria e urina com cheiro fétido.
Ao exame objetivo EO apresentava bom estado geral, estabilidade hemodinâmica, apirético, dor ligeira à palpação do flanco direito e Murphy renal negativo. Realizou tira de teste de urina, que mostrou sangue ++, proteínas +, análises sanguíneas com leucocitose de 21 mil, com 77% de neutrófilos, com PCR de 4,5 sem outras alterações analíticas Tabela 1. Realizou ainda exames de imagem: Rx de abdómen sem níveis e ecografia renal sem alterações.
Foi assumida como hipótese de diagnóstico uma pielonefrite, tendo sido medicado com cefuroxima endovenosa, toma única, no SUB, e com a continuação do tratamento oral de cefuroxima e lactulose para ambulatório. Teve alta após contacto prévio por telefone com o seu médico de família por parte do colega do SUB, a que se juntou carta com informação clínica e indicação de repetir estudo analítico em ambulatório e vigiar sinais de gravidade.
No dia seguinte, o MF contactou telefonicamente o doente que referia manter-se apirético e as queixas álgicas iam aliviando com analgésico paracetamol 1 gr ou ibuprofeno 600 mg; no entanto, além do flanco direito, apresentava também dor ao nível dos quadrantes superiores do abdómen, em cinturão. Solicitou-se, com caráter urgente, hemograma, com PCR, amílase e lípase, urina II e urocultura.
Em novo contacto com o doente em 27/outubro, o mesmo mostra resultados analíticos - leucócitos a baixar, PCR sobreponível e urocultura negativa, mas amílase e lípase ligeiramente elevadas Tabela 1. A dor foi-se situando mais ao nível dos quadrantes superiores abdominais, em cinturão, com alívio na posição genupeitoral. A esposa do doente, que o acompanhava, expõe a preocupação com perda ponderal do marido, cerca de 7 kg nos últimos três meses, bem como a astenia progressiva, algo que o doente não valorizou nem nunca havia referido. Perante estes achados procedeu-se ao encaminhamento, de novo, do doente para a SUB local para reavaliação.
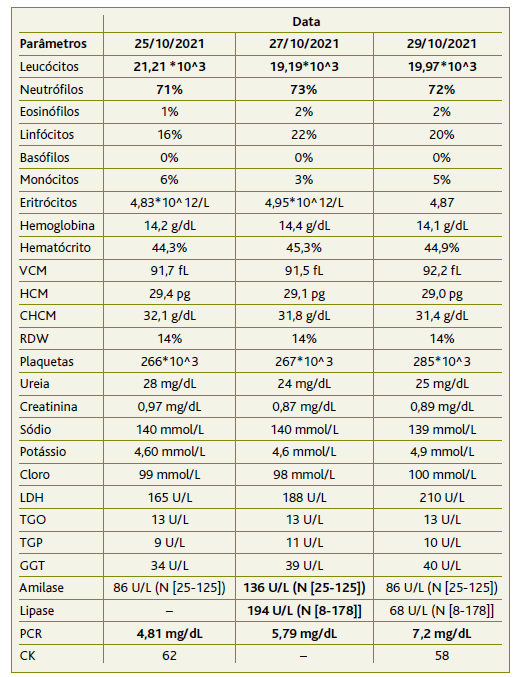
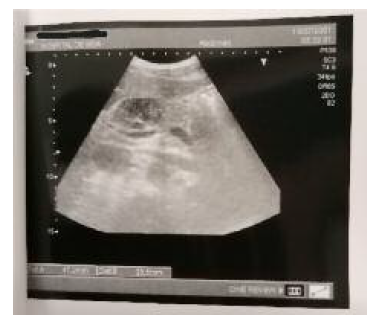
Realizou ecografia abdominal Figura 1, que mostrou ao nível da região cefálica do pâncreas uma área hipoecogena de contorno lobolado relativamente bem definida, medindo cerca de 47 × 23 mm. Foi, por isso, encaminhado para avaliação pela especialidade de cirurgia geral na urgência geral do hospital regional, que solicitou TAC abdominal Figura 2, na qual não era relatada qualquer alteração, pelo que teve alta com indicação de manutenção de atitudes terapêuticas e vigilância pelo seu MF.
Em 28/outubro, após a receção de carta da cirurgia geral, contactou-se colega de imagiologia do SUB de Seia para discutir caso clínico e rever imagens dos exames imagiológicos. O doente foi novamente chamado para repetir ecografia abdominal Figura 1, que continuava a revelar ao nível da região epigástrica, com provável relação com a cabeça pancreática, uma área vagamente nodular, bem definida, hipoecogénica com cerca de 4 cm de maior eixo. Foi então pedido pela colega de imagiologia de Seia nova avaliação das imagens da TAC por outro colega do hospital regional, que considerou que a imagem visível na ecografia seria uma tradução de provável adenomegalia, tratando-se de uma eventual doença linfoproliferativa, que até então não havia sido referida. Após discussão de caso clínico com a especialidade de medicina interna do hospital local decidiu-se pela referenciação urgente, pelo MF, para a hematologia e o doente teve alta do SU.
Em 30/outubro, por agravamento considerável da dor, o utente dá novamente entrada na urgência, desta vez na urgência geral do hospital central de referência, por sua iniciativa, tendo ficado internado no serviço de medicina interna para estudo. Realizou endoscopia digestiva alta, sem alterações de relevo, e PET, que revelou adenopatias hipermetabólicas, supra e, principalmente, infradiafragmáticas, a carecerem de esclarecimento etiológico, colocando-se como primeira hipótese de diagnóstico tratar-se de envolvimento linfomatoso ganglionar. Foi efetuada biópsia de gânglio linfático e o doente acabou por ter alta em 10/novembro/2021, ficando a aguardar resultado da biópsia e tendo sido agendada consulta para 2/fevereiro/2022. Definiu-se, finalmente, o diagnóstico de linfoma B de células B, um tipo de linfoma não Hodgkin.
Comentário
É inevitável abordar a temática do erro médico neste caso clínico, a incerteza no diagnóstico, a indisponibilidade de várias especialidades médicas nos hospitais do interior, entre outros assuntos pertinentes.
A não valorização das adenomegalias no primeiro relato da TAC fez com que fossem mobilizados mais recursos humanos e materiais, bem como uma nova deslocação do doente aos estabelecimentos de saúde. Ficou evidente a necessidade crescente de se realizar a discussão multidisciplinar dos casos clínicos com os quais os MF são confrontados no dia-a-dia, cada vez mais complexos e exigentes.
A valorização do exame objetivo e a clínica continua a ser a principal arma para qualquer médico. O doente deste caso clínico, desde logo, apesar da dor e das alterações nos exames realizados, não apresentava febre, pelo que foi necessário o seu estudo e reavaliação. O MF, pela proximidade e pela continuidade de cuidados inerente, foi fulcral no esclarecimento do quadro.
É ainda de notar a necessidade existente para a resolução de situações mais complexas, de especialidades e meios complementares de diagnóstico que muitas vezes estão concentrados nos hospitais centrais. Nos hospitais do interior faltam equipamentos um doente tem de fazer vários quilómetros, por exemplo, para realizar uma TAC e faltam recursos humanos. Este doente teve de percorrer três hospitais até ter um diagnóstico estabelecido, o que evidencia a escassez de recursos e leva à discussão a equidade do acesso à saúde no interior do país.
Se o doente não tivesse dado entrada no hospital central, por sua iniciativa, poderia ver protelada a sua orientação clínica, atendendo aos tempos de espera reais para as consultas, com o consequente atraso no diagnóstico e a sua implicação no prognóstico do utente.
O papel do MF é de extrema importância em integrar toda a informação e com os vários inputs recebidos chegar à melhor orientação clínica do doente. Neste caso, passaria pelo pedido de consulta à especialidade de hematologia2 após toda a discussão inicial, ficando com a responsabilidade de lidar com um problema que não passa nem cabe ao MF a sua resolução, mas que tinha de saber gerir caso o utente não tivesse dado entrada na urgência do hospital central.
Este caso clínico evidencia as dificuldades que um MF, particularmente aquele que exerce a sua atividade clínica no interior do país, tem para poder orientar os seus doentes.
Este doente, com uma situação clínica grave, teve altas clínicas consecutivas apenas com a indicação de ser referenciado para consulta externa que tem um tempo de espera de vários meses. Estas dificuldades originam atrasos no diagnóstico, com consequentes repercussões negativas tanto a nível físico como psicológico, dada a ansiedade gerada pela incerteza do diagnóstico. A continuidade e a proximidade de cuidados do MF ao doente e a atitude crítica constante revelou-se, neste caso, da maior importância.