Discrepâncias entre relatórios dos exames da Radiologia e seus subsequentes desfechos nos pacientes não são necessariamente considerados erro ou má prática.
O desempenho, avaliado pelo relato e interpretação dos achados pelo especialista em Radiologia, pode não ser perfeito ou exímio, e algumas discrepâncias, ou mesmo erros, são inevitáveis.
O erro ou discrepância, na interpretação e relato dos achados pelo especialista em Radiologia, não é equivalente ou igual só por si a negligência ou má prática.
O erro ou discrepância, pode ocorrer por razões intrínsecas (humanas) ou extrínsecas (técnicas ou sistémicas).
Estes são, na atualidade e na generalidade, os 4 pontos-chave ou o entendimento, de uma forma resumida, tidos pela Sociedade Europeia de Radiologia (ESR) - e com os quais o Colégio de Radiologia está em consonância - publicados num jornal oficial da respetiva sociedade europeia e habitual repositório das declarações ou posições oficias (statements) da mesma.1,2
Desenvolvemos de seguida alguns pontos, para que melhor se perceba, por um lado os aspetos únicos e vicissitudes inerentes à arte interpretativa na especialidade de Radiologia.
I)
Embora nem sempre bem entendido ou apreciado pelo público em geral, ou mesmo pelos médicos de outras especialidades que requisitam exames radiológicos, não se deve esperar que os relatórios dos radiologistas sejam sempre definitivos ou incontroversos.
Como nos diz Adrian P. Brady, atual 1º vice-presidente da Diretoria da ESR, e reconhecido expert proeminente nesta temática, os relatórios representam consultas médicas específicas, resultando em opiniões que são conclusões a que se chega após ponderação de evidências; opinião podendo ser definida como uma visão mantida sobre um determinado assunto ou ponto; um julgamento formado; uma crença. Às vezes, é possível ser definitivo em diagnósticos radiológicos, mas na maioria dos casos, a interpretação radiológica é fortemente influenciada pelas circunstâncias clínicas, o paciente, a história pregressa relevante e exames imagiológicos anteriores, entre uma infinidade de outros fatores, incluindo vieses cognitivos dos quais poderemos não estar cientes.2
Os estudos radiológicos não vêm com rótulos embutidos denotando as alterações mais significativas, e interpretá-las não é na generalidade dos casos um processo binário (normal vs. anormal, cancro vs. sem cancro).
Neste contexto, o erro radiológico pode assumir duas dimensões jurídico- conceptuais: a de que o radiologista relator deveria ser capaz de fazer o diagnóstico ou relatório correto, mas não o fez (obrigação de resultado); ou a de que ao radiologista apenas se impõe uma atuação diligente, independentemente da verificação do erro (obrigação de meios) quando confrontado com casos onde há espaço para opiniões diferentes, diagnósticos discrepantes ou perceções erráticas.
Consoante o caso concreto, a relevância do erro radiológico será tanto maior quanto mais simples e certas forem as condições de diagnóstico e perceção, e vice-versa.
II)
Quão frequente pode ser a discrepância ou o erro em Radiologia e na Medicina em geral?
Habitualmente, ao contrário do que se passa quer com os achados do exame físico dos pacientes, quer com os achados em cirurgia ou endoscopia, a evidência imagiológica de um exame radiológico permanece disponível para escrutínio futuro, podendo ser usada para estudo da variância das interpretações ou dos relatórios imagiológicos. Uma revisão da literatura científica de duas décadas em 2001 sugeriu que o nível de erro major ou clinicamente significativo em Radiologia estará na faixa de 2-20%, e varia dependendo da técnica ou modalidade.2,3
Estudos comparativos de outras especialidades médicas encontraram uma prevalência semelhante de imprecisão, falha ou omissão na avaliação clínica ou exame físico. Um estudo de autópsias da Mayo Clinic publicado em 2000, que comparou diagnósticos clínicos com diagnósticos postmortem, descobriu que em 26% dos casos, um diagnóstico importante não foi feito premortem.4
A grande quantidade de dados disponíveis na literatura científica leva-nos assim à inevitável conclusão de que a discrepância ou erro (radiológico e/ou clínico) é inevitável. Desta forma, o conceito de falibilidade deve ser aceite. Igualmente, da mesma forma, um limiar de competência é exigido a todos os radiologistas.2,5
III)
Viés cognitivo da Retrospetiva (Hindsight bias)
Uma grande influência na determinação ou assunção de que uma alteração inicialmente não diagnosticada ou relatada deveria ter sido anteriormente identificada surge na forma do viés cognitivo da retrospetiva, definido como a tendência para pessoas com conhecimento do resultado ou desfecho real de um evento em acreditarem, falsa ou falaciosamente, que eles teriam previsto o resultado atempadamente. Este determinismo subjacente envolve a integração automática e imediata de informações sobre o resultado ou desfecho no seu conhecimento de eventos antecedendo o resultado.2,6
Deste modo, pode-se entender que a análise retrospetiva de, por exemplo, uma assimetria subtil numa mamografia se possa considerar falaciosamente “fácil” de identificar, sabendo já agora de antemão que a doente está em seguimento por cancro da mama recentemente operado ou tratado.
IV)
Radiologia: uma obrigação de meios ou de resultado?
A obrigação de tratamento que impende sobre o médico é, fundamentalmente, uma obrigação de meios ou de diligência e, excecionalmente, uma obrigação de resultado. Aos médicos incumbirá desenvolver prudente e diligentemente, atento o estádio científico atual das leges artis, certa atividade para se obter um determinado efeito útil, que se traduza em empregar a sua ciência no tratamento do paciente, sem que se exija a obtenção vinculada de um certo resultado. Se se configura um exame a uma patologia complexa, sujeita a interpretação delicada, como sucederá numa exploração radiológica ou ecográfica cuidada, mais exigente, em que o pensamento médico admite, ainda que cientificamente, uma margem de erro, hipótese que apontará para a existência de uma obrigação de meios e não de resultado.7
V)
Outros aspetos peculiares no Radiodiagnóstico
Nem sempre é simples distinguir a conduta censurável dos resultados adversos ou infortúnios decorrentes de falhas diagnósticas inerentes mesmo ao “profissional médio, cuidadoso e diligente”. As vicissitudes nesta definição de média ou mediana devem ser tidas em conta (Fig. 1).
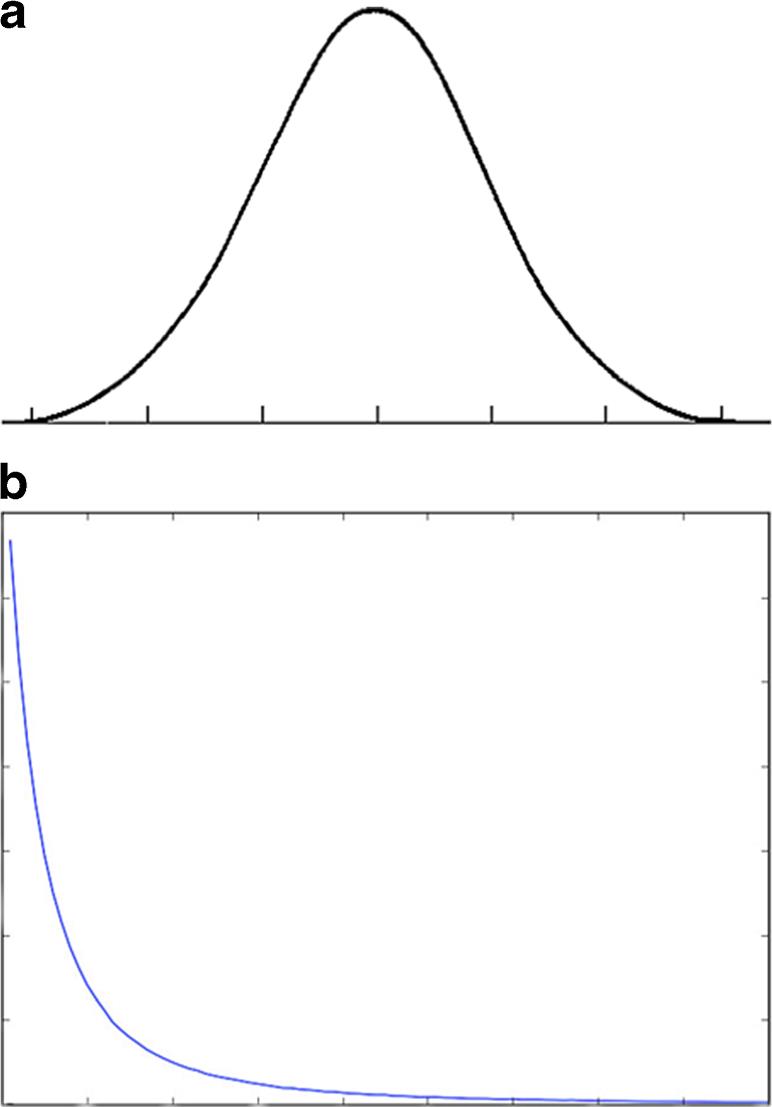
Figura 1: Se assumirmos que a acuidade radiodiagnóstica tem uma distribuição gaussiana (a), então cerca de metade desse desempenho deve estar abaixo da média. O desempenho individual pode antes seguir uma distribuição paretiana (b), em que mais desempenho é agrupado no lado esquerdo da curva exponencial reversa, onde a maioria dos feitos foram alcançadas por um pequeno número de super-performers; neste modelo, a maioria dos executantes estão abaixo da média e, portanto, serão menos produtivos ou mais propensos a cometer erros do que os super-performers; a mediana desta distribuição também está desviada para o extremo alto do desempenho. Em Radiologia, é transversal a todas as práticas e modalidades, que a acuidade diagnóstica entre diferentes observadores muito raramente atinge os 100,0%, década após década, qualquer que seja a nacionalidade ou ambiente, académico ou não, quer em estudos publicados ou não em jornais científicos, e indexados ou não. [Figura retirada da referência 2 - Open Access: Creative Commons Attribution 4.0 International License (https://creativecommons.org/licenses/by/4.0/)]
Será importante realçar que mesmo em nações porventura tidas como mais litigantes nestas questões, tais como os E.U.A., há instruções dos juízes para os júris de que “há um ‘fator humano’ absolutamente inevitável em ação na interpretação de estudos radiológicos; algumas alterações podem passar despercebidas, mesmo as consideradas “óbvias”; o simples facto de a um radiologista passar despercebido uma alteração em uma radiografia não significa que ele ou ela cometeu negligência; e nem todas as falhas radiográficas são desculpáveis. Portanto, os focos de atenção deverão ser questões como prova de competência, hábitos de prática e uso de técnicas adequadas.”8
Nestas circunstâncias, uma análise técnica com matriz de risco tal como preconizada por Adrian P. Brady et al.,5 pode ser efetuada, resultando num score ou pontuação que poderá dar um pouco mais de objetividade à análise dos casos em apreço.
Relembrar ainda que os afamados Practice Parameters and Technical Standards do Colégio Americano de Radiologia não são regras ou requisitos inflexíveis da prática e não se destinam, nem devem ser usados, para estabelecer um padrão médico-legal de cuidado (standard of care). Por tudo isto se adverte contra o uso tout court destes mesmos em litígios jurídicos ou médico-legais em que as decisões clínicas de um profissional sejam questionadas.9
Deste modo, o erro, falha, omissão ou imprecisão em Radiologia enquadra-se, maioritariamente, numa atuação diligente do médico (obrigação de meios), diluindo-se o impacto do erro no âmbito da responsabilidade médica; ou, a título excecional, o evento adverso ocorre num contexto clínico simples, sem margem de erro (obrigação de resultado), pressupondo uma violação do dever de cuidado e gerador daquela responsabilidade.
Segundo Schwalm, “o erro médico que não tenha sido fruto de violação de dever de cuidado, e não obstante toda a diligência possível do médico, tenha ocorrido, não pode ser penal ou civilmente relevante, por inexistência dos respetivos pressupostos de responsabilidade”.10
VI) Remédios
A realização regular de reuniões de Serviço sobre Prevenção do Erro e Falhas é considerada aspeto fundamental na prática radiológica moderna. Uma cultura positiva de desenvolvimento e aprendizagem contínua (peer-learning) é importante para prevenir novos eventos adversos, erros ou falhas detetadas em exames anteriores. Os casos deverão ser anonimizados e alvo de análise pelo corpo médico radiologista incluindo sempre, logicamente, o(s) radiologista(s) envolvido(s) no caso-alvo. A realização destas reuniões em modo virtual em vez de presencial pode assegurar uma melhor evicção de sentimentos de vergonha ou acusação entre pares.11
“I would give great praise to the physician whose mistakes are small, for perfect accuracy is seldom to be seen.”
Hippocrates, On Ancient Medicine, IX















