Introdução
As perturbações do comportamento alimentar (PCA) são patologias com alta taxa de morbilidade, com significativo impacto na vida de crianças e adolescentes.1
A anorexia nervosa (AN) é a patologia psiquiátrica com maior mortalidade e também com alta taxa de cronificação (cerca de 20%), sendo o suicídio uma das principais causas de morte.2,3 É mais frequente em adolescentes e jovens adultos do sexo feminino (prevalência ao longo da vida de 0,3% a 1,5%).1Caracteriza-se por uma restrição do consumo de energia, com um peso significativamente baixo para a idade, sexo, desenvolvimento e saúde física. Existe um medo intenso de ganho de peso ou comportamentos persistentes que interferem com o mesmo e uma perturbação na apreciação do peso/imagem corporal, influência indevida desta na autoavaliação, ou ausência de crítica. Divide-se em tipo restritivo (pelo menos 3 meses sem episódios de ingestão alimentar compulsiva ou comportamentos purgativos (vómito induzido, abuso de laxantes, diuréticos ou enemas)) e o tipo ingestão compulsiva/purgativo quando estes comportamentos se verificaram nos últimos 3 meses (DSM-5).4
A bulimia nervosa (BN) inclui episódios recorrentes de compulsão alimentar e comportamentos compensatórios (purgativos ou exercício físico excessivo).4
Por fim, a perturbação de ingestão alimentar evitante/ restritiva (PIAER) caracteriza-se por falta de interesse na alimentação, evitamento sensorial de alimentos ou preocupações sobre os mesmos, perda de peso significativa, défices nutricionais e marcado impacto psicossocial.4
As complicações orgânicas associadas às PCA poderão ser cardiovasculares, gastrointestinais, hidroeletrolíticas, hematológicas, endócrinas e do metabolismo ósseo.3
Tem-se verificado um aumento dos internamentos por PCA, sobretudo na faixa etária pediátrica, com um aumento de 89% nos últimos 5 anos.5
Os dados epidemiológicos em Portugal são ainda escassos. Um estudo apresentado em 2013, incluindo estudantes entre os 13 e os 18 anos, apontou para uma prevalência de AN concordante com o panorama noutros países ocidentais.6 Outro estudo de 2004 sobre as PCA em Portugal concluiu que 50% da população que recorre aos serviços de tratamento especializado nesta área têm entre 15 e 19 anos.7
A UIP tem como missão o tratamento especializado em contexto de internamento de crianças e adolescentes com descompensação pedopsiquiátrica aguda, havendo impossibilidade de intervenção eficaz em ambulatório. Dá resposta às áreas de Lisboa e Vale do Tejo, zona Sul e Regiões Autónomas.8
Os casos de PCA são habitualmente internados nesta Unidade, composta por uma equipa multidisciplinar especializada, em articulação com a Nutrição e a Pediatria. A equipa é constituída por pedopsiquiatras, enfermeiros, psicomotricista, psicólogas e assistente social. Com frequência, a UIP recebe doentes transferidos de outros serviços, nomeadamente da Unidade de Adolescentes (UA) do HDE, após estabilização pediátrica.
É implementado um plano de recuperação ponderal, sendo estabelecido um peso-alvo e várias etapas à medida que o peso vai progredindo, sendo uma delas a licença de ensaio em que o doente vai a casa.
Nesta Unidade, 2 outros estudos observacionais sobre PCA foram desenvolvidos no passado. Um deles estudou uma amostra de 43 doentes internados entre 2012 e 2014 e outro estudou 37 doentes com um primeiro internamento por AN entre 2018 e 2019.9,10
Sendo esta uma área ainda com insuficiente investigação em Portugal, nomeadamente na população pediátrica, aliada à necessidade de melhoria dos cuidados especializados, pretendemos com o nosso estudo caracterizar uma amostra de pacientes internados com PCA numa das unidades de referência nacional para o tratamento destas patologias.
Objetivos
Caracterização dos doentes internados com diagnóstico principal de PCA na UIP do HDE durante o ano de 2022. Descrição das características dos doentes do ponto de vista da sua patologia individual e do seu contexto sociofamiliar.
Métodos
Estudo retrospetivo, descritivo, com preenchimento de uma base de dados a partir da consulta do processo clínico dos doentes internados na UIP do HDE com o diagnóstico de PCA, de janeiro a dezembro de 2022 (inclusive). A análise estatística foi realizada com recurso ao programa SPSS® v.23.0 (SPSS Inc., Chicago, IL, USA). Toda a informação obtida foi tratada de forma anónima e confidencial. O estudo foi aprovado pela Comissão de Ética do hospital.
Resultados
Caracterização Sociodemográfica
Obtivemos uma amostra de 48 doentes, sendo 95,8% (n=46) do sexo feminino, com idade média de 14 anos e 4 meses (mínimo 10, máximo 18 anos). Havia apenas dois doentes do sexo masculino, tendo estes 14 e 16 anos. O doente de 18 anos era acompanhado na consulta de PCA do HDE.
Dos doentes, 95,8% (n=46) eram portugueses, um era belga e era um brasileiro. Residiam em Lisboa 70,8% (n=34), seguindo-se 16,7% (n=8) em Setúbal, 4,2% (n=2) em Leiria e os restantes em Santarém, Beja, Faro e Viseu.
Dos doentes 56,3% (n=27) fazia parte de uma família nuclear (progenitores e filho(s)), seguindo-se 20,8% (n=10) monoparental (um progenitor e filho(s)), 8,3% (n=4) reconstituída materna (mãe, cônjuge da mãe e filho(s)) e 8,3% (n=4) alargada (progenitor(es), filho(s) e outros familiares). Um doente estava institucionalizado. Quanto ao estado civil dos pais, cerca de metade (56,3%, n=27) estavam casados/em união de facto, 37,5% (n=18) separados/divorciados e um caso correspondia a viuvez por morte paterna. O número médio de pessoas por agregado familiar foi de 3 pessoas (mínimo 2, máximo 6). Quanto à fratria, quase metade (45,8%, n=22) tinha 1 irmão, 31,3% (n=15) era filho único, 12,5% (n=6) tinha 2 irmãos e 4,2% (n=2) tinha 3 irmãos. Em 3 casos, o número de irmãos não constava no processo.
Motivo de Internamento
Quanto ao motivo de internamento, em 62,5% dos casos (n=30) foi recusa alimentar/não adesão ao plano alimentar em ambulatório, seguindo-se as complicações orgânicas que serão abordadas mais à frente neste artigo.
Em relação à proveniência dos doentes, 56,3% (n=27) foram internados a partir do SU de Pedopsiquiatria, e cerca de um terço (33,3%, n=16) eletivamente, por indicação do pedopsiquiatra/pediatra assistente. Os restantes (10%, n=5) foram internados na UIP por transferência de outro serviço.
História Pedopsiquiátrica
Previamente ao internamento, 66,7% (n=32) dos doentes eram seguidos em Pedopsiquiatria, 52,1%, (n=25) em Pediatria de Adolescentes, 66,7% (n=32) em Psicologia, 14,6% (n=7) em Psicomotricidade, 56,3% (n=27) em Nutrição e um em Terapia Familiar. Apenas um doente não tinha seguimento prévio, correspondendo a PCA inaugural.
Do total, 58,3% (n=28) dos doentes já estavam a cumprir terapêutica psicofarmacológica, sendo que 22 doentes estavam medicados com antipsicótico (cloropromazina, haloperidol, risperidona, quetiapina, olanzapina, aripiprazol), 18 com antidepressivo (escitalopram, sertralina, fluoxetina, amitriptilina), sete com benzodiazepinas (lorazepam, alprazolam e diazepam) e cinco com anti-epiléptico estabilizador do humor/ansiolítico (valproato de sódio, gabapentina, oxcarbazepina, topiramato, pregabalina).
Quanto a internamentos prévios, 25% dos doentes (n=12) já tinham estado internados para estabilização da PCA, dos quais oito na UIP, dois na UA e dois noutro hospital. Assim, a taxa de reinternamento por PCA foi de 25%, sendo o tempo médio entre internamentos de 2,7 meses (mínimo 10 dias, máximo 7 meses).
Fatores de Risco para Desenvolvimento de PCA
Relativamente ao contexto escolar, a maioria dos doentes frequentava o 9º ano de escolaridade, havendo em apenas dois casos (4,2%) história de reprovação. Foram encontrados 13 casos (27,1%) de doentes com história de bullying psicológico em contexto escolar. Dos casos 20,8% (n=10) tinham tido quebra do rendimento escolar recente.
Houve apenas um caso de história conhecida de maus-tratos (abuso psicológico).
Em 18,8% (n=9) dos casos, constatou-se haver prática atual de atividade desportiva federada e em 12,5% (n=6) no passado, nomeadamente voleibol, badminton, ginástica acrobática, dança e futebol.
Quanto ao regime alimentar, foram encontrados três casos (6,3%) de jovens com dieta vegan, dois casos (4,2%) com dieta vegetariana e um com dieta ovolactopescovegetariana. Dos doentes, 16,7% (n=8) tinham tido dificuldades alimentares na primeira infância (seletividade alimentar, dificuldade na diversificação alimentar e vómitos frequentes).
Relativamente aos antecedentes médico-cirúrgicos, havia um caso de DM1 e um caso de tumor pseudopapilar da cabeça do pâncreas no passado. Dos casos, 12,5% (n=6) tinham história de excesso de peso/ obesidade, sendo que nestes casos o IMC à admissão variou entre 14,4 e 20,5 kg/m2 (IMC médio à admissão 17,1 kg/m2).
Tinha história familiar psiquiátrica, 54,2% (n=26) - perturbação da alimentação e da ingestão não especificada em familiares até 3º grau (14,6%, n=7), perturbação depressiva não especificada (35,4%, n=17) e perturbação de ansiedade não especificada (n=3).
Diagnóstico Principal
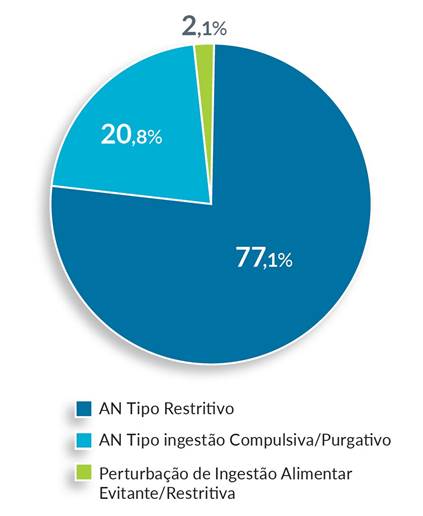
O diagnóstico principal correspondeu, na maioria dos casos (77,1%. n=37) a AN tipo restritivo, 20,8% (n=10) a AN tipo ingestão compulsiva/ purgativo e um caso a perturbação de ingestão alimentar evitante/ restritiva (Fig. 1).
A perturbação depressiva foi a comorbilidade psiquiátrica mais frequente (25%, n=12), seguindo-se a perturbação de ajustamento com humor depressivo (6%, n=3), a perturbação de ansiedade não especificada (4,2%, n=2), perturbação da personalidade borderline (n=1), mutismo seletivo (n=1), comportamentos autolesivos (31,3%, n=15) e pelo menos uma tentativa de suicídio prévia (8,3%, n=4).
A restrição alimentar foi o sintoma mais frequente (98%, n=47), seguido de exercício físico excessivo (47,9%, n=23), vómito induzido (20,8%, n=10), compulsão alimentar (10,4%, n=5) e recurso a laxantes (8,3%, n=4) (Tabela 1). O tempo médio de duração dos sintomas até ao internamento atual foi 13 meses.
Alterações Orgânicas
As alterações orgânicas identificadas estão resumidas na Tabela 2. Dos doentes, 87,5% (n=42) apresentaram pelo menos uma alteração.
Tabela 2 Alterações orgânicas identificadas nos doentes internados.
| Alterações | N.º de doentes (n) | Percentagem (%) |
|---|---|---|
| Alterações cardiovasculares | 26 | 54,2% |
| Bradicardia | 14 | 29,2% |
| Taquicardia postural | 8 | 16,7% |
| Lipotimia/ síncope | 7 | 14,6% |
| Hipotensão [PA <80/50 mmHg] | 6 | 12,5% |
| Hipotensão ortostática | 3 | 6,2% |
| Prolongamento do intervalo QT | 1 | 2,1% |
| Alterações hidroeletrolíticas | 18 | 37,5% |
| Desidratação | 14 | 29,2% |
| Hipofosfatemia | 3 | 6,2% |
| Hiponatremia, hipofosfatemia e hipocaliemia | 1 | 2,1% |
| Alterações hematológicas | 9 | 18,8% |
| Leucopenia | 3 | 6,2% |
| Trombocitopenia | 2 | 4,2% |
| Leucopenia e trombocitopenia | 2 | 4,2% |
| Anemia | 1 | 2,1% |
| Pancitopenia | 1 | 2,1% |
| Alterações tiroideias (euthyroid sick syndrome # ) | 12 | 25% |
| Alterações hepáticas (elevação AST/ ALT) | 8 | 16,7% |
| Hipoglicemia | 3 | 6,3% |
| Hipotermia | 2 | 4,2% |
| Amenorreia secundária | 27 | 77,1%* |
Notas:
# O padrão mais comum é a diminuição de T3, com níveis normais ou baixos de T4 e de TSH11
*de entre as adolescentes com menarca prévia
Apresentaram alterações cardiovasculares, 54,2% (n=26): bradicardia (29,2%, n=14), taquicardia postural (16,7%, n=8), lipotimia/ síncope (14,6%, n=7), hipotensão (PA <80/50 mmHg) (12,5%, n=6), hipotensão ortostática (6,3%, n=3) e prolongamento do intervalo QT (2,1% n=1).
A nível hidroeletrolítico, 37,5% (n=18) apresentaram alterações, nomeadamente desidratação (29,2%, n=14), hipofosfatemia (6,2%, n=3) e um doente apresentou hiponatremia, hipofosfatemia e hipocaliemia concomitantes (2,1%).
As alterações hematológicas verificaram-se em 18,8% (n=9) dos doentes: leucopenia (6,3%, n=3), trombocitopenia (4,2%, n=2), trombocitopenia e leucopenia concomitante (4,2%, n=2), anemia (2,1%, n=1) e pancitopenia (2,1%, n=1).
A acrescentar ainda alterações tiroideias - euthyroid sick syndrome (25%, n=12), elevação das aminotransferases (16,7%, n=8), hipoglicemia (6,3%, n=3) e hipotermia (4,2%, n=2).
Relativamente às alterações menstruais, das 46 raparigas desta amostra, 76,1% (n=35) já tinham tido a menarca, sendo que destas 77,1% (n=27) estavam em amenorreia em média há 5 meses (mínimo 1 mês, máximo 16 meses).
Intervenções e Evolução no Internamento
Durante o internamento, foi desenhado um plano de reabilitação nutricional individualizado, orientado pela equipa médica da UA e pela Nutrição. Apenas três doentes necessitaram, na fase inicial, de alimentação entérica por SNG, por recusa alimentar. Não verificámos casos de síndrome de realimentação, uma complicação rara, potencialmente grave, que ocorre durante a reintrodução alimentar em doentes malnutridos. Todos os doentes realizaram suplementação multivitamínica profilática, de acordo com o protocolo institucional: tiamina 100 mg 1x/dia PO, 10 dias + multivitamínico PO com pelo menos 400-800 UI/dia de vitamina D, 2-3 meses + fosfato 500 mg 2x/dia PO (exceto se níveis elevados), 1 a 2 semanas.12
As intervenções psicoterapêuticas estão representadas na Tabela 3.
Dos doentes, 16,7% (n=8) realizaram apenas uma licença de ensaio ao longo do internamento, 14,6% (n=7) 2 licenças, um doente 3 licenças e outro 5 licenças. Dos doentes, 52,1% (n=25) não fez nenhuma licença de ensaio devido às restrições associadas à COVID-19 na altura.
Tabela 3 Intervenções psicoterapêuticas no internamento.
| Intervenções | N.º de doentes (n) | Percentagem (%) |
|---|---|---|
| Acompanhamento por médico(s) e enfermeiro(s) de referência | 48 | 100% |
| Plano de reabilitação ponderal por etapas | 48 | 100% |
| Intervenção familiar semanal | 48 | 100% |
| Atividades terapêuticas diárias | 48 | 100% |
| Psicomotricidade individual | 30 | 62,5% |
| Psicologia individual | 23 | 47,9% |
| Avaliação psicológica | 9 | 18,8% |
Quanto às intervenções psicofarmacológicas durante o internamento, em 83,3% (n=40) dos casos foram feitas alterações farmacológicas durante o internamento, 71% (n=34) iniciaram pelo menos um antipsicótico, 44% (n=21) foram medicados com pelo menos uma benzodiazepina, em 27% (n=13) dos doentes foi introduzido antidepressivo e 10% (n=5) iniciaram estabilizador do humor. Dos doentes, 4,2% (n=2) tiveram alta sem psicofármacos.
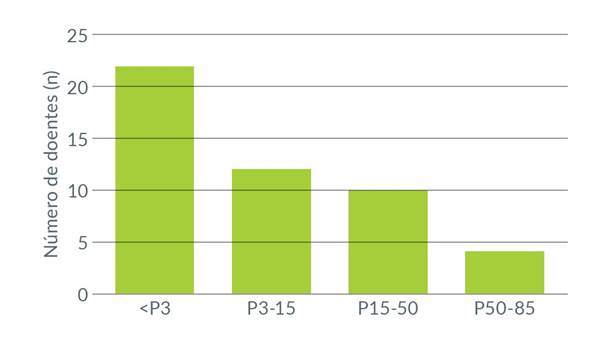
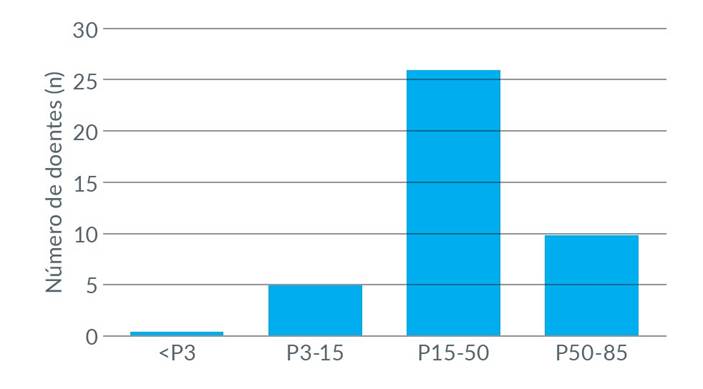
As Figuras 2 e 3 representam a evolução ponderal dos doentes durante o internamento. O IMC médio à admissão foi de 15,57 kg/m2 (considerado grave) com percentil médio de cerca de 10, tendo sido o IMC mínimo de 10,5 kg/m2 (gravidade extrema). O IMC médio de alta foi de 17,52 kg/m2 (percentil médio de cerca de 40).
A duração média do internamento na UA foi de 9 dias e na UIP 46 dias. A duração total média do internamento foi de 55 dias (mínimo 6, máximo 111). Um menor IMC à admissão correlacionou-se de forma estatisticamente significativa com maior duração de internamento na UA (correlação de Pearson, p-value=0,007), na UIP (p-value<0,005) e no total (p-value<0,005).
Alta
Verificaram-se três casos de alta contra parecer médico (6,3%) por vontade dos pais e/ou do próprio.
No pós-alta, 47,9% (n=23) foram referenciados para consulta de Pedopsiquiatria de Ligação no HDE, para reavaliação a curto prazo, até consulta de Pedopsiquiatria no hospital da área de residência/ médico assistente. Posteriormente, 31,3% (n=15) ficaram a ser seguidos na consulta de PCA do HDE, por ser o seu hospital de referência. Os restantes foram encaminhados para consulta com o seu pedopsiquiatra assistente no hospital da área de residência.
Dois doentes (4,2%) foram reinternados durante o estudo (por não adesão ao plano terapêutico e por agravamento de quadro depressivo com recusa alimentar marcada). À data do término do nosso estudo, 12,5% (n=6) dos doentes estavam ainda internados.
Discussão
Encontrámos um predomínio de doentes do sexo feminino (95,8%), com idade média de 14 anos, o que está de acordo com a literatura bem como com os estudos anteriores na UIP.3,9,10
A separação parental tem sido estudada como importante fator de risco nas perturbações do comportamento alimentar.12,13 Relativamente às tipologias familiares, comparando ao estudo de 2012-2014, a tendência para famílias nucleares seguidas de famílias monoparentais mantém-se, embora estas últimas estejam a ganhar mais peso, o que está de acordo com as estatísticas nacionais.9,14
O facto de haverem apenas dois casos de reprovação e apenas 20,8% com quebra recente do rendimento escolar, comprova o perfil de alto funcionamento destes pacientes, mesmo em situações adversas de doença. A autodisciplina e o perfecionismo são traços de personalidade descritos nestes doentes.3,15,16
Identificámos 6 doentes com regime alimentar alternativo (vegan/ vegetariano/ ovolactopescovegetariano). É frequente as PCA apresentarem-se inicialmente por um interesse por uma alimentação mais saudável.17) Relativamente à história de dificuldades alimentares na primeira infância (16,7% neste estudo) é um preditor importante de PCA no futuro.18,19 A seletividade alimentar associa-se a maior risco de AN, assim como a PEA se associa a PIAER. Raparigas com excesso de peso/ obesidade têm maior risco de desenvolver BN.20 Os 6 casos de doentes com antecedentes de obesidade/ sobrepeso tinham um IMC inicial superior ao IMC inicial médio da amostra, mas sem casos de BN.
Doenças crónicas que requerem medidas alimentares específicas podem associar-se ao desenvolvimento de PCA. Parece haver associação entre DM1 e maior risco de comportamentos de binge-eating, vómito induzido, omissão de insulina ou excesso de exercício físico.11
Pela importância da imagem corporal/ peso, algumas modalidades desportivas parecem associar-se a risco superior de PCA.21 Na nossa amostra, para além da ginástica acrobática identificámos outras modalidades como o voleibol, badminton, dança e futebol.
O bullying (27,2%) é também um importante fator de risco, possivelmente pela pressão dos pares relativos à imagem corporal. Indivíduos com história de PCA têm 2 a 3 vezes maior risco de bullying verbal, indireto e digital (mas não físico).22
Comparativamente ao estudo de 2012-2014, a AN continua o principal diagnóstico dos doentes internados com PCA e com tendência crescente.9
Sabe-se que na BN apenas 5% dos pacientes procuram os serviços de saúde mental e a idade média de início é mais tardia (18 anos), o que pode justificar a ausência de casos de BN na nossa amostra.3,23
Houve apenas 1 caso de PCA inaugural, sem seguimento prévio (no estudo de 2012-2014 apenas 2 casos).9 Tal reforça a ideia de que a abordagem inicial das PCA é feita em ambulatório.
Em 62,5% dos casos, o motivo de internamento foi a não adesão ao plano terapêutico em ambulatório, semelhante ao estudo de 2012-2014 (58%).9
Encontrámos ainda uma elevada comorbilidade com outras perturbações psiquiátricas. Segundo a literatura, mais de 70% dos indivíduos com PCA apresentam comorbilidade psiquiátrica.24 As perturbações do humor foram as mais frequentes (31,3%), seguidas pelas perturbações da ansiedade (4,2%), o que está de acordo com a literatura e também com o estudo de Afonso M, 2016.3,9) A destacar ainda a presença de comportamentos autolesivos em 31,3% e história de tentativa de suicídio em 8,3%, valores superiores aos encontrados em 2012-2014 (respetivamente, 23,3% e 7%). O suicídio é causa de morte em um em cada 5 doentes com AN.5
Adicionalmente, 25% dos nossos doentes já tinham estado internados previamente por PCA (18,6% entre 2012 e 2014 no mesmo serviço) e há relativamente pouco tempo (média de 2,7 meses desde o último internamento).9 Num estudo realizado em 2008 num follow-up de 212 pacientes entre os 10 e os 18 anos, 44,8% dos casos tinham tido pelo menos um reinternamento.18
As comorbilidades psiquiátricas justificam a alta taxa de utilização de psicofármacos na nossa amostra. Não existe terapêutica farmacológica dirigida ao tratamento da AN.25
Verificámos uma elevada taxa de alterações orgânicas (87,5%), mais frequentemente a amenorreia secundária (77,1%) e as alterações cardiovasculares (54,2%), estas últimas responsáveis por cerca de 1/3 das mortes, segundo a literatura.11,26
Os internamentos foram longos com uma duração semelhante aos estudos anteriores na UIP.9,10
Os doentes com menor IMC à admissão tiveram internamentos mais prolongados que se mostraram eficazes no ganho ponderal e consequente restituição do estado de saúde física.
Uma das principais limitações do nosso estudo prende-se com o facto de depender exclusivamente da consulta do processo clínico de cada paciente, o qual nem sempre continha todas os dados clínicos. O recurso a questionários seria uma alternativa, pelo que tal poderá ser ponderado em projetos futuros. Por outro lado, algumas variáveis como disfuncionalidade familiar (que se sabe ter associação com as PCA) poderiam ter sido estudadas em maior pormenor.27 A ausência de um grupo controlo neste estudo e o tamanho da amostra são também fragilidades deste estudo.
Conclusão
Após a caracterização desta amostra de pacientes internados na UIP, confirmamos a natureza potencialmente crónica das PCA, bem como os vários riscos associados. É fundamental identificar e intervir precocemente, maximizando os recursos em ambulatório e a adesão ao projeto terapêutico, incluindo a família neste processo.
Deve ser fomentada a continuidade da investigação nesta área, especificamente na Pedopsiquiatria, em Portugal, investindo em estudos transversais e longitudinais, com foco na otimização da qualidade dos cuidados prestados.