Introdução
O carcinoma da área da cabeça e pescoço é, mundialmente, a sexta neoplasia mais comum, sendo o carcinoma de células escamosas o tipo histológico mais prevalente1,2. Especificamente em relação aos carcinomas da laringe e hipofaringe, estima-se que tenham uma incidência anual na Europa de 5,9 casos por cada 100 000 habitantes e que estejam associados a uma taxa de sobrevivência a 5 anos aproximada de 60% 3. A utilização de marcadores de prognóstico para delinear as estratégias terapêuticas mais adequadas a cada caso (cirurgia, quimioradioterapia e/ou radioterapia) assume-se como um dos pilares da abordagem a estes doentes.
Existem vários fatores preditivos dos outcomes em doentes com neoplasias da laringe e hipofaringe, relacionados com as características do próprio doente, do próprio tumor e das atitudes terapêuticas implementadas. Relacionados com o tumor, a sua localização, o seu estadiamento clínico e patológico TNM e o seu tipo e grau histológico já são universalmente reconhecidos como determinantes do prognóstico e utilizados para a seleção da modalidade terapêutica mais adequada 4. No entanto, começa a ser evidente que estes parâmetros clínicos são insuficientes para a caracterização holística deste tipo de neoplasias, não tendo em conta a agressividade biológica do tumor nem a resposta imunológica do hospedeiro 4. Nesse contexto surge o conceito de microambiente tumoral, que tem em consideração as células neoplásicas, células não malignas integradas numa matriz extracelular circundante (que inclui vários tipo de linfócitos, macrófagos, neutrófilos, células endoteliais e fibroblastos) e as suas interações, que desempenhará um papel fundamental no crescimento e progressão tumoral 2,5. Perceber este mecanismo de invasão do sistema imunológico do hospedeiro no microambiente tumoral e o seu papel, poderá permitir o desenvolvimento de novas ferramentas diagnósticas e terapêuticas que nos poderão auxiliar na melhoria dos cuidados que prestamos a estes doentes. Assim, tem-se verificado um progresso científico evidente em múltiplos tumores sólidos, incluindo os da área da cabeça e pescoço, no sentido da identificação de marcadores inflamatórios facilmente obtidos na nossa prática clínica que possam explicar a agressividade e o risco de progressão tumoral, e, assim, auxiliar na previsão precoce dos desfechos clínicos destes doentes 1.
Nesse sentido, já existe investigação clínica que indica que resposta inflamatória sistémica (RIS) relacionada com as neoplasias, avaliada através dos rácios linfócitos-monócitos (RLM), neutrófilos-linfócitos (RNL), plaquetas-linfócitos (RPL) e o índice de imuno-inflamatório sistémico (IIS), reflete a agressividade e o risco de progressão tumoral, com impacto no prognóstico destes doentes, tendo essas correlações sido comprovadas em muitos tipos e localizações tumorais, incluindo os tumores da área da cabeça e pescoço (6-11.
Estes rácios de valores analíticos, facilmente calculados através da análise do hemograma, refletem as complexas interações entre a resposta imunológica local do tumor e a resposta sistémica associada, sendo expectável a sua variação após tratamento eletivo com cirurgia. No entanto, a sua variação dinâmica com o tratamento e o seu impacto clínico permanecem desconhecidos nos doentes com CEC da laringe e hipofaringe. Assim, o objetivo deste estudo foi analisar e caraterizar longitudinalmente a RIS tumoral, clarificar a sua variação dinâmica perioperatória e após tratamento adjuvante e estabelecer o seu valor prognóstico em doentes com CEC da laringe e hipofaringe submetidos a faringolaringectomia total.
Material e Métodos
Amostra
Este estudo analisou retrospetivamente os dados clinico-patológicos dos doentes submetidos a faringolaringectomias total por CEC da laringe e hipofaringe, entre janeiro de 2013 e dezembro de 2018 num hospital de nível terciário. Foram excluídos do estudo os doentes que (1) realizaram tratamento neoadjuvante; (2) apresentavam doenças imunológicas; (3) não realizaram uma avaliação analítica com hemograma no período pré- e pós-operatório, (4) tinham registo de intercorrência infeciosa aguda aquando da colheita do estudo analítico; (5) apresentavam um segundo tumor primário ou metastização à distância ao diagnóstico; (6) possuíam registos clínicos incompletos ou imprecisos; e (7) doentes com perda de seguimento após a cirurgia.
A caracterização da amostra relativamente ao estadiamento patológico pós-operatório foi realizada de acordo com as normas de orientação da National Comprehensive Cancer Network (NCCN Guidelines®) para os tumores da Cabeça e Pescoço (12.
Análise dos marcadores inflamatórios
Para a análise da RIS foram calculados os RLM, RNL, RPL e o IIS, utilizando o valor absoluto da contagem de linfócitos (L), neutrófilos (N), monócitos (M) e plaquetas (P) obtidos através do hemograma completo. O IIS resulta da equação (NxP)/L. Esta RIS foi avaliada em várias fases do seguimento da nossa amostra: (1) pré-operatória, através estudo analítico realizado nos 7 dias prévios à cirurgia; (2) pós-operatória, através estudo analítico realizado previamente ao tratamento adjuvante (quando aplicável) ou até às 6 semanas após a cirurgia; (3) após concluído o tratamento adjuvante.
Na análise da variação dos valores dos marcadores com os tratamentos instituídos, apenas se comparam os valores após tratamento adjuvante com os valores pré- e pós-operatórios na mesma amostra (n=49).
Análise estatística
Para a determinação dos valores de cutoff ideais dos rácios selecionados para determinar a RIS foi realizada uma análise da curva receiver operating characteristic (ROC) correspondente para a sobrevivência global a 5 anos em cada momento de avaliação da nossa amostra (pré-operatória, pós-operatória e após tratamento adjuvante). Os valores de cutoff obtidos para cada rácio e em cada momento de avaliação foram usados para categorizar os doentes em dois grupos para avaliar o seu significado prognóstico.
As proporções das variáveis categóricas entre dois grupos foram analisadas e comparadas através do teste do qui-quadrado ou o teste exato de Fisher; para a comparação de variáveis quantitativas nas diversas fases de seguimento utilizou-se o teste t-student para amostras emparelhadas ou a análise de variância (ANOVA) para medidas repetidas.
Para analisar os resultados de sobrevivência e riscos associados foram utilizadas a análise de Kaplan-Meier e regressão de Cox, respetivamente.
A análise estatística descritiva e inferencial foi realizada com recurso ao programa Statistical Package for the Social Science (SPSS®), versão 26, e foi estabelecido um nível de significância estatística para p <0.05.
Resultados
Caracterização da amostra
Foram incluídos 59 doentes no nosso estudo, dos quais 56 (94.9%) eram do sexo masculino e 3 (5.1%) do sexo feminino. A média de idades foi de 59.2 ± 10.9 anos. O tempo médio de seguimento dos doentes foi de 49.2 meses. Relativamente às características da doença, a maioria (86.4%) apresentava uma neoplasia primariamente da laringe e em 13.6% a neoformação tinha origem na hipofaringe. Relativamente ao estadio TNM, 5 (8.5%) dos doentes apresentava doença no estadio II, 10 (16.9%) no estadio III, 40 (67.8%) no estadio IVa e 4 (6.8%) no estadio IVb. Em 49 (83.1%) doentes foi realizado tratamento adjuvante, maioritariamente (71.4%) com quimioradioterapia.
Determinação dos valores cutoff dos marcadores inflamatórios
Determinou-se o valor de cutoff ótimo através da análise da curva ROC para cada parâmetro inflamatório avaliado (RLM, RPL, RNL e IIS) no período pré-operatório, pós-operatório e após tratamento adjuvante tendo-se obtido os seguintes valores, respetivamente: RLM - 2.6, 2.8 e 2.2; RPL - 125.0, 162.6 e 57.2; RNL - 2.3, 2.8 e 3.9; IIS - 931.4, 732.8 e 931.4. O RPL no período pré-operatório foi o melhor preditor da sobrevivência global (SG) a 5 anos (area under the curve (AUC) 0.796, p<0.005).
Análise prognóstica da RIS e da sua variação dinâmica com o tratamento instituído
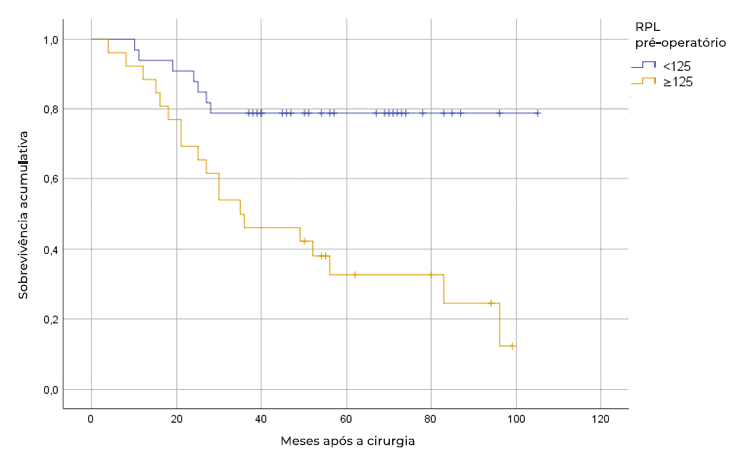
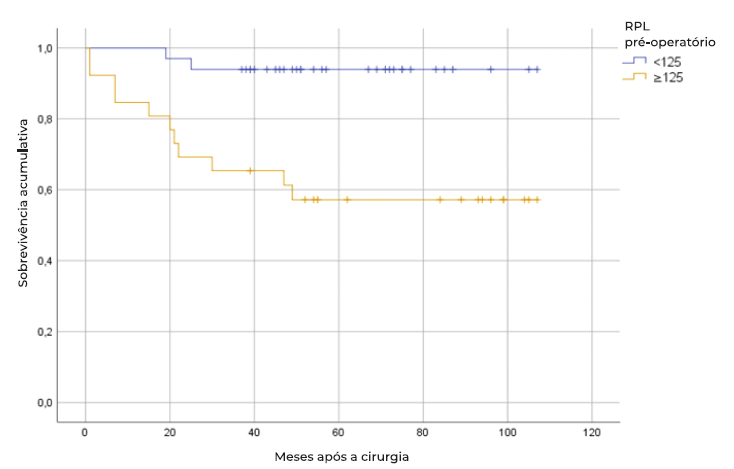
Na análise univariada da RIS da amostra analisada (tabela 1), verificamos a SG e a sobrevivência livre de metastização à distância (SLM) foi estatisticamente inferior nos doentes com RPL pré-operatório ≥125.0 (HR 4.13, p=0.001 e HR 8.27, p=0.006, respetivamente). De facto, na análise de Kaplan-Meier, os doentes com RPL superior a 125 exibiram um prognóstico a longo prazo significativamente pior (SG a 5 anos de 32.6% e SLM de 57.2%) comparativamente aos doentes com RPL baixo (SG a 5 anos de 78.8% e SLM de 93.9%) (p<0,001) (Figuras 1 e 2, respetivamente).
Na análise univariada, um IIS pré-operatório ≥931.4 também se mostrou preditivo de uma pior SLM (HR 4.5, p=0.023 (tabela 1). Os restantes parâmetros inflamatórios analisados no período pré-operatório, assim como a sua avaliação nos períodos pós-operatório e após tratamento adjuvante não se mostraram preditivos da sobrevivência.
Tabela 1 Análise univariada, com risco relativo, dos parâmetros inflamatórios sistémicos nos vários momentos de avaliação na sobrevivência global, sobrevivência livre de doença e sobrevivência livre de metastização
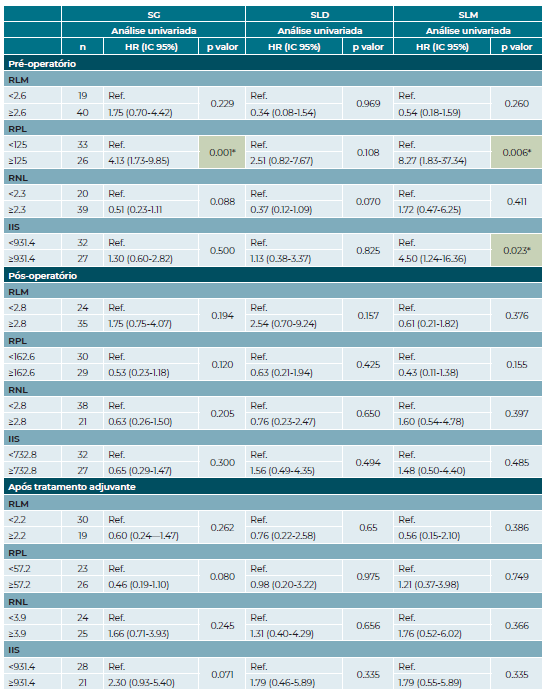
Legenda: SG sobrevivência global; SLD sobrevivência livre de doença; SLM sobrevivência livre de metastização; HR hazard ratio (risco relativo); IC intervalo de confiança; RLM rácio linfócitos-monócitos; RPL rácio plaquetas-lintócitos; RNL rácio neutrófilos-linfócitos; IIS índice imuno-inflamatório sistémico
No seguimento dos resultados obtidos anteriormente, incluímos a avaliação do RPL e IIS pré-operatórios num modelo multivariado onde consideramos outros fatores com impacto na SG e SLM destes doentes, nomeadamente a idade ao diagnóstico, a localização primária e o estadiamento patológico TNM (tabela 2) e verificamos que o apenas RPL pré-operatório se manteve como um preditor significativo independente da SG e SLM (HR 5.78, p=0.001 e HR 14.49, p=0.008, respetivamente). Adicionalmente, um estadio patológico IVb também se evidenciou como um preditor independente de pior SG comparativamente aos doentes com estadio II (HR 16.26, p=0.025).
Tabela 2 Análise multivariada, com risco relativo, das variáveis clinico-patológicas na sobrevivência global e sobrevivência livre de metastização.
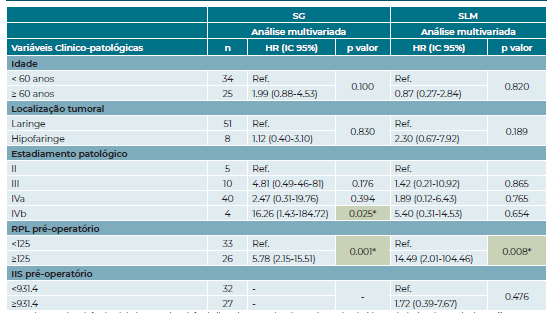
Legenda: SG sobrevivência global; SLM sobrevivência livre de metastização; HR hazard ratio (risco relativo); IC intervalo de confiança; RPL rácio plaquetas-lintócitos; IIS índice imuno-inflamatório sistémico
De seguida, analisamos a variação da RIS com os tratamentos instituídos (cirurgia e tratamento adjuvante), que se encontra esquematizada na figura 3. No RLM (figura 3a) mostrou um padrão em decrescendo com tratamento instituído, tendo esse decréscimo sido significativo após tratamento completo com cirurgia e tratamento adjuvante. Relativamente ao RPL (figura 3b), este apresentou um padrão em crescendo-decrescendo após a cirurgia e tratamento adjuvante, respetivamente, tendo esses valores variado significativamente comparativamente ao estado inicial (p<0.05). Nos RNL e IIS (figura 3c e 3d, respetivamente), embora se tenha verificado um decréscimo significativo dos seus valores após a cirurgia, a verdade é que os rácios após tratamento completo não variaram de forma significativa comparativamente ao período pré-operatório.
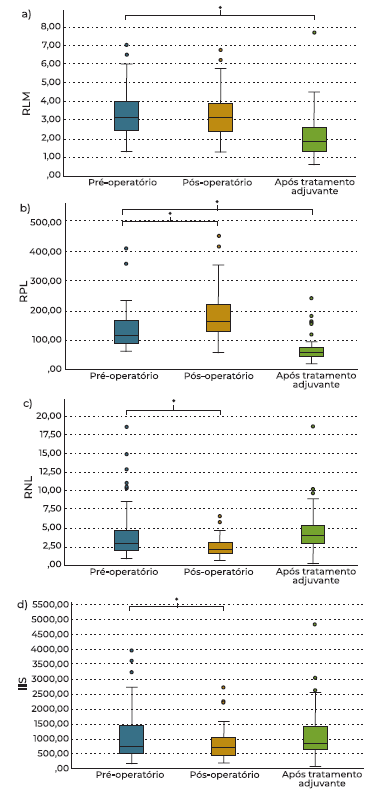
Figura 3 Variação dinâmica do RLM (a), RPL (b), RNL (c) e IIS (d) após tratamento cirúrgico e após tratamento adjuvante em doentes com carcinoma da laringe e hipofaringe submetidos a faringolaringectomias total.
Uma vez que o RPL pré-operatório foi o único marcador inflamatório com impacto na SG e SLM na análise multivariada, apresentando ainda variações significativas dos seus valores após tratamento cirúrgico e tratamento adjuvante, exploramos o efeito da sua variação dinâmica no prognóstico clínico destes doentes. Para tal, e considerando os valores de cutoff previamente determinados para o período pré-operatório, pós-operatório e após tratamento adjuvante e dividimos os doentes nos seguintes grupos: (1) elevado RPL pré-operatório - elevado RPL após tratamento completo; (2) elevado RPL pré-operatório - baixo RPL após tratamento completo; (3) baixo RPL pré-operatório - elevado RPL após tratamento completo; (4) baixo RPL pré-operatório - baixo RPL após tratamento completo. No entanto, o padrão de variação do RPL com o tratamento instituído não teve impacto significativo na SG ou SLM.
Associação do RPL com variáveis clinico-patológicas
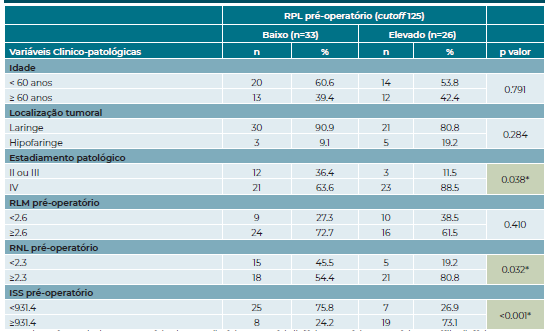
Por fim, avaliou-se a correlação entre as variáveis clínico-patológicas e o RPL pré-operatório. Verificou-se que os doentes com RPL pré-operatória >125 tendem a apresentar estádios patológicos mais elevados (estadio IV) (p<0.05) e, relativamente aos parâmetros inflamatórios, RNL e IIS mais elevados (p<0.05) (tabela 3).
Discussão
A taxa sobrevivência global a 5 anos nos carcinomas da laringe e hipofaringe varia, sobretudo, de acordo com a localização e estadio tumoral determinado pelo TNM. No entanto, a própria idade, o estado geral e nutricional do doente e comorbilidades associadas, nomeadamente a imunossupressão, parecem também ter impacto no prognóstico clínico (4. Os sistemas de estadiamento atualmente utilizados na nossa prática clínica para a decisão e orientação terapêutica são sobretudo anatómicos, sem considerarem estes últimos fatores, a agressividade biológica tumoral nem a resposta imunológica do hospedeiro. Assim, a capacidade desses sistemas de estadiamento predizerem com exatidão os desfechos a longo prazo e em cada caso individualizado ainda são limitados e têm vindo a ser questionados. Nesse sentido, estudos mais recentes têm sido desenvolvidos, com o objetivo de identificar novos marcadores que nos possam auxiliar na avaliação prognóstica e na tomada da decisão terapêutica, na identificação de fatores potencialmente modificáveis por uma intervenção precoce e, eventualmente, no desenvolvimento de imunoterapia dirigida como uma abordagem terapêutica complementar. O valor da utilização de marcadores inflamatórios na avaliação destes doentes prende-se com facto de, para além de serem o reflexo da resposta do hospedeiro no combate às células cancerígenas comprovado com factos de que doentes imunodeprimidos têm um maior risco de desenvolver neoplasia 13,14, estes serem baratos, facilmente obtidos e estarem rotineiramente disponíveis.
Neste estudo avaliamos o impacto clínico da resposta inflamatória sistémica utilizando marcadores inflamatórios obtidos por avaliação quantitativa do hemograma. Embora a literatura já tenha mostrado alguma evidência no assunto, o mecanismo através do qual estes biomarcadores têm impacto prognóstico e de que forma podem prever os desfechos destes doentes ainda parece confuso e pouco esclarecedor dada heterogeneidade dos estudos realizados na área 1,6,8. Dos parâmetros inflamatórios analisados (RLM, RPL, RNL e IIS), verificámos que o RPL pré-operatório é o que melhor prediz a SG a 5 anos, sendo um rácio >125 um fator preditivo independente, comprovado na análise multivariada, de pior SG e de SLD (HR 5.8 e 14.5, respetivamente). A verdade é que existe evidência científica que diferentes estados imunológicos tem efeitos significativos no prognóstico dos doentes com tumores sólidos da área da cabeça e pescoço e estes rácios analisados refletem precisamente esta RIS do hospedeiro no microambiente tumoral (1,5. Relativamente ao RPL nos tumores da cabeça e pescoço incluindo os da laringe e hipofaringe, já existem múltiplos estudos que correlacionam níveis elevados pré-operatórios com uma pior SG, como evidenciado em duas metanálises recentes sobre a temática (1,15. Nessas metanálises, o cutoff de RPL determinado para estimar a SG variou 111-186, onde se incluí o nosso cutoff determinado (125). A infiltração tumoral por linfócitos, sobretudo linfócitos T citotóxicos CD8+, parece estar associada a uma melhor resposta ao tratamento instituído e aumento da sobrevivência 16,17 sendo que a linfopenia é um reflexo do comprometimento do sistema imunológico de neutralizar a progressão tumoral e, consequentemente, está associada a pior sobrevivência (17,18. Por oposição, os neutrófilos e plaquetas fornecem as moléculas bioativas necessárias, incluindo fatores de crescimento angiogénicos, epiteliais e estromais, e as enzimas de remodelação da matriz extracelular, responsáveis pela progressão neoplásica (19. Por estes motivos, a combinação de neutrófilos, plaquetas e linfócitos, como marcadores inflamatórios, têm sido identificados como fatores de prognóstico independentes (17,20,21. Foi, neste sentido, que se excluíram doentes com doenças imunológicas e inflamatórias agudas, uma vez que poderiam alterar falaciosamente o significado das alterações nas contagens de leucócitos e plaquetas.
Investigamos também a variação dinâmica destes parâmetros inflamatórios ao longo do tempo e com o tratamento instituído e verificamos que o RLM e RPL foram estatisticamente menores após tratamento completo (após cirurgia e tratamento adjuvante). No entanto, o padrão de variação do RPL com os tratamentos instituídos não se revelou como sendo um fator preditivo do prognóstico clínico, ou seja, o preditor mais importante da sobrevivência foi o RPL pré-operatório, sendo que a sua variação ao longo do tempo (se houve ou não uma descida ou subida do rácio com os tratamentos) não influenciou a sobrevivência destes doentes. Ainda assim, este estudo é um dos primeiros, na área da cabeça e pescoço, a avaliar e analisar a variação dinâmica destes marcadores com o tratamento instituído. A verdade é que a literatura acerca da evolução destes índices durante e após terapêutica é, no geral, muito escassa e ainda não está bem esclarecido de que forma é que os tratamentos (cirurgia e quimioradioterapia) modificam o microambiente tumoral e a resposta inflamatória sistémica associada e qual o seu impacto no prognóstico clínico.
Adicionalmente, concluímos que na nossa amostra níveis mais elevados de RPL pré-operatórios tendem a acontecer sobretudo em doentes com a doença em estadios avançados (IV) e com RNL e IIS pré-operatórios mais elevados, embora estes últimos não se tenham evidenciado como fatores preditivos independentes de sobrevivência. Ainda assim, já existe evidência científica que um elevado RNL pré-tratamento é um fator preditor negativo nos tumores da cabeça e pescoço (21,22. O que pode contribuir para esta diferença é grande heterogeneidade que existe na literatura relativamente à definição dos cutoff’s ideais para determinar um rácio elevado e baixo para se determinar as sobrevivências 6. Essa variação poderá ser atribuída ao método utilizado para a sua determinação. Num estudo sobre neoplasias laríngeas realizado por Du et al. (21, onde foi demonstrado a associação entre um RLN elevado e um pior prognóstico na análise de sobrevivência, foi utilizado o método CART (classification and regression tree) tendo sido determinado o valor de 3.18 como cutoff. Relativamente ao IIS, um score semelhante que reflete uns níveis aumentados em circulação de neutrófilos e monócitos (SIRI - systemic inflammation response index), já mostrou estar associado a um aumento da mortalidade em doentes com tumores da cabeça e pescoço (HR de 3.3) (18.
Ainda assim, e embora pareça haver correlação entre a RIS e o prognóstico clínico destes doentes, a utilização destes marcadores para a previsão prognóstica deve ser realizada de forma crítica uma vez que os marcadores inflamatórios analisados representam uma avaliação da atividade do sistema imunitário num momento exato e único e, como tal, não refletem as variações dinâmicas que ocorrem ao longo do tempo. Adicionalmente, também é importante ter em conta que o tipo de perfil imunológico analisado ser uma avaliação sistémica e global da resposta inflamatória e, como tal, pode não refletir necessariamente o microambiente tumoral e as subpopulações específicas de células envolvidas.
Consideramos serem limitações deste estudo, primariamente, o tamanho amostral que, por ser reduzido em cada subgrupo analisado, não nos permitiu mostrar que, por exemplo, a localização tumoral (hipofaringe vs. laringe) influencia o prognóstico clínico do doente, conforme já comprovado (18, nem permite fazer inferência sobre os restantes marcadores inflamatórios analisados que poderiam revelar-se como preditores da sobrevivência assim como já aconteceu noutros estudos. Adicionalmente, o facto de se tratar de um estudo retrospetivo não permite um rigor nos timings de colheita dos nossos estudos analíticos (pré- e pós-tratamento). A variedade dos tratamentos realizados também conferiu alguma heterogeneidade à amostra que poderão, por si só, influenciar os desfechos clínicos dos doentes.
Ainda assim e, apesar das limitações apresentadas, concluímos que na nossa amostra um elevado RPL mostrou ser um fator prognóstico negativo, assim como acontece numa ampla gama de outras neoplasias, nomeadamente pulmonares, esofágicas e renais (23-25, que mostra alguma coerência e fortalece a ideia de que o microambiente tumoral e, consequentemente, a resposta inflamatória sistémica associada, tem, de facto, impacto na agressividade e progressão tumoral.
Futuramente seria pertinente a realização de um estudo prospetivo multicêntrico para determinar que marcador inflamatório, ou combinação de vários, prediz melhor os desfechos clínicos destes doentes, avaliar com precisão a sua variação dinâmica com os tratamentos instituídos e determinar fiabilidade estatística (teste-reteste) destes parâmetros inflamatórios. Será também importante definir valores de cutoffs fixos, de modo a avaliar a sua aplicabilidade na prática clínica. Por fim, poderia revelar-se interessante a avaliação adicional de outros fatores, nomeadamente da albumina e da relação albumina/globulina, que reflete o estado nutricional do doente 21 e que já se terá mostrado como preditor dos desfechos clínicos nos tumores da cabeça e pescoço e noutras neoplasias18.
Conclusão
Os resultados deste estudo indicam que o RPL pré-operatório, como um índice de RIS, poderá vir a predizer o prognóstico em doentes com carcinomas da laringe e hipofaringe submetidos a faringolaringectomia total. Assim, este marcador juntamente com os restantes que têm mostrado evidência científica na literatura relativamente ao seu impacto no prognóstico clínico destes doentes, por serem acessíveis e facilmente obtidos, podem representar, no futuro, uma ferramenta adicional na estratificação de risco e na decisão terapêutica em doentes com tumores da cabeça e pescoço, nomeadamente da laringe e hipofaringe.
Conflito de Interesses
Os autores declaram que não têm qualquer conflito de interesse relativo a este artigo.
Confidencialidade dos dados
Os autores declaram que seguiram os protocolos do seu trabalho na publicação dos dados de doentes.
Proteção de pessoas e animais
Os autores declaram que os procedimentos seguidos estão de acordo com os regulamentos estabelecidos pelos diretores da Comissão para Investigação Clínica e Ética e de acordo com a Declaração de Helsínquia da Associação Médica Mundial.