1.Introdução
A PP é uma técnica que posiciona a pessoa em decúbito ventral, mantendo um membro superior ao longo do corpo e o outro elevado, para o lado em que a cabeça se encontra em rotação (Moore et al., 2020). Esta técnica tem vindo a ser executada ao longo dos anos com finalidade terapêutica, principalmente em contexto dos cuidados intensivos. O seu uso foi devidamente estudado e traduziu-se numa diminuição da mortalidade, otimização da oxigenação a curto prazo e compliance pulmonar, quando usada precocemente por 16 horas, ou mais, por dia (Bamford, Bentley, Dean, Whitmore & Wilson-Baig, 2020). Devido às taxas de sucesso ao nível da oxigenação, a PP tem sido cada vez mais utilizada nos doentes em cuidados intensivos (CI).
Baseado no aumento recente de doentes colocados em PP, este torna-se um tema emergente e que exige a necessidade de compreender o(s) risco(s) para o doente crítico em PP e de que modo pode ser minimizado, potencializando assim a obtenção dos melhores benefícios para o doente sem prejudicar a sua recuperação.
Posicionar um doente em PP não é um procedimento invasivo, contudo, de acordo com Bamford et al. (2019), é um procedimento complexo e faz-se acompanhar muitas vezes de complicações, que podem ser prevenidas. Tais complicações incluem edemas na face, deslocamento de cateteres e instabilidade dos mesmos, lesão do plexo braquial, deslocamento do tubo orotraqueal (TOT) e LPP, sendo esta última a mais relatada em estudos realizados (Bamford et al., 2019).
Uma lesão ou úlcera por pressão é definida pelo European Pressure Ulcer Advisory Panel (EPUAP), National Pressure Injury Advisory Panel (NPIAP) & Pan Pacific Pressure Injury Alliance (PPPIA) (2019, p.31), como “um dano na pele e/ou tecidos moles causada pela pressão, ou combinação com forças de atrito e/ou cisalhamento, de uma proeminência óssea, dispositivos médicos ou outros artefactos, durante um período de tempo capaz de interromper o fluxo sanguíneo”, que Segundo a European Pressure Ulcer Advisory Panel (EPUAP, NPIAP & PPPIA, 2019), as LPP classificam-se em quatro graus de acordo com a gravidade das mesmas dependendo da profundidade e da localização anatómica e frequentemente podem ser cavitadas e fistulizadas.
Os fatores de risco associados à ocorrência de LPP estão relacionados com a mobilidade, humidade, perceção sensorial, padrão nutricional, atrito e cisalhamento, sendo que ocorrência de LPP é tanto mais provável, quanto maior o tempo de permanência da pessoa na mesma posição.
As LPP podem prolongar o tempo de internamento, aumentar o risco de infeção e consequentemente agravar a condição clínica do doente (Galetto et al. 2021). Sabendo que, segundo Stephen-Haynes & Maries (2020), quando a PP tem uma duração de 20 horas por dia, há elevada probabilidade de ocorrência de LPP ao terceiro dia torna-se necessário identificar quais as medidas que permitam diminuir essas complicações.
Face ao exposto acima, este estudo tem com objetivo identificar quais as melhores intervenções a adotar na prevenção das LPP em doentes críticos em PP nas unidades de cuidados intensivos.
2.Metodologia
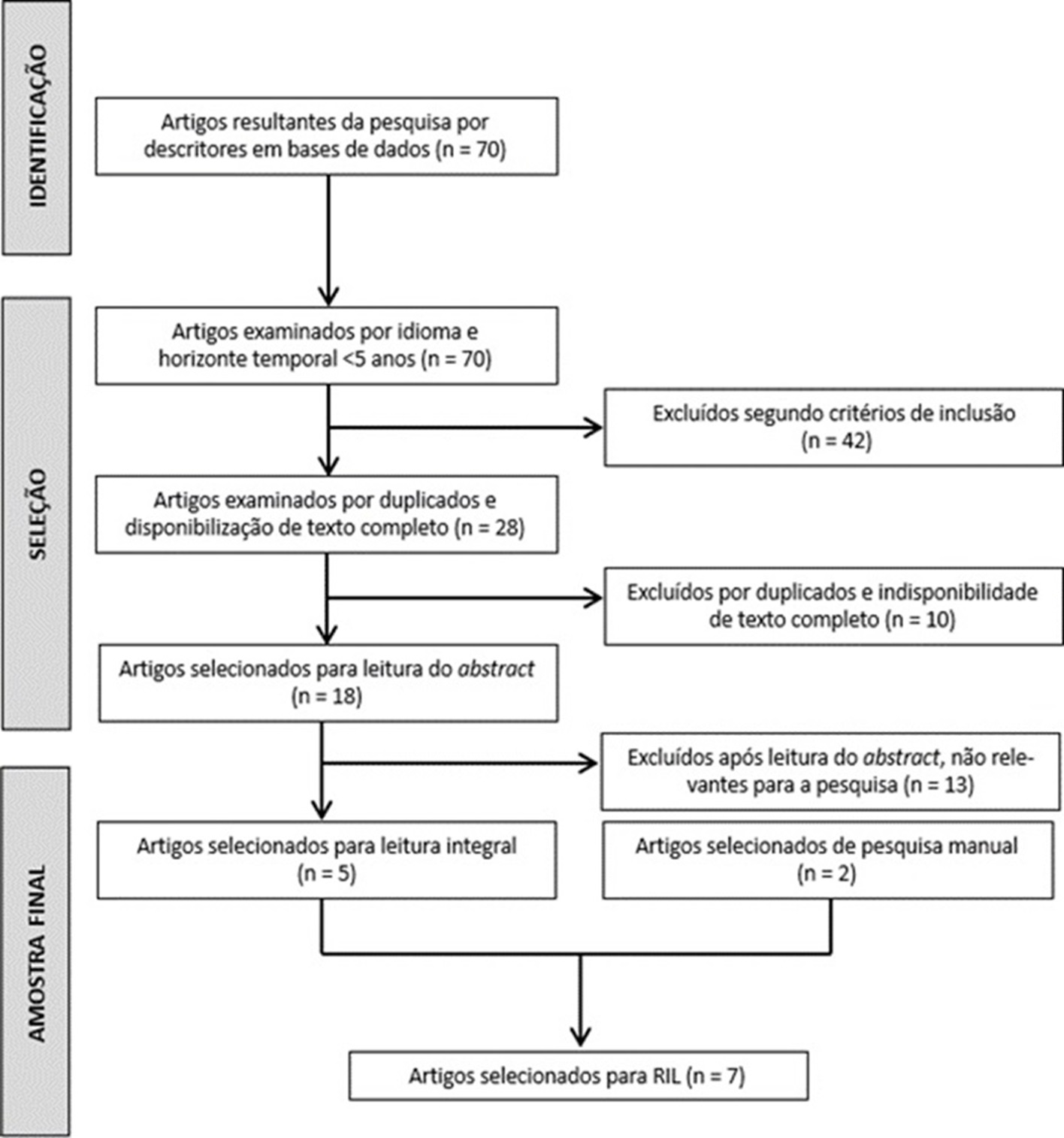
A questão de investigação que orientou a pesquisa foi: “Que intervenções para a prevenção de lesões por pressão, no doente crítico, em Prone Position, em Cuidados Intensivos?”. Seguindo as etapas metodológicas propostas por Mendes, Silveira & Galvão (2008), para a construção da questão de pesquisa foi utilizado o acrónimo PCC, através da definição dos participantes, do fenómeno de interesse e do contexto. Na tabela 1. encontram-se os elementos do acrónimo PCC, com os respetivos descritores DeCS e MeSH usados na pesquisa e a partir dos quais se formulou a questão de investigação.
A fim de encontrar resposta à questão de investigação foram delineados objetivos, concretizáveis através da análise e discussão dos resultados obtidos nos diferentes estudos analisados:
Identificar a incidência de LPP em doentes em PP em CI;
Averiguar a localização anatómica das LPP em doentes em PP em CI;
Delinear as intervenções preventivas das LPP em doentes em PP em CI;
Identificar os fatores de risco das LPP em doentes em PP em CI;
Identificar as complicações associadas à PP.
Para seleção dos artigos a utilizar neste estudo, foram definidos critérios de elegibilidade, isto é, os critérios de inclusão e exclusão de documentos a incluir na análise. Os critérios definidos encontram-se na seguinte tabela.
Para a realização deste artigo, assumiu-se a seguinte estratégia de pesquisa:
S1: “Critical care” OR “Intensive Care Unit” OR “Intensive Care” OR “ICU”
S2: “Pressure Ulcer” OR “Pressure Injury” OR “Pressure Sore” OR “Bed Sore” OR “Decubitus Ulcer”
S3: (“S1”) AND (“S2”)
S4: “Prone Position” OR “Prone Posittioning” OR “Decubito Ventral”
A seleção dos artigos realizou-se a 21 de dezembro de 2021, após uma pesquisa no motor de busca EBSCO, nas bases de dados MEDLINE Complete e CINAHL Complete.
Obteve-se um total de 70 artigos, que após aplicação dos critérios de inclusão se reduziu para 28. Seguidamente, foram excluídos todos os artigos em duplicado e aqueles cujo texto integral não estava disponível, obtendo-se 18 resultados para leitura do abstract, onde se excluíram todos os artigos não relevantes para a pesquisa.
Finalmente alcançaram-se 5 artigos para leitura integral, aos quais se acrescentaram 2 artigos obtidos através de pesquisa manual, culminando em 7 artigos selecionados para a RIL.
3.Resultados
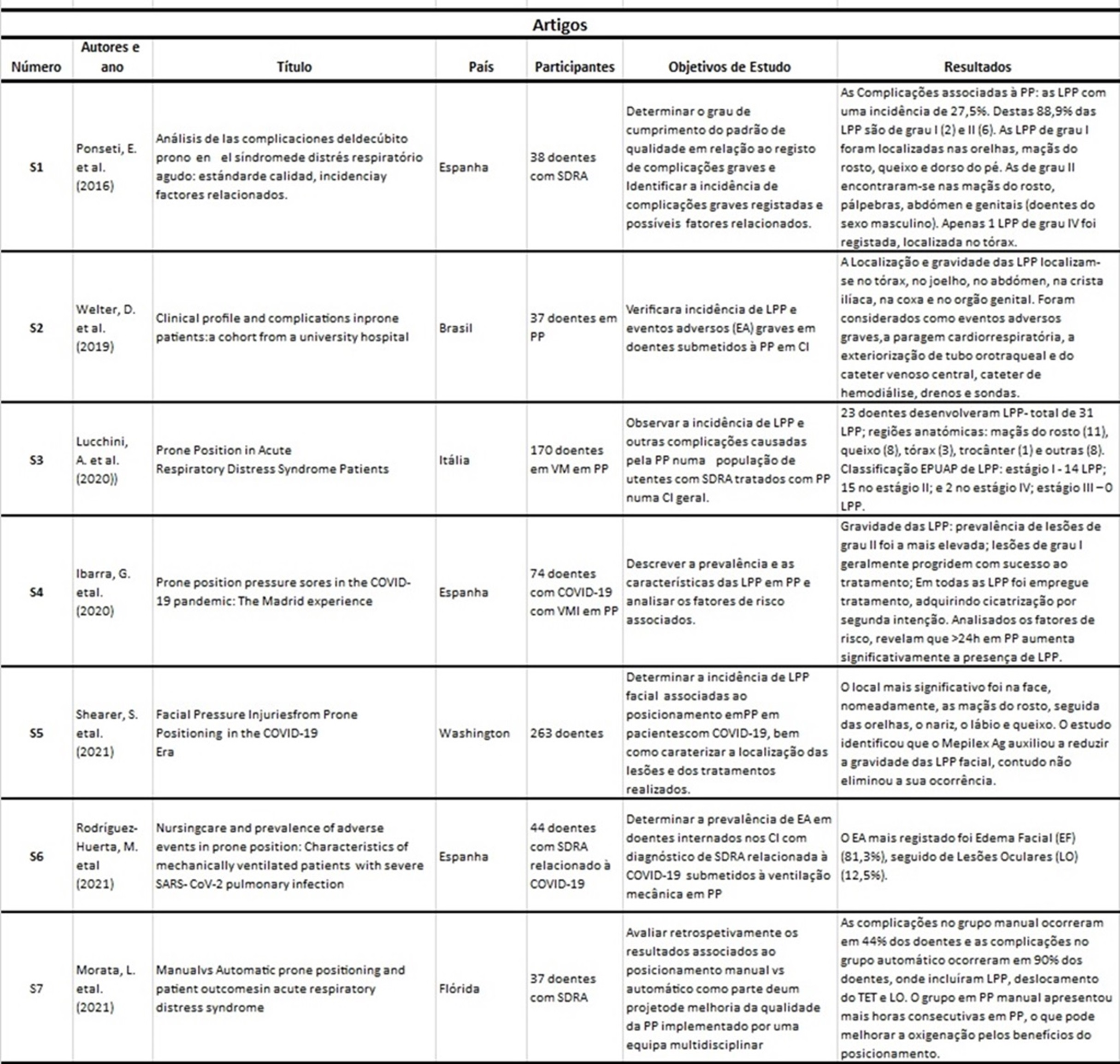
Os dados obtidos através da investigação foram resumidos e estruturados na tabela apresentada abaixo.
Os dados apresentados remetem aos artigos selecionados para a RIL, e estão estruturados segundo o ano de publicação, os autores, país, tipo de estudo e participantes. No geral são estudos observacionais e descritivos, apresentando amostras pouco extensas, à exceção de S3 e S5, e são realizados em contexto de CI. Geograficamente destaca-se a particularidade de remeterem para contextos culturais bem diferentes, salientando-se que nenhum dos artigos remete a investigação realizada em Portugal.
Da análise dos artigos foi possível destacar 4 tópicos fundamentais para a discussão:
Localização e incidência de LPP
Fatores de risco de LPP
Complicações associadas à PP
Intervenções para a prevenção de LPP
Para facilitar a interpretação dos dados obtidos em cada artigo foram estruturada a seguinte tabela;
3.1 Discussão
Atualmente, a prevalência de LPP, segundo Moore et al. (2020), pode variar entre os 0,38% a 53,2%, sendo que as taxas de incidência variam de 1,9% a 71,6%, entre os diferentes estudos, o que evidencia uma ampla discrepância entre os vários autores.
De forma similar a revisão sistemática realizada por Barakat- Johnson et al. (2020) concluiu que a incidência de LPP relacionadas com dispositivos varia de 0,9% a 41,2% na UCI e as taxas de prevalência variam de 1,4% a 121%.
No presente estudo, a incidência das LPP associada ao posicionamento dos doentes em PP nas UCI também apresenta valores bastante diferentes entre os vários artigos recolhidos. A incidência das LPP nos casos estudados pode variar entre os 14% (S3), podendo atingir mais de 70% dos doentes, segundo o auferido em S6.
Apenas em S4 é apresentado o número total de LPP, por total de doentes internados na UCI, e não o número de doentes que tenham desenvolvido LPP, não permitindo assim calcular a incidência de LPP consoante o número de doentes internados, sabendo-se que foram descritas 136 LPP em 74 dos doentes.
A análise dos dados apresentados pelos autores permite inferir uma homogeneidade quanto à incidência de LPP nos locais anatómicos mencionados pelos autores em S1, S2, S4 e S7. Através desta análise confirmou-se que as LPP podem estar localizadas na face (orelhas, região frontal, pálpebras, maçãs do rosto e queixo), tórax, abdómen, órgãos genitais, trocânteres, joelhos, dorso do pé.
Embora os artigos não apresentem resultados similares, Moore et al. (2020) e Barakat-Johnson et al. (2020) mencionam dados da literatura que apontam a crista ilíaca como uma das regiões anatómicas com maior risco para o desenvolvimento de LPP na pessoa em PP, sendo-lhe atribuído ênfase em S2.
Para além das diversas localizações anatómicas já enunciadas, S4 acrescenta novos locais anatómicos passíveis de desenvolvimento de LPP, nomeadamente o nariz, lábios, tíbia e dedos dos pés, este último local também evidenciado em S7, apesar de se tratar de um estudo com número de participantes reduzido. Referente às LPP na região da tíbia, esta aparece como a região anatómica com necessidade de intervenções mais avançadas de reparação e neste sentido com um estádio de gravidade mais elevado que as restantes.
Finalmente, S5 é o artigo que retrata a região anatómica do pescoço pela primeira vez, porém estes dados são apoiados pelos autores Bargos-Munárriz, Bermúdez, Pérez, Martínez-Alonso, García-Molina & Orts- Cortés (2020), que relatam essa área como uma das mais afetadas, múltiplas vezes com lesões associadas a dispositivos médicos.
Relativamente à gravidade das LPP, essa pode variar do estádio I ao IV, embora na sua maioria se insiram entre o estádio I e II, isto é cerca de 88% de acordo com S1. As LPP I ocorrem em qualquer uma das localizações anatómicas previamente identificadas, contudo em S4, o estádio II foi o mais frequente quando associado à região anatómica do nariz e das maçãs do rosto. Segundo o artigo S6, as LPP de estádio III são associadas a lesões no joelho e, finalmente, a gravidade das LPP pode atingir o estádio IV em alguns casos, como consta em S3, salientando-se a sua ocorrência na região das maçãs do rosto e queixo.
Curiosamente, em S2, as LPP desenvolvidas na crista ilíaca, coxa e órgão sexual masculino surgem como as mais prevalentes sete dias após a PP e todas elas no estádio II de gravidade das LPP, situação que não se pode comparar dado que apenas este autor referencia a avaliação temporal.
O risco de desenvolvimento de LP foi avaliado em todos os doentes de S2, S3 e S4, antes do posicionamento em PP, através da Escala de Braden, revelando um elevado risco de desenvolvimento destas lesões. Tanto em S2 como S3, os autores referem ainda que esse risco se manteve no final do posicionamento. Neste sentido, e no contexto das boas práticas, a “avaliação do risco de desenvolvimento de LPP é fundamental no planeamento e implementação de medidas para a sua prevenção e tratamento” (DGS, 2011, p.2), sendo através de escalas aplicáveis e do conhecimento da etiologia e fatores de risco associados ao desenvolvimento das LPP, que a equipa multidisciplinar consegue intervir não só no “alivio de pressão” (DGS, 2011, p.2) como no potenciamento dos diversos sistemas fisiológicos de modo a prevenir o aparecimento LPP (EPUAP, NPIAP & PPPIA, 2019).
Na análise destes artigos, é unânime que as forças de cisalhamento, tensão e o peso corporal mal distribuído resultam num risco acrescido para o desenvolvimento de LPP.
Porém, os autores de S1, S3, S4, S5, S6 e S7 procuraram ainda relacionar o tempo que os doentes permaneceram em PP, bem como o número de ciclos, com o desenvolvimento de LPP, tendo apresentado resultados que se corroboram entre si, no que concerne ao tempo em PP e a incidência de LPP.
No geral, os autores em S1, S3, S4, S5, S6 e S7 denotam que a incidência de LPP é tanto maior, quanto mais tempo os doentes permanecem em PP, sendo possível chegar a essa conclusão após comparação entre doentes que permaneceram mais tempo em PP, com os que permaneceram menos tempo, embora os resultados apresentados em todos os artigos utilizem diferentes períodos de avaliação. A maior disparidade entre artigos encontra-se em S6, onde são obtidos e apresentados resultados sobre o desenvolvimento de LPP apenas em doentes sujeitos a PP durante um período médio de 64,6 horas, valor bastante superior ao apresentado nos restantes artigos, ressalvando que nos doentes que permanecerem apenas uma média de 35,5 horas não se registaram quaisquer LPP.
Relativamente ao tempo dos doentes em PP, em S3 ressalva-se também o número de sessões como fator de risco para maior incidência de LPP, bem como o tempo cumulativo em PP, confirmando-se maior ocorrência de LPP nos doentes que registaram um maior tempo cumulativo em PP.
Em S1 salienta-se, ainda, a importância da componente multifatorial para o aparecimento de LPP, uma vez que os resultados obtidos referentes ao tempo em PP não apontam para uma diferença estatisticamente significativa. Nesse estudo houve uma tentativa de esclarecer o impacto que a nutrição pudesse ter no desenvolvimento de LPP, tendo descrito que 8 doentes com nutrição não adequada apresentaram uma incidência de LPP superior do que aqueles que receberam uma nutrição adequada (1 doente), no entanto é corroborado pelos autores que a diferença não é estatisticamente significativa, não permitido inferir esta correlação. Não obstante, a lógica desenvolvida vai ao encontro do que EPUAP, NPIAP & PPPIA (2019) afirmam, e múltiplas escalas de avaliação de risco de LPP avaliam, inclusive a escala de braden, retratando a má nutrição como um fator de risco impactante no desenvolvimento de LPP.
Finalmente, os resultados referentes à relação do tempo em PP com o desenvolvimento de LPP apresentados em S7 são inconclusivos, uma vez que foi realizada uma análise da qual se concluiu que a taxa de LPP era superior nos doentes que permaneceram também mais tempo em PP, mas estes doentes tinham sido submetidos a uma técnica de PP automática, enquanto os outros foram submetidos de forma manual. Na ótica do presente estudo, esta diferença da técnica de posicionamento pode inviabilizar os resultados que ilustram o desenvolvimento de LPP em relação ao tempo de terapia.
Para além dos fatores de risco ao desenvolvimento de LPP associado ao tempo em PP, os autores de S3 e S6 procuram estudar se existe uma diferença significativa de risco relativamente a fatores como idade e sexo. Relativamente ao sexo, foram obtidos resultados pouco significativos e esclarecedores, contudo, apesar de estatisticamente pouco fundamentado, em S3 as mulheres registaram menos episódios de LPP que os homens. No que concerne à idade, em S6 e S3 conclui-se que pessoas com mais idade apresentam maior risco de desenvolver LPP, o que vai de encontro ao defendido por EPUAP, NPIAP & PPPIA (2019), que denotam a idade avançada como um risco para o desenvolvimento de LPP. Contudo em ambos os artigos o intervalo de idades analisadas é tendencialmente díspar, não permitindo estabelecer uma relação direta entre idade e risco de desenvolver LPP.
Nos fatores de risco identificados nos diversos artigos, salienta-se ainda que o tempo em PP e a idade são relevantes, embora seja possível identificar outros factores, nomeadamente associados a comorbilidades e patologias secundárias que tenham mais relevo enquanto fatores de risco, do que propriamente a idade apenas. São exemplos: a mobilidade reduzida, Diabetes mellitus, patologias associadas à circulação e perfusão reduzida, redução da oxigenação, humidade da pele, aumento da temperatura corporal, diminuição da perceção sensorial e presença de dispositivos médicos. É importante retratar que a técnica de PP não está isenta de riscos, e que neste sentido, apesar da importância da PP, muitas vezes pode ser necessário interromper a terapia devido a complicações que ocorrem durante a mesma, comprometendo os efeitos desejáveis da PP, qualidade de vida e, consequentemente, o outcome dos doentes internados em UCI.
As principais complicações descritas associadas à PP incluem o deslocamento do TOT, reiterado nos artigos S2, S3 e S7, e reforçado por Campayo, Sanz & Fajardo (2020) e Barakat-Johnson et al. (2020). Ainda nesta linha de pensamento, os mesmos autores retratam o risco de extração acidental de outros dispositivos médicos, a regurgitação, citado no artigo S6 e descrito como vómito nos artigos S3, S6 e S7. Também estão descritas como complicações a hipersalivação, a hemorragia, nos artigos S4 e S7, as lesões oculares, em S1, S5, S6 e S7, e o edema facial, descrito em S1 e S6. Campayo, Sanz & Fajardo (2020) reforçam as complicações descritas, especificando o edema na órbita ocular e o edema facial.
Apesar de não ser um motivo de interrupção para a PP, no artigo de Batista et al. (2017) recomenda-se que os exames imagiológicos não devem ser realizados durante esta terapia, pelo consequente risco de deslocamento acidental de dispositivos médicos e possível erro de interpretação dos resultados desses exames
Por fim, e como percetível pelo estudo aqui desenvolvido, a complicação mais apresentada por todos os artigos e corroborados por Campayo, Sanz & Fajardo (2020), Moore et al (2020), Barakat-Johnson et al. (2020) e Stephen-Haynes & Maries, (2020) são as LPP. Segundo S2, existe um número reduzido de estudos com evidência científica que permita compreender os EA associados à PP, contudo este estudo dedica-se ao reconhecimento das causas das LPP em doentes submetidos a esta terapia.
A evidência acima reunida é concordante à análise realizada por Barakat-Johnson et al. (2020), da qual se conclui que é fundamental a adoção de medidas preventivas da ocorrência de LPP associadas à PP. Neste sentido S1,S2,S3,S4,S5,S6 e S7 salientam a importância da abordagem da equipa multidisciplinar não só na prevenção, como tratamento das LPP e consequente melhoria dos cuidados providenciados ao utente em PP.
Para a prevenção das LPP impera encontrar abordagens alternativas para reduzir a pressão exercida, nomeadamente sob a forma de redução das forças de cisalhamento e do atrito, uma vez que estas são as principais razões apontadas na literatura para o desenvolvimento de LPP. Para tal, as superfícies de redistribuição de pressão, os posicionadores de cabeça e o tratamento profilático são algumas intervenções apresentadas para minimizar o desenvolvimento de LPP associadas à PP (Barakat-Johnson et al., 2020).
Das intervenções identificadas para redução de complicações associadas à PP, incluem-se a a alternância do posicionamento da cabeça (sempre que não contraindicada) e das respetivas almofadas a cada 2 horas, realizar uma avaliação regular da pele e de a hidratar, como emerge dos resultados dos artigos S1, S2, S6 e S7. Adicionalmente, em S5 os autores também identificam que assegurar a remodelagem do “posicionador fluidificador” (Z-Flo), a cada 2 horas é relevante e são ainda especificadas como medidas preventivas, o suporte em espuma para a cabeça em ”C” com o objetivo de diminuir a pressão exercida, identificada nos estudos S3 e S4. A utilização do Posicionador Fluidificador (Z-Flo), utilizado apenas em S5, permite redistribuir a pressão exercida pelo peso corporal, estando descrito neste artigo com bons resultados. Também Barakat-Johson et al. (2020), concluíram na sua revisão que o Z-Flo alivia as forças de cisalhamento, reduz a deformação do tecido e minimiza as pressões de contacto na região occipital.
Outra intervenção que se releva eficaz, apresentada pelos artigos S2, S4, S6 e S7 e corroborado por Moore et al. (2020), é a utilização dos colchões de ar com pressão negativa constante. A eficácia desta intervenção é atribuída à redução da pressão exercida entre a pele e a superfície, distribuindo uniformemente o peso por uma área de superfície. Estudos realizados sobre a comparação entre os colchões de base padrão e os colchões ativos, juntamente com o reposicionamento, reduzem o risco de desenvolvimento de LPP, segundo descrevem Moore et al. (2020). Também a aplicação de almofadas de posicionamento, para elevar os ombros, tórax e membros inferiores, permite uma redistribuição do peso e alivia a região abdominal facilitando o processo de ventilação, como descrito em S2 e S4.
Na revisão da literatura realizada por Moore et al. (2020), suporta-se a prevenção da deformação e da perfusão dos tecidos como potenciada pela utilização de superfícies de apoio adequadas, indo de encontro às diretrizes emanadas por EPUAP, NPIAP & PPPIA (2019), que recomendam a execução de tratamento profilático nas áreas de maior pressão, nomeadamente a face, o tórax, a crista ilíaca e os joelhos, de forma similar ao que descrito em S1, S3 e S4.
Enquanto apósito utilizado recomenda-se o Mepilex, apósito de espuma, que segundo Barakat-Johnson et al. (2020) é eficaz numa redução até 70-80% das pressões exercidas nos tecidos moles, quando expostos a forças multidirecionais devido à componente flexível do apósito, permitindo o movimento em todas as direções. Esta metodologia profilática e terapêutica foi utilizada em S5 e S7 com aplicação do apósito nas maças do rosto, nariz, orelha, tórax, tíbia e dedos do pé, sendo recomendada a continuidade da sua utilização pela eficácia evidenciada.
Para uma melhora abordagem ao doente em PP internado em UCI, deve ser reconhecida a implicação que os dispositivos médicos têm no desenvolvimento de LPP, e perceber que apesar de serem altamente benéficos para o controlo e monitorização do doente, também acarretam implicações na saúde do doente. Deste modo, os profissionais devem ter em conta que o uso da espuma para a cabeça em C é contestado por Barakat-Johnson et al. (2020), que defende que alguns dispositivos, particularmente em forma de anel ou rosca, causam mais forças de cisalhamento e pressão na superfície da pele, aumentando o risco de desenvolvimento de LPP.
4.Considerações Finais
O enfermeiro de cuidados intensivos é responsável, no seu quotidiano, por gerir o plano terapêutico da pessoa em potencial risco de vida, a fim de garantir a melhor qualidade na prestação de cuidados ao doente crítico. O doente crítico requer uma avaliação complexa e contínua, múltiplas intervenções invasivas e não invasivas e vigilância ininterrupta. Nesta linha de pensamento, é possível compreender que o estado do doente, as terapias selecionadas para atuar na causa major que levou ao internamento nos CI e todos os dispositivos médicos presentes, podem constituir um risco para o desenvolvimento de LPP.
A PP em cuidados intensivos assume um papel preponderante em doentes com SDRA, e mais recentemente no combate à COVID-19, quando executada por períodos de tempo superiores a 16 horas. Tendo em conta que as LPP são evidenciadas como o EA mais frequente associado à PP, importa investigar de que modo os benefícios da PP podem ser maximizados, e de que modo as LPP podem ser evitadas.
Efetivamente, as LPP são altamente minimizáveis quando atendidos todos os cuidados necessários para a proteção da integridade da pele, como é exemplificado e evidenciado nos diversos artigos recolhidos, destacando-se as intervenções: avaliação do estado da pele e cuidados de higiene com a mesma; redistribuição da pressão com almofadas e proteção de proeminências ósseas ou pressões causadas por dispositivos médicos a cada 2 horas, ou sempre que necessário; alternância de posicionamento da cabeça e uso de dispositivos adequados para o apoio da mesma; proteção de regiões anatómicas de maior risco com hidrocolóides; revisão do estado nutricional e adequar nutrição.
Os artigos selecionados para a RIL permitiram, de forma evidente, oferecer resposta aos objetivos; contudo, dada a especificidade do tema, a recolha de evidência científica foi limitada devido ao escasso número de artigos encontrados, a reduzida dimensão das amostras utilizadas em estudo e a falta de evidência que justificasse EA associados a PP. A apreciação conclusiva desta RIL indica que é oportuno refletir sobre os principais resultados obtidos desta análise, de forma sistematizada, e identificar as suas implicações na prática clínica.O texto da secção de “Referências” deverá ser em “Century Gothic” corpo 9.