Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Arquivos de Medicina
versão On-line ISSN 2183-2447
Arq Med vol.28 no.2 Porto abr. 2014
CASOS CLÍNICOS/ /SÉRIE DE CASOS
Diarreia aquosa: um caso de síndrome hipereosinofílica
Watery diarrhea: a case of hypereosinophilic syndrome
Tiago Borges1, Inês Sequeira2, Isabel Camões1
1 Medicina Interna, Centro Hospitalar de São João
2 Instituto Português de Oncologia do Porto
RESUMO
Uma mulher de 35 anos foi admitida no Serviço de Medicina Interna por hipereosinofilia após apresentar dor abdominal nos quadrantes inferiores, diarreia aquosa, distensão abdominal progressiva e dispneia com três semanas de evolução. Foram excluídas causas secundárias de eosinofilia. O estudo realizado revelou infiltração eosinofílica do tracto gastrointestinal e pulmões. Na presença de uma síndrome hipereosinofílica, foi iniciado glicocorticóide com rápida normalização da contagem periférica de eosinófilos subsequente. A síndrome hipereosinofílica inclui um grupo heterogéneo de entidades caracterizadas por eosinofilia periférica marcada e infiltração de órgãos. A apresentação clínica depende do envolvimento de órgãos (cutâneo, pulmonar, cardíaco, gastrointestinal, hematológico e/ou neurológico). O prognóstico global depende da variante e do tipo de atingimento sistémico.
Palavras-chave: síndrome hipereosinofílica, eosinofilia, diarreia
ABSTRACT
A 35-year-old female was admitted in Internal Medicine department due to hypereosinophilia after presenting with lower abdominal cramps, watery diarrhea, progressive abdominal distension and dyspnea, since last three weeks. Secondary causes of eosinophilia were excluded. The performed work-up revealed eosinophilic infiltration of the gastrointestinal tract and lungs. In the presence of a hypereosinophilic syndrome, glucocorticoid was started with rapid normalization of peripheral eosynophils count. hypereosinophilic syndrome includes a heterogeneous group of entities characterized by peripheral marked eosinophilia with multisystemic organ involvement. The clinical presentation depends on organ involvement (dermatologic, pulmonary, cardiac, gastrointestinal, hematological and/or neurological). The prognosis depends on the variant and life threatening organ involvement.
Key-words: hypereosinophilic syndrome, eosinophilia, diarrhea
Introdução
A hipereosinofilia é definida como uma contagem periférica de eosinófilos superior a 1.5x109/l, valor a partir do qual se considera possível a existência de dano tecidular.1 A sua abordagem encontra-se resumida na Figura 1.
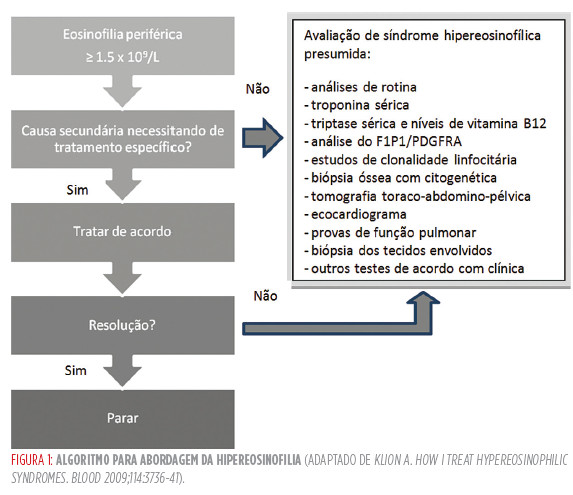
A síndrome hipereosinofílica (SHE) engloba um grupo heterogéneo e incomum de doenças, caracterizado por eosinofilia periférica e manifestação de orgão-alvo atribuíveis directamente à eosinofilia ou inexplicáveis no contexto clínico.2
De acordo com os critérios de chusid (1975), o diagnóstico de SHE exigia a presença simultânea de eosinofilia (> 1.5x109/l) com duração não inferior a 6 meses, exclusão de causas secundárias e evidencia de disfunção de orgão atribuível à infiltraçao por eosinófilos.3 A reclassificação da SHE em 2005 passou a considerar apenas como critério de diagnóstico a presença de hipereosinofilia na ausência de causas secundárias, desvalorizando a comprovação do envolvimento de orgão, implícita como provável atendendo à definição de hipereosinofilia.4,5 Neste consenso Internacional, foram descritas seis variantes clínicas: mieloproliferativa, linfocítica (com clonalidade de células T), eosinofilia familar, SHE indefinida, SHE de sobreposição (restrita a um órgão) e SHE associada (síndrome de Churg-Strauss, mastocitose sistémica, doença inflamatória intestinal, sarcoidose e infecção pelo vírus da imunodeficiência humana).2,6 A classificação de 2011 passou a considerar, de acordo com a avaliação inicial, somente quatro variantes como diagnósticos provisórios: SHE hereditária (familiar), SHE primária (clonal ou neoplásica), SHE secundária (reactiva) e SHE de significado indeterminado (sem infiltração de órgãos-alvo, por oposição à designação mais definitiva de SHE idiopática).1 A variante mieloproliferativa pode ser definida não só a nível citogenético, como também a nível clínico pela presença de eosinófilos clonais ou pelo menos quatro das seguintes características: displasia de eosinófilos, vitamina B12 sérica elevada, triptase sérica elevada, anemia, trombocitopenia, hepatoesplenomegalia, hipercelularidade medular, mastócitos fusiformes e/ou mielofibrose.6
A forma clínica de apresentação é variável de acordo com os diferentes graus de envolvimento cutâneo, cardíaco, pulmonar, gastrointestinal e/ou neurológico.3,6 O tratamento de primeira linha na SHE é a corticoterapia excepto na variante mieloproliferativa, em que se preconiza o uso de imatinib.5 O prognóstico depende das alterações citogenéticas ou clonais subjacentes, sendo por isso fundamental a identificação da variante em causa e do dano tecidular, nomeadamente cardíaco e neurológico que se associam a pior prognóstico.6
Caso clínico
Uma mulher de 35 anos foi admitida no internamento de Medicina Interna por dor abdominal acompanhada de diarreia líquida (6-10 dejecções/ dia) sem sangue ou muco, e distensão abdominal progressiva, ambas com 3 semanas de evolução, bem como astenia, anorexia, dispneia moderada e pieira de predomínio matinal.
Como antecedentes pessoais referia rinite alérgica tendo realizado dessensibilização. Negava medicação ou viagens recentes. Tinha contacto regular com um gato e um canário.
Ao exame fisico, a doente apresentava-se prostrada, com pieira, sem febre, sem sopros cardíacos, com ensurdecimento dos sons respiratórios nas bases e alguns sibilos dispersos em ambos os campos pulmonares; o abdómen apresentava-se distendido, com empastamento doloroso na metade inferior; não apresentava alterações cutâneas ou neurológicas.
O hemograma revelou leucocitose de 20x109/L, dos quais 7.02x109 eram eosinófilos. Perante o quadro de eosinofilia grave foram excluídas causas secundárias de eosinofilia, nomeadamente autoimune, alérgica, infecciosa e endócrina.
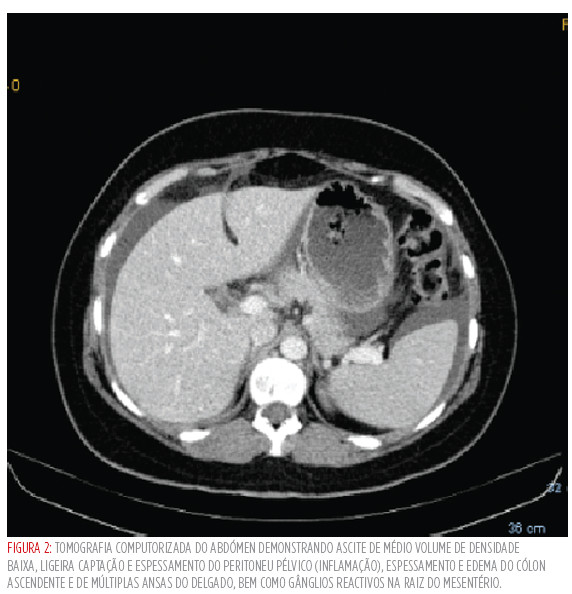
A tomografia abdominal evidenciou espessamento e edema do cólon ascendente e de ansas do delgado, ascite de médio volume de baixa densidade, ligeira captação e espessamento do peritoneu pélvico sugestivos de inflamação (ver Figura 2
).
Foram realizadas endoscopia digestiva alta e colonoscopia, revelando mucosa gastrointestinal sem alterações macroscópicas, pelo que foram realizadas biópsias aleatórias. estas evidenciaram infiltração do córion por eosinófilos, por vezes com migração transepitelial a nível do duodeno, íleo e cólon.
Pela presença de sintomas respiratórios, realizou tomografia torácica objectivando pequeno derrame pleural bilateral sem infiltrados pulmonares; as provas funcionais respiratórias (PFR) revelaram uma síndrome ventilatória restritiva e obstrutiva de pequenas vias aéreas sem insuficiência respiratória. efectuou lavado broncoalveolar que evidenciou eosinofilia ligeira (5.4%).
O ecocardiograma mostrou função sistólica ventricular esquerda no limite inferior da normalidade, acinésia apical e hipocinésia dos segmentos médio da parede anterior. A ressonância magnética cardíaca (rMc) confirmou a hipocinésia apical sem imagem de hipersinal (edema) ou realce tardio (fibrose).
O exame de medula óssea revelou acentuada eosinofilia (51.5%).O estudo genético excluiu a presença do gene de fusão FIP1L1-PDGFRA, BCR-ABL ou rearranjos PDGFRB. A prova de clonalidade linfocítica foi negativa.
A doente iniciou terapêutica com prednisolona (1 mg/kg/dia) com normalização da contagem periférica de eosinófilos nas primeiras horas após início de terapêutica e melhoria progressiva de sintomas. Foi realizada uma redução progressiva da dose mas verificou-se recidiva da hipereosinofilia e sintomas respiratórios (na altura, dose de manutenção equivalente a 5 mg em dias alternados), resolvida após aumento da dose.
Discussão
No caso clínico acima descrito foi efectuado o diagnóstico provisório de SHE idiopática baseado na presença de eosinofilia periférica grave (7.02x109/l) após exclusão das causas reactivas ou neoplásicas e confirmação de lesão de órgaos-alvo.
O exame de medula óssea corroborou a presença de produção anormal de eosinófilos sem alteração da maturidade. O estudo citogenético excluiu a presença de mutação do gene de fusão FIP1L1-PDGFRA, BCR-ABL ou rearranjos PDGFRB e a prova de clonalidade das células T foi negativa, permitindo afastar as variantes mieloprofilerativa, linfocítica e familar.
As manifestações clinicas cutâneas, cardíacas, neurológicas são frequentes na SHE, o atingimento pulmonar ocorre em 63% dos casos e o gastrointestinal numa minoria e em apenas 14% à apresentação.3 No caso clínico apresentado, foi comprovada por biópsia endoscópica a infiltração gastrointestinal, sendo a diarreia, a dor abdominal e a ascite compatíveis com os achados clínicos descritos na SHE. O diagnóstico diferencial inclui também uma possível gastroenterite e o sinofílica do tipo subseroso, a qual pode cursar com eosinofilia marcada, derrame pleural e ascite.
Os sintomas de envolvimento pulmonar na SHE como dispneia (45%), tosse (39%) e pieira (24%) são frequentemente acompanhados de alterações imagiológicas como infiltrados em vidro despolido (37%), derrame pleural (14%), adenomegalias (12%) e trombos pulmonares (4%).7 A presença de sintomas pulmonares constitui um desafio diagnóstico na diferenciação da variante indefinida da SHE associada a síndrome de Churg-Strauss; na fase inicial desta síndrome (fase eosinofílica), esta cursa com eosinofilia acentuada e infiltração de orgãos sem sinais clínicos evidentes de vasculite (40%) e a presença de autoanticorpos anticitoplasma de neutrófilos ocorre em apenas 40 a 60% dos casos. A doente apresentava dispneia e pieira, rinite sem alterações tomográficas dos seios perinasais, e PFR evidenciando uma síndrome ventilatória obstrutiva compatível com asma. Atendendo aos critérios da American college of reumatology, a doente apresentava apenas três (rinite, asma e eosinofilia) dos quatro critérios exigidos para o diagnóstico da síndrome de churg-Strauss.8
O ecocardiograma e a RMC documentaram uma hipomotilidade apical compatível com a SHE. No entanto, as características ecocardiográficas típicas são o espessamento endocárdico, a obliteração fibrotrombótica dos ápices ventriculares e a regurgitaçao valvular mitral.9 Não foi por isso possível estabelecer uma correlação directa, sendo os achados ecocardiográficos encontrados considerados de carácter impreciso.
Uma vez excluídas excluídas as alterações citogenéticas supracitadas e clonais típicas (geralmente população de células T CD3-CD4+), conclui-se assim tratar-se de uma variante provavelmente indefinida/idiopática com envolvimento multiorgânico, nomeadamente gastrointestinal e pulmonar comprovados e cardíaco possível.10
Em termos prognósticos, a ausência de envolvimento neurológico e a não comprovação do envolvimento cardíaco fazem prever uma boa evolução. A resposta eosinopénica profunda nas primeiras horas após instituição de corticoterapia fazia prever uma resposta sustentada à terapêutica.5
Agradecimentos
Prof. Doutor Paulo Bettencourt (pela supervisão do caso).
Referências
1.Valent P, Klion AD, Horny HP, et al. Contemporary consensus proposal on criteria and classification of eosinophilic disorders and related syndromes. J Allergy Clin Immunol 2012;130:607-12e9. [ Links ]
2. Klion Ad. How I treat hypereosinophilic syndromes. Blood 2009;114:3736-41. [ Links ]
3. Kahn JE, Blétry O, Guillevin L. Hypereosinophilic syndromes. Best Pract Res Clin Rheumatol 2008;22:863-82. [ Links ]
4. Klion A. Hypereosinophilic syndrome: current approach to diagnosis and treatment. Annu Rev Med 2009;60:293-306. [ Links ]
5. Klion AD, Bochner BS, Gleich GJ, Nutman TB, Rothenberg ME, Simon HU, et al. Approaches to the treatment of hypereosinophilic syndromes: a workshop summary report. J Allergy Clin Immunol 2006;117:1292-302. [ Links ]
6. Gleich GJ, Leiferman KM. The hypereosinophilic syndromes: current concepts and treatments. Br J Haematol 2009;145:271-85. [ Links ]
7. Dulohery MM, Patel RR, Schneider F, Ryu JH. Lung involvement in hypereosinophilic syndromes. Respir Med 2011;105:114-21. [ Links ]
8. Keogh KA, Specks U. Churg-Strauss Syndrome. Semin Respir Crit Care Med 2006;27:148-57. [ Links ]
9. Kleinfeldt T, Nienaber CA, Kische S, Akin I, Turan RG, Körber T, et al. Cardiac manifestation of the hypereosinophilic syndrome: new insights. Clin Res Cardiol 2010;99:419-27. [ Links ]
10. Tefferi A, Gotlib J, Pardanani A. Hypereosinophilic syndrome and clonal eosinophilia: point-of-care diagnostic algorithm and treatment update. Mayo Clin Proc 2010;85:158-64. [ Links ]
Tiago Borges
Serviço de Medicina Interna, Centro Hospitalar de São João
Al. Prof. Hernâni Monteiro - 4200-319 Porto. E-mail: mtiago.b@hotmail.com
Data de recepção / reception date: 23/09/2013
Data de aprovação / approval date: 04/11/2013














