Services on Demand
Journal
Article
Indicators
Related links
Share
Nascer e Crescer
Print version ISSN 0872-0754
Nascer e Crescer vol.25 no.1 Porto Mar. 2016
ARTIGO DE REVISÃO / REVIEW ARTICLES
Marcha em pontas idiopática em idade pediátrica
Idiopathic Toe Walking In Children And Adolescents
Sara DominguesI; Cláudia MeloII; Catarina MagalhãesIII; Sónia FigueiroaIII; Inês CarrilhoIII; Teresa TemudoIII
I S. de Pediatria - Centro Hospitalar do Tâmega e Sousa. 4565-007 Penafiel, Portugal. saradomingues@hotmail.com
II S. de Pediatria - Centro Hospitalar do Médio Ave. 4780-371 Santo Tirso, Portugal. crferrao.melo@gmail.com
III S. de Neuropediatria - Centro Hospitalar do Porto. 4099-001 Porto, Portugal. c-magalhaes@netcabo.pt; sonia.figueiroa@gmail.com; icccarrilho@gmail.com; teresatemudo@hotmail.com
ABSTRACT
Toe walking has an estimated incidence of 7-24% in the general pediatric population and is a frequent cause of referral to outpatient pediatric neurology. Idiopathic toe walking occurs in healthy children without spasticity and normal osteotendinous reflexes, is evident from the beginning of independent gait and always bilateral and not progressive. The etiology is unknown, so it is a diagnosis of exclusion. Thus, in evaluating these children is essential to be alert to sensory or motor signs because this gait pattern may be the first sign of pathologies such as cerebral palsy, congenital muscular dystrophy or autism spectrum disorder. Therapeutic options include more conservative treatments such as physiotherapy, use of orthopedic footwear, splints or orthotics; or more invasive treatments such as use of serial casts, botulinum toxin or surgery.
The aim of this article is: to address epidemiological and pathophysiological aspects, review the clinical presentation and differential diagnosis and propose guidelines for the monitoring and treatment of idiopathic toe walking in pediatric age.
Keywords: Achilles tendon, equinus deformity, gait disorders, pediatric age.
RESUMO
A marcha em pontas tem uma incidência de 7-24% na população pediátrica em geral e é uma causa relativamente frequente de referenciação à consulta de neurologia pediátrica. A marcha em pontas idiopática ocorre em crianças saudáveis, sem espasticidade e com reflexos osteotendinosos normais; é evidente desde o início da marcha autónoma, sempre bilateral e não progressiva. A sua etiologia é desconhecida, pelo que se trata de um diagnóstico de exclusão. Assim, na avaliação destas crianças é essencial estar alerta para sinais sensoriais ou motores, pois este padrão de marcha pode ser o primeiro sinal de patologia tal como paralisia cerebral, distrofia muscular congénita ou perturbação do espectro do autismo. As opções terapêuticas passam por tratamentos conservadores, como fisioterapia, utilização de calçado formativo, talas ou ortóteses, ou tratamentos mais invasivos, como uso de gessos seriados, aplicação de toxina botulínica ou cirurgia.
Neste artigo de atualização pretende-se: abordar alguns aspetos epidemiológicos e fisiopatológicos, rever a apresentação clinica e diagnósticos diferenciais e propor orientações para o seguimento e tratamento em idade pediátrica.
Palavras-chave: Idade pediátrica, marcha em pontas, pé equino, tendão de Aquiles.
INTRODUÇÃO E OBJECTIVOS
A marcha em pontas é caracterizada pela ausência de contato do calcanhar com o chão na fase do contato inicial da marcha.1-4 A marcha em pontas idiopática define-se como uma marcha em pontas persistente após os dois anos de idade, em criança com desenvolvimento psico-motor adequado e que é capaz de apoio plantar completo na posição de pé.5
A importância da revisão deste tema prende-se com o facto de ser uma causa relativamente frequente de referenciação à consulta de neurologia pediátrica ou de ortopedia e uma possível causa de dor nos membros inferiores, quedas ou tropeços frequentes, dificuldades na prática de desporto ou ainda ser motivo de bullying.6, 7
Apresenta-se uma revisão bibliográfica versando a fisiopatologia, epidemiologia, etiologia, anamnese e exame objetivo, diagnóstico, diagnósticos diferenciais, complicações e orientação. Com esta revisão procura-se estabelecer uma linha orientadora de atuação na marcha em pontas idiopática em idade pediátrica (Anexo I).
DESENVOLVIMENTO
Fisiologia da marcha
A marcha imatura (em criança com idade inferior a três anos) tem características especiais que a distinguem do padrão da marcha maduro:8, 9
Maior flexão da anca, joelho e tornozelo, com centro de gravidade mais baixo, o que facilita o equilíbrio;
Membros superiores em abdução, com cotovelos estendidos, para aumentar o tónus axial e permitir também maior equilíbrio;
Rotação externa do pé, com base de suporte mais alargada;
Menor percentagem de tempo num só apoio;
Maior cadência mas menor velocidade devido a menor comprimento da passada.
Epidemiologia
A incidência na população pediátrica em geral ronda os 7-24%.1,6,10 Engström P. e colegas, num estudo realizado com 1436 crianças com 5,5 anos de idade, demonstraram uma prevalência de marcha em pontas idiopática de 2%.7 Nas crianças com perturbação cognitiva ou neuropsiquiátrica, a prevalência foi bastante mais elevada (41%).
Etiologia
Embora atualmente se considere mais provável uma causa neurogénica, a etiologia da marcha em pontas idiopática permanece desconhecida. Ao longo dos anos têm sido colocadas várias hipóteses.1,10-13
Tendão Aquiliano curto;
Anomalia do músculo solear;
Origem no sistema nervoso central;
Atraso da maturação do feixe cortico-espinal;
Disfunção vestibular;
Origem neurogénica;
Hereditária: transmissão autossómica dominante, com penetrância variável;
Vírus;
Uso de voadores;
Hábito;
Fase de desenvolvimento normal e transitória e que desaparece três a seis meses meses após marcha autónoma ou pelos sete anos de idade.
Apresentação clínica
Marcha em pontas idiopática é um diagnóstico de exclusão, que só pode ser estabelecido na ausência de sinais de doença neurológica ou psiquiátrica, esquelética, reumatológica, metabólica ou do colagénio.12 A marcha em pontas idiopática surge desde o início da marcha autónoma, é bilateral e simétrica, ocorre em pelo menos 25% do tempo total de marcha e tem uma duração superior a três meses.1,3,9 É frequente estas crianças terem familiares em primeiro ou segundo grau que também tenham um padrão de marcha em pontas ou antecedentes desta perturbação em crianças (~ 30-40%).9,10 Williams C. e colegas encontraram uma associação entre marcha em pontas e a predominância da mão esquerda. Sendo já conhecida a associação da predominância da mão esquerda com dificuldade nas tarefas espaciais e com dislexia, os autores especulam que este achado possa estar correlacionado com alterações neurológicas complexas neste grupo de crianças4. Embora alguns autores refiram predominância do sexo masculino, a maioria defende que não existem diferenças entre géneros.2, 5
Para considerar este diagnóstico, é necessário excluir a presença de fraqueza muscular progressiva ou alterações relevantes ao exame objetivo. A dorsiflexão passiva da articulação tibio-társica com o joelho estendido deve ser de pelo menos 10º, embora a longo-termo se possa considerar este diagnóstico numa criança que apresente limitação da dorsiflexão (como uma consequência da contração muscular prolongada).5, 12 Crianças com marcha em pontas idiopática caracterizam-se por apresentarem uma marcha coordenada e eficiente, com bom equilíbrio e uma base normal; terem capacidade de corrida, marcha para a frente e para trás sem dificuldade e capacidade de marcha em calcanhares por períodos.10
CARACTERÍSTICAS DA MARCHA EM PONTAS IDIOPÁTICA
Fisiológicas6
Pico de dorsiflexão e flexão plantar prematuros;
Flexão plantar exacerbada na fase de balanço e de contacto;
Ausência do contacto inicial do calcanhar com o solo;
Ausência da flexão anterior da tíbia sobre o pé, após o contacto inicial com o solo;
Diminuição da elevação do calcanhar após flexão plantar;
Rotação externa adaptativa da anca e tíbia e pé abducto.
Electrofisiológicas, histológicas e sensoriais
Estudos de eletromiografia revelaram uma ativação precoce do gastrocnémio na fase de balanço.3, 6 Contudo, foram descritas alterações idênticas nas crianças com paralisia cerebral, pelo que a eletromiografia não é útil no diagnóstico diferencial destas entidades6. A biópsia muscular do gastrocnémio e do solear revelou anomalias dos capilares e das fibras musculares com predomínio de fibras tipo 1, sugestivas de fenómenos adaptativos induzidos por esforço prolongado.6 Foram ainda detetadas outras alterações como atrofia das fibras, espessamento da membrana basal e aumento do colagénio, que são sugestivas de neuropatia.5 Vários autores descrevem uma maior sensibilidade táctil e vibratória da planta do pé nas crianças com esta perturbação.2
História e exame objetivo
Perante uma criança referenciada a uma consulta por marcha em pontas, é mandatório proceder a uma avaliação clínica cuidada e minuciosa e realizar um exame objetivo completo, com avaliação da marcha e particular atenção no exame músculo-esquelético e neurológico.
A história deve incluir:10,14
Antecedentes pré-natais
Antecedentes familiares, história materna e obstétrica (idade materna, número de gestações e partos, abortamentos, peso ao nascer dos irmãos, consumo de drogas na gravidez, idade gestacional, movimentos fetais);
Antecedentes peri-parto
Frequência cardíaca fetal, rotura de membranas, duração do trabalho de parto, medicação materna, complicações do parto;
Antecedentes pós-natais
Hipoxia fetal, peso ao nascer, data de alta da maternidade, internamento em unidade de cuidados intensivos neonatais.
É essencial avaliar o desenvolvimento psico-motor/ cognitivo da criança e o seu comportamento, incluindo a adaptação social, e a presença de comportamentos bizarros, estereotipias ou dependência de rotinas.
A avaliação da marcha deve incluir a observação da marcha, corrida e salto com e sem sapatos e com membros inferiores expostos assim como a transição da posição de sentado para de pé.8, 10, 14
Ouvir a marcha pode dar pistas importantes, como por exemplo: cadência irregular numa marcha assimétrica; queda do pé (foot drop) e arrastar do pé no solo na criança com espasticidade.8 Uma técnica de fácil execução para registo da marcha é a de colocar pó de talco nos pés da criança e fazê-la caminhar sobre um rolo de um papel de cor escura. As pegadas ficam marcadas no papel e podem ser fixadas com laca. Esta técnica (denominada em Inglês de tread mat) pode revelar sinais de contacto do calcanhar com o solo que de uma outra forma podia ser impercetível.10 A filmagem da marcha é cada vez mais frequente e pode ser muito útil no seguimento destas crianças.
No exame físico é obrigatório avaliar a dorsiflexão passiva do pé, com o joelho estendido e fletido. Quando ocorre limitação da dorsiflexão apenas com o joelho em extensão, esta deve-se ao encurtamento do gastrocnémio pois, ao contrário do solear, que se insere na face medial da tíbia, o gastrocnémio insere-se nos côndilos femorais, intersectando a articulação do joelho. Se por sua vez ocorre limitação em ambas as posições, tanto o músculo solear como o gastrocnémio podem estar envolvidos (Figura 1). Devem ser pesquisadas deformidades dos membros inferiores e dorso; as massas musculares e o alinhamento da perna e do pé. No exame neurológico, deve-se dar particular atenção aos reflexos osteotendinosos, sensibilidade táctil, postural, dolorosa, vibratória e de temperatura assim como a força muscular e sinais de espasticidade, híper ou hipotonia ou a presença de clónus.
Foram já publicadas guidelines e ferramentas de abordagem diagnóstica para ajudar na avaliação de uma criança com marcha em pontas. Destacam-se as guidelines do Cincinnati Children´s Hospital Medical Center6 (ver secção tratamento) e a Toe walking tool15, uma ferramenta rápida, validada e confiável. O objetivo desta última é diferenciar marcha em pontas idiopática da marcha em pontas patológica, identificando crianças com fatores de risco importantes para serem avaliadas por especialista (Quadro I).
Diagnóstico diferencial
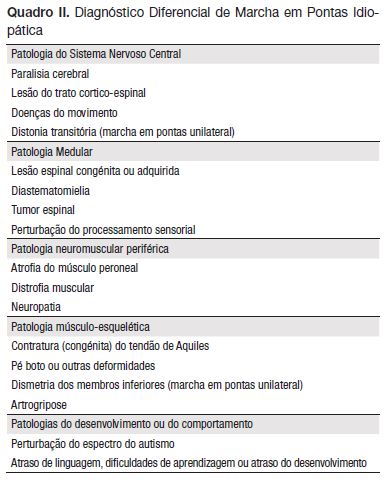
Sendo o diagnóstico de marcha em pontas idiopática um diagnóstico de exclusão, é essencial na observação destas crianças excluir todas as causas possíveis para a criança apresentar este padrão de marcha (Quadro II).1
Crianças com paralisia cerebral podem ter antecedentes de prematuridade, atraso nas aquisições motoras, atraso de linguagem e convulsões, indicadores muito úteis na suspeição diagnóstica.14 Por definição, a paralisia cerebral é causada por uma lesão que é estática e não progressiva, mas chama-se a atenção para o facto das contraturas musculares poderem agravar ao longo do tempo. A marcha é lenta, laboriosa, abrupta e instável (podendo apresentar o típico padrão de marcha em tesoura). Estas crianças têm pouca coordenação e podem apresentar espasticidade, ataxia e distonia3. Ao exame objetivo, apresentam habitualmente flexão exagerada da anca e joelho, contratura da articulação tibio-társica em equino fixo, hipertonia, espasticidade e clónus, reflexos osteotendinosos vivos e reflexo cutâneo-plantar em extensão.3
A patologia medular, nomeadamente a diastematomielia, siringomielia ou a síndrome do filamento terminal habitualmente apresenta-se em crianças com alterações progressivas da marcha, que se desenvolvem apenas aos dois/três anos; pés cavos e varos ou valgos, com ulcerações; fraqueza muscular; dor lombar; escoliose progressiva e incontinência ou retenção urinárias e/ou intestinais. Os sinais de disrafismo espinal como hipertricose, fistulas, apêndices, lipomas ou malformações vasculares na região lombo-sagrada podem estar presentes e devem ser sempre pesquisados.14
A doença neuromuscular que mais frequentemente se associa a marcha em pontas é a Distrofia de Duchenne, embora sempre relacionada com outras manifestações prévias. Tipicamente apresenta-se-nos uma criança do sexo masculino, com fraqueza muscular progressiva, notada entre os dois a cinco anos, e que já teve uma marcha autónoma normal. Objetivamente, com pseudo-hipertrofia muscular (dos gastrocnémios, soleares e braquio-radiais), limitação da dorsiflexão passiva da articulação tibio-társica, marcha com balanço para os lados, dificuldade em subir escadas e em levantar-se do chão, usando as mãos para escalar o próprio corpo (Sinal de Gowers), hiperlordose lombar e reflexos osteotendinosos diminuídos ou ausentes.3 As enzimas musculares habitualmente estão elevadas: creatinofosfocinase (CK), desidrogenase láctica (DHL), transaminases, aldolase e enolase Na biópsia muscular podem visualizar-se alterações típicas.3 A Distrofia de Becker ocorre em ambos os sexos, habitualmente com uma apresentação mais tardia (pelos oito anos de idade).3 Nas várias formas de distrofia muscular progressiva é hoje possível, na maioria dos casos, fazer um diagnóstico molecular, com consequente prognóstico e diagnóstico pré-natal. O correto diagnóstico destas patologias é essencial; se houver um erro de diagnóstico e tratamento com imobilização ou cirúrgico, é muito difícil recuperar a função muscular.
As perturbações do espectro do autismo associam-se frequentemente a marcha em pontas. Devemos sempre avaliar a possível presença de perturbações da comunicação e interação social, sensoriais ou cognitivas e de comportamentos, interesses ou atividades restritas e estereotipadas. O exame neurológico nestas crianças é normal.3
Exames complementares de diagnóstico
A ressonância magnética medular e/ou cerebral deve ser efetuada sempre que se suspeite de paralisia cerebral ou patologia medular. É assim aconselhada a realização deste exame em crianças com alterações ao exame neurológico ou sintomatologia vesico-intestinal. Nos casos em que há recorrência de marcha em pontas e em que a criança mantém marcha em pontas e contratura em equino significativa, apesar de tratamento conservador, também deve ser efetuada.16
O doseamento de CK deve ser efetuado em todos os doentes (alguns autores defendem a sua realização apenas se estiver presente o sinal de Gowers).16
Outros estudos, como genético, metabólico, eletromiografia ou biópsia muscular, podem ser necessários e devem ser ponderados caso a caso.
Complicações
As complicações decorrentes da marcha em pontas por um período de tempo prolongado devem-se habitualmente ao desenvolvimento de uma contratura da articulação tibio-társica em flexão anterior (pé equino) e podem incluir: fasciite plantar, dedos em martelo, metatarsalgia e sinovite das articulações metatarsofalângicas, tendinite tibial anterior ou posterior, aquiliana ou peroneal, exostose retrocalcânea e neuroma de Morton.9, 13 Associadamente, estas crianças podem apresentar hiperlordose lombar, flexão exacerbada da anca, joelho recurvatum e rotação externa da tíbia, como mecanismos compensatórios.6, 9
Orientação
Todas as crianças devem ser orientadas para a especialidade de fisiatria e de neurologia pediátrica. Crianças com equino estrutural, patologia ortopédica congénita ou dorsiflexão do pé passiva com o joelho em extensão inferior a 10º, apesar de tratamento conservador, devem ser avaliadas por um ortopedista. Casos de crianças em que haja um atraso de linguagem ou do desenvolvimento devem ser orientados para um pediatra do desenvolvimento.
Tratamento
Não há evidência de que seja necessário qualquer tratamento para as crianças com esta perturbação.11,17 Vários autores especulam que a aparente melhoria com tratamento possa ser decorrente da própria evolução natural, sendo, no entanto, referido que o tratamento pode acelerar esta evolução. Por muitos, é considerado um problema estético e que deve ser tratado no caso de incomodar os pais ou a própria criança.17 A identificação e tratamento precoces poderão prevenir o encurtamento do gastrocnémio e anomalias na marcha e no equilíbrio persistentes, reduzindo a necessidade de tratamentos mais invasivos.6
Estão disponíveis vários tipos de tratamento para estas crianças, pelo que a escolha deve ser guiada pela percentagem de tempo de marcha em pontas, grau de dorsiflexão tibiotársica e idade da criança na avaliação inicial.6 As opções terapêuticas incluem desde tratamentos mais conservadores a tratamentos mais invasivos, que habitualmente estão associados a complicações mais frequentes.2
Fisioterapia
Inclui exercícios de alongamento, mobilização, fortalecimento, estimulação elétrica, treino de marcha, de equilíbrio e de coordenação e feedback auditivo (comando no calcanhar sensível a pressão que condiciona uma aprendizagem muscular).6 Os pais ou cuidadores devem ser ensinados para realizarem os exercícios no domicílio, sem a presença do profissional. As sessões têm frequência variável, e habitualmente mantêm-se por períodos prolongados (de um a três anos). O início precoce da fisioterapia pode prevenir a contratura do gastrocnémio.
Calçado formativo
Deve ter uma base larga e rígida, de modo que impeça a flexão do pé na região central e um cano alto, que estabilize a articulação tibio-társica.10 Pode ser aconselhada também a utilização de palmilhas de silicone constituídas por uma porção posterior mais alta, para que esta se mantenha em contacto com o calcanhar.12
Talas e Ortóteses
Estes dispositivos permitem a manutenção do segmento na posição de máxima amplitude articular e devem-se utilizar por >um período entre quatro e seis meses. Existem várias formas e tamanhos, podem ser rígidas ou dinâmicas e a sua utilização pode ser diurna ou noturna.
Gesso seriado
Trata-se de uma imobilização gessada curta (abaixo do joelho), intervalada para ajustamentos de amplitude semanais ou quinzenais. A duração do tratamento habitualmente varia entre quatro a seis semanas.6 As complicações associadas a este método são: irritação cutânea, úlceras de pressão, lesão tecidular permanente e fraqueza muscular, se uso prolongado. Segundo um estudo de Engström P. e colegas, a eficácia é muito variável (50 a 100%), com melhores resultados em idades mais precoces.9
Toxina botulínica tipo A
Induz uma fraqueza muscular temporária e é utilizada habitualmente em associação com fisioterapia, gessos seriados ou ortóteses. O primeiro estudo realizado em crianças com marcha em pontas idiopática é muito recente, não havendo ainda resultados conclusivos acerca da sua eficácia.9 Está contraindicada na presença de contraturas fixas e as complicações são raras, nomeadamente: dor no local de punção, fraqueza muscular local temporária e síndrome gripal.2, 13
Cirurgia
A cirurgia pode ser executada por via convencional ou percutânea, sendo a principal técnica utilizada o alongamento do tendão de Aquiles. Está indicada apenas nos casos em que a criança apresenta uma contratura fixa em flexão plantar ou que não responde a tratamento conservador.6, 13 Trata-se de um método rápido, mas com custos elevados. Embora seja habitualmente descrito como o tratamento mais eficaz nestas crianças, Hirsch G.10 e colegas, num estudo de seguimento a longo prazo, relatam uma eficácia de apenas 37%. Como método invasivo que é, está sujeito a riscos e complicações que não podem ser desprezados. O principal risco é o de alongamento excessivo do tendão; a infeção no pós-operatório, necrose do tendão, trombose venosa profunda e perda sensitiva são complicações também descritas.2, 9
Não existem estudos de controlo randomizados ou prospetivos a longo prazo que permitam concluir acerca do melhor método no tratamento da marcha em pontas idiopáticas. No caso de uma criança com contratura fixa em equino, de acordo com a evidência atual, o tratamento cirúrgico parece ser a melhor opção terapêutica disponivel.9
De acordo com as Guidelines do Cincinnati Children´s Hospital Medical Center6, as opções terapêuticas podem-se estratificar segundo o grau de dorsiflexão da articulação tibio-társica:
>10º: ensino de exercícios de alongamento e fortalecimento muscular para realizar no domicílio; ponderar prescrição de calçado formativo ou talas/ortóteses, caso a caso.
5-10º: fisioterapia quinzenal ou semanal durante quatro a seis meses, acompanhada da realização de exercícios no domicílio. Ponderar associar utilização de talas ou ortóteses. Como segunda linha, considerar associar toxina botulínica.
0-5º: utilização de ortóteses durante a noite por um período variável entre quatro e seis meses, associado a fisioterapia semanal e realização de exercícios no domicílio. Como segunda linha, optar por gesso seriado.
<0º: gesso seriado durante quatro a seis semanas, associado (ou não) a toxina botulínica. A cirurgia deve ser realizada se não houver resolução com medidas conservadoras, como segunda linha de tratamento.
A criança poderá ter alta da consulta quando o grau de dorsiflexão passiva da articulação tibiotársica com o joelho estendido for superior a 10º e a percentagem de tempo de marcha com calcanhar for superior a 75%.
CONCLUSÃO
A marcha em pontas idiopática ocorre em crianças saudáveis, sem espasticidade e com reflexos osteotendinosos normais; é evidente desde o início da marcha autónoma e sempre bilateral e não progressiva. Habitualmente é uma condição benigna, resolve espontaneamente na maioria dos casos, não causando grande preocupação na própria criança enquanto dura (mas não obrigatoriamente nos pais) e que raramente necessita de tratamento cirúrgico. Adultos com antecedentes de marcha em pontas podem ter uma marcha com menor tempo de contacto do calcanhar com o solo, mas desconhece-se se daí decorre alguma complicação. Quando esta alteração da marcha incomoda a criança ou os pais, deve ser tratada. O tratamento deve ter como objetivo a mínima intervenção eficaz. Se a marcha em pontas for persistente, apesar de tratamento conservador, pode complicar com contratura em equino, necessitando de tratamento cirúrgico.
Perante uma criança que é referenciada à consulta por apresentar marcha em pontas é necessário realizar uma história e exame objetivo cuidado tendo sempre em mente que esta pode ser o primeiro sinal de patologia tal como paralisia cerebral, distrofia muscular congénita ou perturbação do espectro do autismo. Nestas crianças é essencial estar alerta para sinais sensoriais ou motores.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Engelbert R, Gorter WJ, Uiterwaal C, Putte E, Helders P. Idiopathic toe-walking in children, adolescentes and young adults: a matter of local or generalised stiffness? BMC Músculoskeletal Disorders. 2011; 12: 61. [ Links ]
2. Williams C, Michalitsis J, Murphy A, Rawicki B, Haines T. Do external stimuli impact the gait of children with idiopathic toe walking? A study protocol for a within-subject randomised control trial. BMJ Open. 2013; 3: 0002389. [ Links ]
3. Zimbler S. Idiopathic Toe Walking: Current Evaluation and Management. Children´s Harvard Hospital. 2007; 98-100. [ Links ]
4. Williams C, Tinley P, Curtin M, Nielsen S. Hand preference in children with an idiopathic toe walking gait. Acta Pædiatrica. 2012; 101: 140–1. [ Links ]
5. Fox A, Deakin S, Pettigrew G, Paton R. Serial casting in the treatment of idiopathic toe-walkers and review of the literature. Acta Orthop Belg. 2006; 72: 722-30. [ Links ]
6. Le Cras S, Bouck J, Brausch S, Taylor-Haas A; Cincinnati Childrens Hospital Medical Center: Evidence-based clinical care guideline for Management of Idiopathic Toe Walking, http://www.cincinnatichildrens.org/svc/alpha/h/health-policy/otpt.htm, Guideline 040, pages 1-17, February 15, 2011. [ Links ]
7. Engström P, Tedroff K. The Prevalence and Course of Idiopathic Toe-Walking in 5-Year-Old Children. Pediatrics. 2012; 130: 279-84. [ Links ]
8. Mark C Clark. Approach to the child with a limp. Uptodate 2013. Última atualização a 14 de Setembro de 2012. [ Links ]
9. Engström P. idiopathic toe-walking in children: prevalence, neuropsychiatric symptoms and the effect of botulinum toxin a treatment. the department of childrens and health Karolinska Institutet, Stockholm, Sweden. Thesis for doctoral degree. 2012: 1-59. [ Links ]
10. Caselli M. Habitual toe walking. Podiatry management. 2002: 163-78. [ Links ]
11. Eiff M, Steiner E, Judkins D. What is the appropriate evaluation and treatment of children who are toe walkers? Clinical Inquiries From the Family Physicians Inquiries Network. 2006; 55: 447. [ Links ]
12. Hirsch G, Wagner B. The natural history of idiopathic toewalking: a long-term follow-up of fourteen conservatively treated children. Acta Pædiatrica. 2004; 93: 196–9. [ Links ]
13. Engström P, Gutierrez-Farewik E, Bartonek A, Tedroff K, et al. Does botulinum toxin A improve the walking pattern in children with idiopathic toe-walking? J Child Orthop. 2010; 4:301–8. [ Links ]
14. Klooker TK, Schuerman FA. Idiopathic toe-walking. Pediatric Clinics Amsterdam. 2006; 17: 1-2. [ Links ]
15. Williams C, Tinley P, Curtin M. The Toe Walking Tool: A novel method for assessing idiopathic toe walking children. Gait & Posture. 2010; 32: 508–11. [ Links ]
16. Duey-Holtz A (approved by). Idiopathic Toe Walking Clinic Guidelines – Orthopaedic Practice. Children´s Hospital of Wisconsin Children´s Speciality Goup. 2012. [ Links ]
17. Dietz F, Khunsree S. idiopathic toe walking: to treat or not to treat, that is the question. The Iowa Orthopaedic Journal. 2012; 32: 184-8. [ Links ]
Endereço para correspondência
Sara Domingues: Serviço de Pediatria, Unidade Padre Américo,
Centro Hospitalar do Tâmega e Sousa
Lugar do Tapadinho, Guilhufe, 4564-007 Penafiel
Email: saradomingues@hotmail.com
Recebido a 29.06.2014 | Aceite a 07.12.2015