Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Medicina Interna
Print version ISSN 0872-671X
Medicina Interna vol.27 supl.1 Lisboa May 2020
https://doi.org/10.24950/rspmi/COVID19/C.Rocha/H.M.Oliveira/ULSM/S/2020
ARTIGOS DE OPINIÃO / OPINION ARTICLES
Cuidados Paliativos na Pandemia COVID-19
Palliative Care in the COVID-19 Pandemic
Céu Rocha 1*
 https://orcid.org/0000-0002-2153-2394
https://orcid.org/0000-0002-2153-2394
Hugo M Oliveira 2*
 https://orcid.org/0000-0002-3732-4530
https://orcid.org/0000-0002-3732-4530
1 Internista com competência em Medicina Paliativa, coordenadora da Equipa de Cuidados Paliativos da ULS, Matosinhos, Portugal
2 Internista, médico da Equipa de Cuidados Paliativos da ULSM, Matosinhos, Portugal
* Ambos os autores partilham a autoria do trabalho
Palavras-chave: Coronavírus; Cuidados Paliativos; Infecção por Coronavírus; Pandemia
Keywords: Coronavirus; Coronavirus Infection; Palliative Care; Pandemics
1. Integração dos cuidados na resposta à pandemia
Os cuidados paliativos visam a melhoria da qualidadede vida dos doentes e famílias, relacionada com problemas associados a doenças incuráveis, através da prevenção e tratamento de sintomas físicos, psíquicos e espirituais.1 No presente contexto epidemiológico, em que o objectivo principal é o de salvar vidas, como deverão estes cuidados ser integrados?
Nos últimos anos têm surgido várias opiniões a alertar para a necessidade de integração dos cuidados paliativos nas crises humanitárias, nomeadamente nas que têm origem em contexto epidemiológico.2-4 Tal necessidade foi evidenciada no final dos anos 90 com a infecção VIH, previamente ao tratamento efectivo, e mais recentemente quando da pandemia da gripe A em 2009 e no surto de Ébola em 2014. A necessidade de aplicar os princípios dos cuidados paliativos para atingir um desejável controlo sintomático, atender às necessidades globais do doente e apoiar a família/cuidador, é transversal aos cuidados de saúde e ainda mais premente em contexto de crise humanitária. É particularmente importante nos contextos epidemiológicos, em que o afastamento físico dos doentes e famílias pelo risco decontágio leva a uma disrupção do ambiente sócio familiar. O envolvimento de outros profissionais de saúde, psicólogos e assistentes sociais, assim como o apoio de líderes religiosos e voluntários, revela-se de extrema importância nestas situações.5
Contudo, em contexto de crise humanitária, os cuidados paliativos são muitas vezes deixados para um segundo plano. Frequentemente, e porque a prioridade é salvar vidas, apenas quando o tratamento curativo não se revela eficaz são incluídas as acções paliativas. A morte continua a ser assumida como uma falha do sistema, e a qualidade da morte, sendo esta inevitável, não é facilmente mensurável.
Mas o objectivo mandatório de salvar vidas não pode criar uma dicotomia entre cuidados curativos e cuidados paliativos.2 Doentes em tratamento intensivo necessitam, paralelamente, de um bom controlo de sintomas e de uma abordagem holística, em que esteja incluído o apoio psicossocial. Também nos doentes para os quais é evidente que a cura não é possível, aliviar o sofrimento e/ou acompanhar o processo de morte é a prioridade.
Mesmo em circunstâncias fora do contexto de uma crise humanitária, os profissionais de cuidados paliativos não conseguem acompanhar todos os doentes com necessidades complexas. É previsível que numa pandemia, mais doentes não venham a ter o acompanhamento destes profissionais. Para minorar esta situação e garantir uma maior equidade no acesso, a elaboração de um plano de intervenção para os cuidados paliativos é essencial. A importância da integração dos cuidados paliativos nas crises humanitárias é também assumida pela Organização Mundial de Saúde (OMS), e está expressa no documento que estabelece as linhas orientadoras dessa integração.6
O plano de intervenção deve centrar-se em três áreas: no material necessário, nos profissionais que deverão estar envolvidos e no local de prestação dos cuidados.3
Deveser elaborada uma listagem do material, para estabelecer um pacote base de utilização. Este deve incluir os fármacos essenciais mencionados na lista definida pela OMS,7 incluir o material clínico a ser utilizado (cateteres intravenosos e subcutâneos, bombas e seringas perfusoras, sondas de drenagem, sondas de algaliação, compressas e outro de uso regular) e ainda os equipamentos de protecção individual (EPI's).
Sendo que há poucos profissionais especializados emcuidados paliativos, na perspectiva de um aumento exponencial das necessidades, devem ser identificados interlocutores de referência, preferencialmente com alguma formação nesta área. Se houver oportunidade para efetuar formação em tempo útil esta deve ser equacionada. Num contexto de pandemia, em que as solicitações sobre os profissionais são múltiplas e a situação clínica dos doentes pode evoluir rapidamente, o estabelecimento prévio de protocolos para manejo de situações prevalentes pode revelar-se muito útil e contribuir para a diminuição da ansiedade dos profissionais envolvidos.
Preferencialmente os doentes não candidatos a escalada de cuidados devem ser assistidos numa mesma área, de modo a concentrar num local medidas específicas. Deverá ser uma zona de maior tranquilidade, com profissionais mais vocacionados para estes cuidados e na qual possa estar facilitado o contacto com a família, quer por meios audiovisuais, quer através do contacto directo sobretudo para uma eventual despedida.
Mais do que noutros contextos epidemiológicos, esta pandemia afecta de forma mais grave os doentes idosos e com comorbilidades. A taxa de mortalidade nos idosos é descrita entre 14,8% a 21,9%, sendo a taxa de mortalidade global de 2% a 5%.8 São estes os doentes maioritariamente alvo dos cuidados paliativos. São também estes doentes para quem uma escalada de cuidados poderá não ter indicação. O envolvimento dos cuidados paliativos nesta pandemia, em que as formas graves da doença atingem particularmente doentes idosos e fragilizados, afastados do normal ambiente sociofamiliar é mais do que nunca necessário.9
A promoção de um plano de intervenção, integrado emtodos os serviços envolvidos, melhora a intervenção das equipas e permite uma maior equidade no acesso. O plano deve incluir:
Uma avaliação das necessidades materiais, fármacos e outras, nomeadamente EPI's;
A identificação de profissionais de referência nos vários serviços de saúde para agirem como interlocutores, deste modo abrangendo mais doentes e poupando recursos;
Incluir sempre que possível num mesmo local os doentesnão candidatos a escalada de cuidados e nele promover a filosofia dos cuidados paliativos, nomeadamente a interacção com a família através de meios audiovisuais e proporcionando a despedida em caso de previsão da morte;
Disponibilizar protocolos de intervenção para situações prevalentes;
Disponibilizar apoio psicológico a todos os doentes e famílias (idealmente também apoio social e religioso quando indicado);
Disponibilizar, se possível, consultoria de paliativista nas 24 horas;
Promover o diálogo entre os profissionais de saúde e a partilha de situações particulares como forma de prevenir burnout.
Sem esquecer que, para além dos doentes atingidos pela pandemia, os outros doentes com necessidades paliativas continuam a necessitar de cuidados e têm que ser assistidos.
2. Desafios da pandemia - uma visão paliativista na área COVID-19
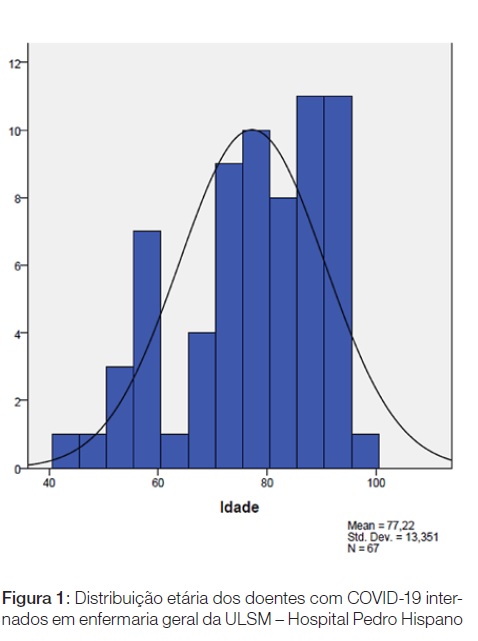
A análise transversal de um dia de internamento, em enfermaria geral, de doentes com COVID-19 na Unidade Local de Saúde de Matosinhos (ULSM) permitiu objectivar a fragilidade destes doentes. Os 67 doentes internados apresentavam uma idade média de 77,2 ± 12,3 anos (Fig. 1) e 50,75% não eram candidatos a escalada de cuidados, havendo diferença estatisticamente significativa na média de idades deste grupo de doentes: 70 vs 84,6 anos (p < 0,001). São especialmente estes os doentes que necessitam de um bom controlo de sintomas.
A experiência adquirida nas últimas semanas em contactocom doentes COVID-19 em regime de urgência/permanência ou através de consultoria às equipas médicas e de enfermagem permitiu constatar a existência de três dinâmicas muito próprias destes doentes/enfermarias.
a) Adaptação dos fundamentos de controlo sintomático
A infecção, para além de facilitar a descompensação da(s) doença(s) de base, por si só pode desencadear sintomas altamente incapacitantes. As recomendações publicadas pelo National Institute for Health and Care Excellence (NICE) indicam que tosse, dispneia, febre e delirium são os sintomas prevalentes nos doentes com doença grave por SARS-CoV-2.10
As recomendações de tratamento da tosse e da dispneia seguem os princípios farmacológicos básicos da prescrição opióide inicial, que pressupõe a administração, a cada 4 horas, de uma dose baixa de morfina (2,5-5 mg por via oral ou 2 mg por via subcutânea), com a possibilidade de SOS sempre que necessário. Esta realidade teórica tende a entrar em conflito com a dinâmica dos cuidados nas enfermarias COVID, levando a uma elevada utilização de EPIs, podendo conduzir à sua escassez. Desta forma as recomendações do NICE, bem como as publicadas pela Sociedade Alemã de Respiração, já prevêem a possibilidade de se implementar,ad initium, perfusão de morfina em dose baixa (10 mg nas primeiras 24 horas).10,11
Os doentes com COVID-19 têm risco aumentado de de- lirium, motivado pelo quadro infeccioso, pela hipoxemia e pelo isolamento a que estão sujeitos.11 A própria descaracterização causada pelos EPIs também contribui para o risco acrescido de delirium. A ansiedade manifestada pelos doentes, agravada por estas disposições, contagia os profissionais de saúde que se vêm num dilema: apoiar os doentes sem eles próprios se exporem à infecção.12
Neste contexto, para além das medidas farmacológicas, reforçar em cada visita as técnicas para reorientação do doente: onde está, o que está a acontecer e quem somos.
Numa situação de sintomas refractários ao tratamento habitual, a sedação paliativa poderá ter de ser equacionada como o último recurso para conseguir o controlo sintomático.13 Contrariamente à pratica comum neste processo, em que a decisão de sedação inclui a discussão e consentimento do doente e/ou família, em muitos, senão praticamente todos estes doentes, a discussão de um plano antecipado de cuidados não será possível. Na impossibilidade de dialogar com a família o princípio de estabelecer o melhor benefício para o doente tem de prevalecer.14
A disponibilização, nas áreas COVID, dos protocolos de actuação tem-se mostrado uma mais-valia no controlo sintomático destes doentes.
b) Despersonalização não intencional dos cuidados
A comunicação, essencial em todo o acto médico, é imperiosa em cuidados paliativos e em situações de elevado impacto emocional, como a incerteza causada pela pandemia que vivemos.
Mais que a comunicação verbal, a comunicação não-verbal encontra-se marcadamente comprometida. A percepção do risco de infecção materializada pelos EPIs provoca uma barreira que leva ao distanciamento físico. O contacto é restrito ao tratamento farmacológico e cuidados básicos de higiene, perdendo-se a importância terapêutica que um gesto pode ter, sobretudo em doentes isolados e sem a presença física dos seus familiares.
Esta atitude inconsciente por parte dos profissionais desaúde prende-se com a excepcionalidade da situação que vivemos, em que somos forçados a cumprir o objectivo primordial de redução da propagação do vírus, do nosso risco de contágio e de contagiarmos os nossos familiares. Contudo, devemosestar em alerta para todas as situações que nos parecem frágeis e um fim de vida eminente. O medo de morrer sozinho é quase universal. Nesta circunstância particular, o tempo despendido pelas equipas de saúde dificilmente será um tempo perdido.
c) Readaptação dos rituais de despedida
A forma como a morte é encarada tem modificado ao longo do tempo e é diferente de acordo com a cultura. A cultura latina, que herdamos, situa a morte como um momento solene.15 Tradicionalmente, família, amigos e conhecidos estão presentes nos actos fúnebres. Actualmente deixou de ser possível aos familiares estarem fisicamente presentes nos últimos dias ou horas de vida e a norma nº 002/2020 da Direcção Geral de Saúde impede a realização de velório e aconselha à presença do menor número de pessoas.16
Se a pandemia SARS-CoV-2 mudou a forma tradicional dos familiares se despedirem, fez crescer um conjunto de alternativas assentes nas novas tecnologias. O uso de smartphones ou tablets, com aplicações que permitem a realização de videochamadas, passou a ser um meio com enorme sucesso e eco na comunicação social, para combater o isolamento e permitir um momento de despedida. O envolvimento da sociedade civil, através de doações, que viabilizem a aquisição do hardware necessário para esta via alternativa de comunicação é importante. No entanto, estas medidas não eliminam o risco de lutos traumáticos, provocados pela dificuldade na despedida, o desconhecimento dos últimos momentos de vida e a alteração dos rituais funerários. A replicação para as famílias de doentes com COVID-19 de um apoio psicológico preventivo, como o que já existe nas equipas de cuidados paliativos, pode ajudar a reduzir o risco de um luto patológico.17
Assinalamos o facto de, em algumas situações, os familiares terem de realizar uma despedida presencial. Esta realidade provoca um dilema entre as medidas preconizadas pela saúde pública e o entendimento do que deve ser a dignificação do fim de vida. É útil que sejam criados protocolos nas enfermarias COVID que antecipem esta situação e tracem os passos a implementar. Como tem sido realidade entre nós, as equipas de psicologia podem ser elementos vitais no planeamento desta visita.
Num artigo recente,um intensivista de Seattle refere o facto de se lamentar a escassez de ventiladores, mas nunca sequestionar acarência de compaixão.12 Enquanto o primeiro problema depende de factores externos, o segundo depende apenas de cada um de nós. “Este é o melhor dos tempos, este é o piordos tempos. A forma como tencionamos viver este tempo, depende, em parte, de nós” - Margaret Atwood, “Leaping the Moat”.
REFERÊNCIAS
1. World Health Organization. (2014). WHO definition of palliative care. [acedido a 25 de abril de 2020] Disponível em: https://www.who.int/cancer/palliative/definition/en/ [ Links ]
2. Smith J, Aloudat T. Palliative care in humanitarian Medicine. Palliative Med. 2017; 31:99-101. doi: 10.1177/0269216316686258. [ Links ]
3. Downar J, Seccareccia D. Palliating a pandemic: "All patients must be carried for". J Pain Symptom Manage. 2010; 39:291-5. [ Links ]
4. Powell, R, Scwartz L, Nouvet E, Sutton B, Petrova M, Marston J, et al. Palliative care in humanitarian crises: always something to offer. Lancet. 2017; 389:1498-9. doi: 10.1016/S0140-6736(17)30978-9. [ Links ]
5. Leong I, Lee AO, Lee LB, Lee LB, Koh NY, Yap E, et al. The challenge of provinding holistic care in a viral epidemic: opportunites of palliative care. Palliat Med. 2004; 18:12-8. [ Links ]
6. World Health Organization. (2018). Integrating palliative care and symptom relief into responses to humanitarian emergencies and crises: a WHO guide. [acedido a 25 de abril de 2020] Disponível em: World Health Organization. https://apps.who.int/iris/handle/10665/274565 [ Links ]
7. World Health Organization. (2019). WHO Model List of Essencial Medicine, 21st. [acedido a 25 de abril de 2020] Disponível em: https://www.who.int/medicines/publications/essentialmedicines/en/ [ Links ]
8. Worldmeter. (2020). Coronavirus/age. [acedido a 25 de abril de 2020] Disponível em: https://www.worldometers.info/coronavirus/coronavirus-age-sex-demographics/ [ Links ]
9. Ballantine JM. The Role of Palliative Care in a COVID-19 Pandemic. Shiley Institut for Palliative Care. [acedido a 25 de abril de 2020] Disponível em: http://csupalliativecare.org/palliative-care-and-covid-19/ [ Links ]
10. National Institute for Health and Care Excellence. (2020). COVID-19 rapid guideline: managing symptoms (including at the end of life) in the community. NICE. [acedido a 25 de abril de 2020] Disponível em: https://www.nice.org.uk/guidance/ng163 [ Links ]
11. Nehls W, Delis S Haberland B, Maier BO, Sänger K, Tessmer G, et al. Recommendations for treatment of patients with COVID-19 from the palliative care perspective V2.0. 2020. Deutsche Gesellschaft für Palliativmedizin/ Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin. [acedido a 25 de abril de 2020] Disponível em: https://www.dgpalliativmedizin.de/images/DGP_Handlungsempfehlung_palliative_Therapie_bei_COVID18_V2.0_English_version.pdf
12. Rosenbaum L. Harnessing Our Humanity - How Washingtons Health Care Workers Have Risen to the Pandemic Chalange. N Engl J Med. 2020 (in press). doi: 10.1056/NEJMp2007466. [ Links ]
13. Cherny N, Radbruch L. EAPC recommended framework for the use of sedation in palliative care. Palliat Med. 2009; 23:581-93. [ Links ]
14. European Association for Palliative Care. (2020). Palliative sedation in the context of COVID-19: expert opinion form the Palliative sedation project. EAPC. [acedido a 25 de abril de 2020] Disponível em: https://eapcnet.wordpress.com/2020/04/20/palliative-sedation-in-the-context-of-co-vid-19-expert-opinions-from-the-palliative-sedation-project/ [ Links ]
15. Ariès P. A morte invertida. In: Àries P, editor. O Homem perante a morte.Lisboa: Publicações Europa-América; 1988. [ Links ]
16. Direcção Geral de Saúde. (2020). Infeção por SARS-CoV-2 (COVID-19) - Cuidados post mortem, autópsia e casas mortuárias. [acedido a 24 de abril de 2020] Disponível em: https://www.dgs.pt/directrizes-da-dgs/normas-e-circulares-normativas/norma-n-0022020-de-16032020.aspx [ Links ]
17. Wallance CL, Wladkowski SP, Gibson A, White A. Grief during the COVID-19 pandemic: considerations for palliative care providers. J Pain Symptom Manage. 2020 (in press). doi: 10.1016/j.jpainsymman.2020.04.012. [ Links ]
Responsabilidades Éticas
Conflitos de Interesse: Os autores declaram a inexistência de conflitos de interesse na realização do presente trabalho.
Fontes de Financiamento: Não existiram fontes externas de financiamento para a realização deste artigo.
Proveniência e Revisão por Pares: Comissionado; sem revisão externa por pares.
Ethical Disclosures
Conflicts of interest: The authors have no conflicts of interest to declare. Financing Support: This work has not received any contribution, grant or scholarship.
Confidentiality of Data: The authors declare that they have followed the protocols of their work center on the publication of data from patients. Provenance and Peer Review: Commissioned; without externally peer re-viewed.
© Autor (es) (ou seu (s) empregador (es)) 2019. Reutilização permitida de acordo com CC BY-NC. Nenhuma reutilização comercial.
© Author(s) (or their employer(s)) 2019. Re-use permitted under CC BY- NC. No commercial re-use.
Correspondence/Correspondência:
Céu Rocha - ceu.rocha@ulsm.min-saude.pt
Rua Dr. Eduardo Torres - 4464-513 Senhora da Hora
Received/Recebido: 26/04/2020
Accepted/Aceite: 28/04/2020
Publicado / Published: 8 de Maio de 2020