A crescente prevalência de infecções a microrganismos multirresistentes (MOMR) constitui um problema de saúde pública global e representa um desafio clínico não apenas hospitalar mas também no ambulatório.1,2A relação entre o uso inapropriado de antibióticos e a emergência de resistências (e com estas o aumento de morbilidade, mortalidade e custos) tem sido alvo de alerta da comunidade científica internacional3- o Centro de controlo e prevenção de doenças (CDC) estima que existam mais de 2,8 milhões de infecções ao ano nos Estados Unidos da América (EUA) por MOMR, implicando mais de 35 000 mortes associadas;4na Europa, estima-se que 25 000 doentes por ano possam morrer por infecções a estes agentes.2O uso inapropriado de antibióticos reflecte-se numa pressão selectiva acrescida sobre o microbioma do indivíduo, modificando-o e predispondo ao aparecimento de resistências, sendo que estas alterações podem persistir a longo prazo.5Tal persistência, por sua vez, poderá conduzir a um ciclo vicioso, no qual a existência de resistência aos antibióticos leva à utilização de fármacos de maior espectro, não só empiricamente mas também de forma dirigida, o que, por sua vez, leva ao desenvolvimento de mais resistências. A prescrição de antibióticos deve ser, pois, objectiva e criteriosa, de forma não só a prolongar a vida útil destes fármacos e diminuir a emergência de MOMR,6 mas também a promover benefícios no doente individual pela diminuição das complicações associadas às infecções por MOMR e à utilização de antibioterapia de largo espectro, por vezes prolongada.
A implementação de Programas de Apoio à Prescrição de Antibióticos (PAPA), ouantimicrobial stewardship, definidos como intervenções coordenadas que visam melhorar e mensurar o uso adequado de antibióticos, promovendo a selecção do regime mais apropriado, incluindo dosagem, duração de terapêutica e via de administração, está associada a melhores resultados clínicos, redução dos efeitos adversos associados ao uso de antibióticos (incluindo infecção porClostridioides difficile), melhoria no perfil de susceptibilidade a antibióticos da flora local e optimização de recursos na continuidade de cuidados (redução no número e tempo de internamento),7-9sem prejuízo para a mortalidade.9Em Portugal, a Direcção-Geral da Saúde (DGS) estabeleceu em 2015, como meta, a redução do consumo global de antibióticos em 50% em 5 anos.10Os carbapenemos e as quinolonas foram considerados os grupos alvo. Progressivamente, em 2018, recomendou como metas a atingir até 2022:
a) aumentar a percentagem de implementação do Programa de Apoio à Prescrição de Antibióticos (PAPA) nos hospitais públicos e privados (95% e 75%, respectivamente);
b) reduzir o consumo de carbapenemos em meio hospitalar para <1 Doses Diárias Definidas por 1000 habitantes (DDD);
c) reduzir o consumo de antibióticos na comunidade para 17,00 DDD.11
Em conformidade com o estipulado, o PAPA foi implementado no Hospital da Luz Lisboa no segundo semestre de 2017, com o propósito de vigilância da prescrição e consumo de antibióticos. Foi criado um grupo multidisciplinar, constituído por um clínico, um farmacêutico e dois enfermeiros, sendo imprescindível o trabalho em conjunto com outros profissionais, como os médicos de Patologia Clínica, para poder atingir os objectivos propostos e mantê-los no tempo. Um dos objectivos estabelecidos foi a redução do consumo de carbapenemos e quinolonas. Foram traçadas como metas alcançar valores inferiores a 4,5 e 1,9 doses diárias definidas/100 camas-dia (DDD/100c-d) para os carbapenemos e quinolonas, respectivamente, valores baseados no consumo do ano anterior. Apresentamos um estudo retrospectivo que procura avaliar o impacto das medidas implementadas pelo PAPA no consumo de carbapenemos e quinolonas, durante os dois primeiros anos após a implementação deste programa.
MÉTODOS
Foi realizado um estudo descritivo no qual se analisou todas as prescrições de antibióticos da classe dos carbapenemos e quinolonas nos doentes internados no Hospital da Luz Lisboa entre o dia 1 de Julho de 2017 e 30 de Junho de 2019 (2 anos). As prescrições foram identificadas através de:
1) notificação automática por correio electrónico (desencadeada por uma adaptação do sistema informático de prescrição do hospital);
2) pelo programa de validação diária da terapêutica realizada pela equipa de Farmácia Clínica;
3) através de pedidos directos de consultoria clínica ao PAPA. De notar que, embora a intervenção ao nível da prescrição de carbapenemos ou quinolonas seja a prioridade do PAPA, as notificações podem surgir aquando da prescrição de outros fármacos. No acto da prescrição, o clínico responsável pelo doente deve justificar a sua prescrição de um fármaco destas classes. Com este fim, na plataforma de prescrição existem campos para selecção de itens listados (por exemplo, diagnóstico que leva à prescrição da antibioterapia terapêutica ou intervenção que justifica a antibioterapia profiláctica, motivos para a não-utilização de fármacos alternativos, isolamento de microrganismo, disponibilidade de antibiograma), bem como campos de preenchimento manual para a especificação de outros motivos (não listados) para a não-utilização de fármacos alternativos e dos antibióticos eficazes segundo o antibiograma. Nesta mesma plataforma, o clínico tem disponível, para apoio à prescrição, uma ligação para os protocolos de profilaxia cirúrgica e de terapêutica empírica anti-infecciosa no adulto, ambos elaborados em 2017 por uma equipa multidisciplinar pertencente ao grupo hospitalar, com base numa revisão da literatura e na opinião de especialistas e atendendo à realidade do hospital. O protocolo de profilaxia cirúrgica não recomenda o uso de carbapenemos em nenhuma circunstância, sendo as ciprofloxacina apenas recomendada como profilaxia na drenagem de quistos pancreáticos por ecoendoscopia, na hemorragia digestiva em doentes com rotura de varizes esofágicas e doença hepática crónica, no caso de existir contra-indicação para ceftriaxona, e a moxifloxacina tópica na cirurgia do globo ocular aberto.
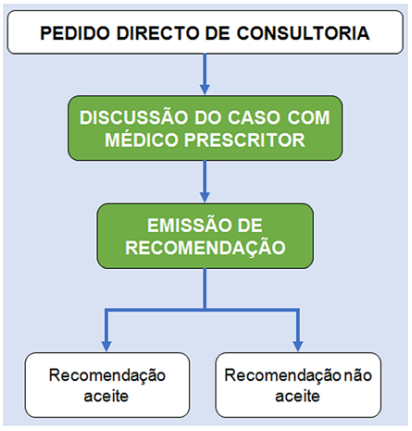
As notificações automáticas foram avaliadas pelo clínico responsável pelo PAPA, num prazo máximo de 72 horas. O processo clínico do doente é revisto pelo clínico, com vista a verificar o cumprimento do protocolo de profilaxia cirúrgica ou de terapêutica anti-infecciosa empírica ou, em caso de incumprimento do protocolo, se existe alguma justificação para o incumprimento explícita no processo clínico. Em caso de incumprimento não justificado, o clínico responsável pelo PAPA contacta o médico prescritor para discussão mais detalhada e eventual intervenção. A manter-se o parecer de incumprimento não justificado, o clínico responsável pelo PAPA propõe uma abordagem alternativa, que pode incluir qualquer alteração da antibioterapia prescrita desde a suspensão de toda a antibioterapia até à sua escalação. Também pode ser dada orientação quanto a aspectos não farmacológicos da abordagem do quadro infeccioso (por exemplo, colheita de culturas). A decisão final de manter ou modificar o esquema prescrito cabe ao médico prescritor (ou outro médico responsável pelo doente), preservando a autonomia de prescrição. Este processo encontra-se esquematizado na Figura 1. Em qualquer altura os clínicos do hospital têm a liberdade de pedir consultoria directamente ao PAPA. Nessa situação o contacto é feito sem recurso a uma notificação automática por correio electrónico. Após a discussão do caso o clínico responsável pelo PAPA propõe uma abordagem que pode ou não ser aceite pelo clínico prescritor, de forma semelhante ao descrito acima no caso das notificações automáticas (Fig. 2). Por último, existe uma validação diária da terapêutica, realizada pela equipa de Farmácia Clínica, que analisa, manualmente, o plano terapêutico prescrito para todos os doentes internados, incluindo a prescrição de antibióticos. No caso de alguma inconformidade ou sugestão, é realizado contacto telefónico directo com o médico prescritor. Todas as prescrições identificadas, assim como intervenções realizadas e o seu resultado, foram registadas numa base de dados construída para o efeito. Para tratamento estatístico de dados, foi utilizado o programaMicrosoft Excel®.
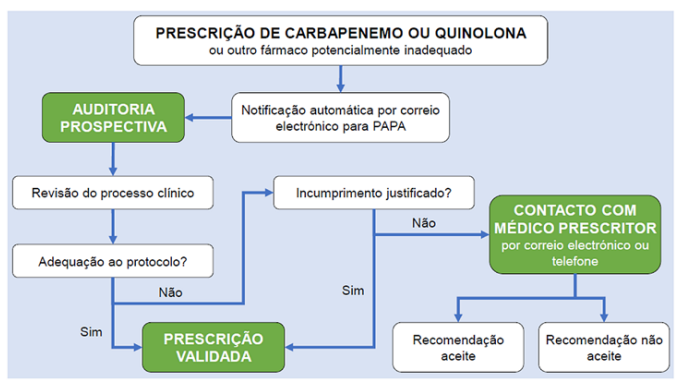
Figura 1: Processo de notificação automática e posterior validação ou emissão de recomendação. PAPA, Programa de Apoio à Prescrição de Antimicrobianos
Esta base de dados contém os dados estritamente necessários à auditoria prospectiva realizada no âmbito do PAPA, incluindo os nomes dos doentes e respectivos números de processo; no entanto, apenas os profissionais envolvidos neste programa têm acesso à base de dados, que está adstrita a um directório informático a que apenas os profissionais responsáveis pelo PAPA têm acesso. Os consumos dos antibióticos foram calculados mediante as doses diárias definidas (DDD) peloNordic Council, em colaboração com a Organização Mundial de Saúde (OMS), tendo em conta a actualização de 2018.12Os cálculos foram feitos a nível pan-hospitalar através de dados obtidos pela Farmácia Hospitalar; tendo em conta as recomendações da DGS e a informação acessível, e atendendo ao facto de se tratar de um hospital privado (e portanto sem área de influência que permita designar uma população), a medida escolhida foi DDD/100 camas-dia, calculada tendo por base o consumo de antibióticos por princípio activo e o número de camas ocupadas por trimestre.
A análise estatística descritiva realizada incluiu as seguintes variáveis: valores absolutos e frequências relativas (expressas em percentagens).
RESULTADOS
Durante o período de dois anos do estudo, foram admitidos 30016 doentes em internamento; Destes, 65,5% eram cirúrgicos (Tabela 1).
Tabela 1: Número total de doentes admitidos no hospital de Julho 2017 a Junho 2019 (2 anos)
| Julho a Dezembro 2017 | 2018 | Janeiro a Junho 2019 | TOTAL | |
| Cirúrgico | 4985 | 9151 | 5524 | 19660 |
| Não cirúrgico | 2590 | 5798 | 1969 | 10356 |
| TOTAL | 7575 | 14949 | 7492 | 30016 |
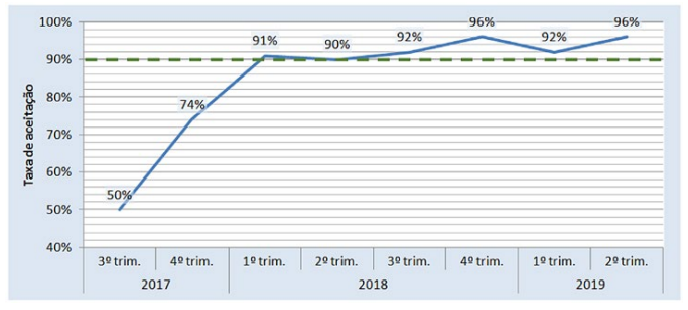
No 1º ano de implementação do PAPA foram identificadas 669 oportunidades gerais de intervenção, das quais 567 foram geradas por notificação por correio electrónico (84,7%), 52 por referenciação pela Farmácia Hospitalar (7,8%) e 50 mediante contacto directo com o médico responsável pelo PAPA (consultoria) (7,5%). Das 234 prescrições (35,0%) classificadas como não-conformes, em 153 (65,4%) apenas foi possível uma sensibilização retrospectiva por se tratar de terapêuticas já terminadas (a maioria em contexto de profilaxia cirúrgica); da mesma forma, foi possível intervir prospectivamente em 81 (34,6%) dessas prescrições não conformes. Para além destas intervenções prospectivas, foram dadas 27 recomendações de optimização terapêutica, num total de 108 oportunidades de intervenção, das quais 90 (83,3%) foram aceites. No final do 1º ano observou-se uma redução em 18,0% no consumo de quinolonas e redução em 8,6% no consumo de carbapenemos. No 2º ano de implementação do PAPA foram identificadas 823 oportunidades gerais de intervenção das quais 685 foram geradas por notificação por correio electrónico (83,2%), 57 por referenciação pela Farmácia Hospitalar (6,9%) e 81 mediante contacto directo com o médico responsável pelo PAPA (consultoria) (9,9%). Duzentas e oitenta e quatro prescrições (34,5%) foram classificadas como não-conformes. Em 178 (62,7%) apenas foi possível uma sensibilização retrospectiva por se tratar de terapêuticas já terminadas (a maioria em contexto de profilaxia cirúrgica). Foram realizadas assim 106 intervenções prospectivas e 109 recomendações de optimização terapêutica, totalizando 215 intervenções, das quais 202 (94,0%) foram aceites. As causas para não-aceitação em ambos os anos estão discriminadas na Tabela 2. No final do segundo ano, em relação ao período homólogo prévio, observou-se uma redução em 55,7% no consumo de quinolonas e uma redução em 10,3% no consumo de carbapenemos. A evolução, ao longo deste período, do consumo de carbapenemos, quinolonas e do consumo de antimicrobianos no global, expresso em DDD/100 camas-dia, é representada, respectivamente, na Fig. 3, na Fig. 4 e Fig. 5. A evolução da taxa de aceitação das intervenções do PAPA é representada na Fig. 6.
Tabela 2: Causas para não-aceitação das recomendações emitidas.
| Causas para não aceitação | 2017-2018 | 2018-2019 |
|---|---|---|
| Antibióticos alternativos por comodidade posológica | 4 | 2 |
| Resistência à conversão a terapêutica oral | 2 | 0 |
| Resistência à estratégia de controlo de foco | 1 | 0 |
| Não aceitação de alternativas às quinolonas | 3 | 3 |
| Dúvidas em relação à eficácia do antibiótico sugerido | 0 | 4 |
| Antibióticos alternativos por alergia não esclarecida | 0 | 1 |
| Sem justificação | 8 | 3 |
| Total | 18 | 13 |
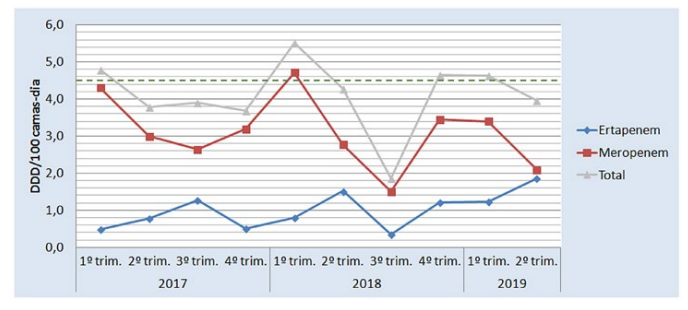
Figura 3: Evolução do consumo de carbapenemos. A linha verde tracejada representa a meta designada de 4,5 DDD/100 camas-dia
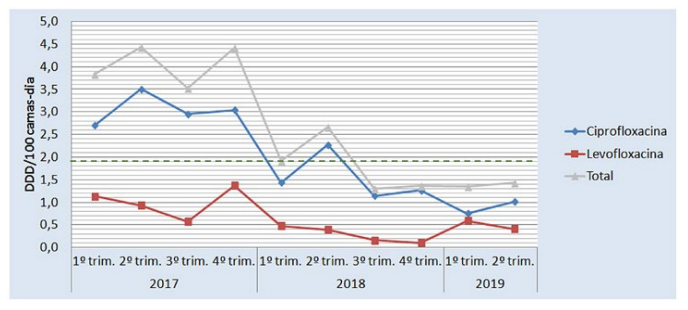
Figura 4: Evolução do consumo de quinolonas. A linha verde tracejada representa a meta designada de 1,9 DDD/100 camas-dia
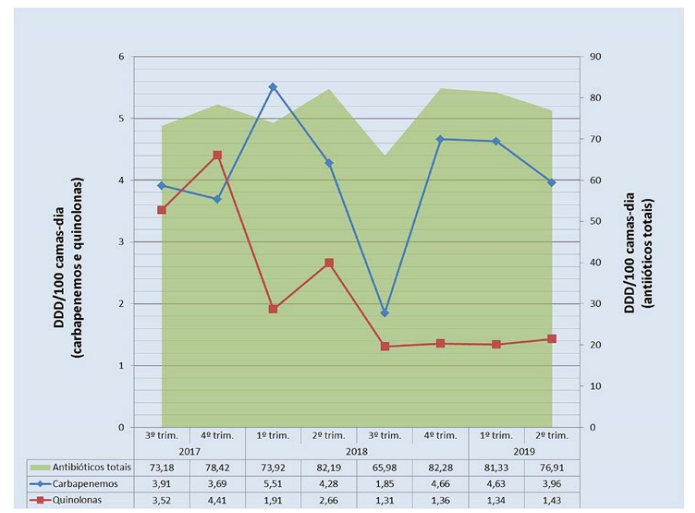
Figura 5: Evolução no consumo de carbapenemos, quinolonas e antibióticos totais (expressos em DDD/100 camas dia).
DISCUSSÃO
Os carbapenemos são antibacterianos beta-lactâmicos de espectro extremamente alargado, com actividade contra Gram-negativos produtores de beta-lactamases de espectro alargado (ESBL) e, em alguns casos, contraPseudomonas aeruginosa, devendo por isso estar reservados para última linha terapêutica; para além disso, não só os carbapenemos têm potencial teórico para o desenvolvimento de padrões de multirresistência como a resistência à meticilina emStaphylococcus aureus,13mas também a resistência aos carbapenemos está a emergir com o aparecimento deEnterobacteralesprodutoras de carbapenemases.14Por outro lado, o uso de quinolonas está fortemente relacionado com o risco de colonização e infecção porStaphyloccocus aureusresistente à meticilina15-17eEnterobacteralesprodutoras de ESBL,18-20bem como à marcada tendência para o desenvolvimento de resistências às próprias quinolonas,21devendo ser relegado o seu uso como antibiótico de primeira linha na maioria das síndromes infecciosas de ambulatório. Por outro lado, o consumo de carbapenemos e quinolonas está relacionado com o consumo inadequado de antibióticos no geral. A sensibilização dos médicos prescritores para esta realidade constitui uma estratégia fundamental para atingir os objectivos propostos pelo PAPA. Esta mudança de paradigma de prescrição evoca dúvidas nos médicos prescritores sobre a segurança do doente, sendo esta a principal resistência às recomendações do PAPA.
Uma abordagem pedagógica menos austera para sensibilização geral da população prescritora, com familiarização progressiva com os protocolos institucionais e abertura de canais de comunicação com o programa facilitam a transmissão dos conceitos e maior adesão às estratégias propostas. Esta estratégia teve como resultado a redução do consumo de carbapenemos e quinolonas, embora o consumo de antimicrobianos, no geral, se mantenha, pelo que podemos assumir que o espectro dos fármacos utilizados seja mais reduzido.
Os objectivos inicialmente propostos foram atingidos para as quinolonas no princípio do segundo ano de implementação do PAPA; no caso dos carbapenemos, apesar de uma evolução mais errática, o objectivo foi atingido no final do segundo ano. A utilização de carbapenemos é mais difícil de placar na prática clínica diária, uma vez que, com frequência, são os únicos fármacos eficazes para o tratamento da estirpe em causa, o que é francamente mais raro com as quinolonas (há quase sempre um fármaco alternativo mais adequado). Uma questão controversa é a da utilização de ertapenem em detrimento do meropenem na terapêutica das infecções porEnterobacteralesprodutoras de ESBL com o objectivo de utilizar uma terapêutica que não englobe os Gram-negativos não fermentadores, sobretudo no doente crítico.22,23Esta monitorização permitiu acompanhar o impacto das medidas no PAPA no consumo de antibióticos, apresentando indicadores mensuráveis que permitem uma comparação com outras instituições a nível nacional, para além de permitir cumprir a vigilância contínua do consumo de antibióticos proposta pela DGS. Os resultados são globalmente positivos e reflectem uma mudança na atitude no acto da prescrição, atribuível a uma melhor educação face à prescrição de antibióticos.
Este tipo de comportamentos favorece uma utilização de antibióticos globalmente mais adequada, com menor propensão ao desenvolvimento de resistências. Tal evolução permite não só uma mudança no perfil de susceptibilidade das bactérias locais, mas também a existência de um PAPA mais eficiente, com actividade alargada aos grupos de fármacos considerados menos prioritários e nos quais também existem erros de prescrição potencialmente prejudiciais a curto e longo prazo. No entanto, importa lembrar que é difícil atribuir estes resultados unicamente à implementação do PAPA. Este estudo vai servir de base para outros que permitam determinar uma possível relação entre a redução no consumo de antibióticos e uma eventual alteração do perfil de resistências dos microrganismos no nosso Hospital. Também se contempla a possibilidade de estudar a segurança desta intervenção para os doentes, nomeadamente ao nível da taxa de mortalidade intra-hospitalar, taxa de reinternamento, tempo de internamento e incidência de infecções nosocomiais (incluindo infecção porClostridioides difficile).
Finalmente, será ainda possível averiguar a redução de custos associados à antibioterapia. Perceber o padrão de prescrição de antimicrobianos torna-se um passo fundamental para desenhar estratégias de intervenção que resultem num uso mais responsável destes fármacos24.
CONCLUSÃO
A implementação de programas de apoio à prescrição de antibióticos tem sido aplaudida a nível mundial como sendo um factor preponderante na viragem da emergência de bactérias multirresistentes, juntamente com os restantes benefícios atribuíveis a estes programas. No nosso Hospital, foi criado um programa com uma equipa multidisciplinar, cujos resultados dos dois primeiros anos de implementação foram aqui analisados. O programa tem vindo a conduzir a uma diminuição na utilização de carbapenemos e quinolonas, com boa aceitação das recomendações pelos médicos prescritores. Esta evolução nos dois primeiros anos deste programa gera perspectivas futuras favoráveis, nas quais é expectável que a utilização destes fármacos se mantenha em cinética descendente e que a utilização de antibióticos se torne globalmente mais adequada, com diminuição dos custos e riscos associados.