Introdução
A hiponatremia define-se como um valor de sódio (Na+) sérico < 135 mmol/L. Apesar de ser o distúrbio de eletrólitos mais comum na prática clínica, confere, frequentemente, desafios em termos diagnósticos e terapêuticos. Não é uma doença, mas sim um distúrbio da homeostase da água que frequentemente traduz um ou mais processos patológicos, por vezes, a ocorrerem simultaneamente.1 Deste modo, a intervenção dirigida à patologia causadora poderá ser o único tratamento necessário para a sua correção.
O tratamento correto da hiponatremia é fulcral, atendendo ao aumento da mortalidade, morbilidade e tempo de internamento a que está associada.2 Neste artigo de revisão, pretende-se dar uma visão geral do tema e uma abordagem diagnóstica e terapêutica baseada nas orientações de diferentes sociedades europeias e internacionais.
Epidemiologia
A hiponatremia é uma entidade extremamente frequente, sendo a sua abordagem transversal a várias especialidades.1 A prevalência da hiponatremia na comunidade é de aproximadamente 8%. Existem vários estudos a demonstrar uma maior prevalência em indivíduos com mais de 75 anos, chegando a valores próximos aos 12%; isto ocorre, possivelmente, em consequência da diminuição da capacidade de excreção renal de água relacionada com a idade e da maior prevalência de doenças e consumo de fármacos.2-4A prevalência é ainda maior em contexto hospitalar, onde a hiponatremia ocorre em cerca de 15% a 30% dos doentes hospitalizados.5,6Nas unidades de neurocirurgia, a hiponatremia está descrita em até 57% dos doentes com hemorragia subaracanoideia7 e em até 35% dos doentes com acidente vascular cerebral.8
Morbilidade e mortalidade associada à hiponatremia
A hiponatremia está associada a um aumento significativo da morbilidade e mortalidade, relacionadas quer com a hiponatremia em si, quer com o seu tratamento. Por um lado, a hiponatremia aguda grave é uma emergência médica, associada a sintomas neurológicos graves secundários ao desenvolvimento de edema cerebral, e que pode ser letal, se não for reconhecida e tratada apropriada e atempadamente.9,10Por outro lado, a correção rápida de uma hiponatremia crónica poderá provocar uma complicação rara, mas potencialmente letal, designada de síndrome de desmielinização osmótica (SDMO).10 No passado, considerou-se que a hiponatremia ligeira crónica seria clinicamente insignificante e assintomática. No entanto, vários estudos recentes têm vindo a demonstrar, particularmente na população mais idosa, associação com alterações cognitivas11,12e aumento do risco de quedas11,12e fraturas,11,13secundários a distúrbios da marcha11,12e à perda de massa óssea.14,15Recentemente, um estudo prospetivo, em doentes internados, demonstrou que uma concentração de sódio sérico <125 mmol/L estava associada a uma mortalidade substancial ao fim de 1 ano, recorrência de hiponatremia e aumento da taxa de rehospitalização.16 Num grande estudo de coorte, que incluiu todos os adultos hospitalizados num hospital universitário durante 7 anos, verificou-se que o risco de morte aumentava 2,3% por cada 1 mmol/L de declínio no sódio sérico, o que levou os autores a concluir que a hiponatremia é um forte preditor de prognóstico em doentes hospitalizados.17 Numa meta-análise recente, os autores demonstraram haver benefício na correção da hiponatremia, ao identificarem que qualquer melhoria na hiponatremia estava associada a uma redução do risco de mortalidade global (OR = 0,57 [0,40-0,81]).18
Atendendo a estas evidências, conclui-se que é mandató-rio desenvolver esforços no sentido de corrigir a hiponatremia, mesmo que esta seja ligeira, crónica ou aparentemente assintomática.
Patofisiologia
Em condições de homeostase existe um equilíbrio entre a entrada e saída de água do organismo, o que permite manter a osmolaridade plasmática dentro dos limites normais. A hiponatremia é, primariamente, um distúrbio do balanço da água, em que existe um relativo excesso de água corporal comparativamente à concentração total de sódio. Esta está, habitualmente, associada a uma alteração da hormona que regula o balanço da água - a vasopressina ou hormona antidiurética (ADH), produzida no hipotálamo - que é responsável por aumentar a reabsorção renal de água a nível do ducto coletor renal em resposta a um aumento da osmolaridade plasmática ou diminuição do volume circulante. Assim, tanto doenças neurológicas que afetem o local de produção/secreção da ADH como distúrbios nefrológicos ou sistémicos que perturbem a capacidade de concentração/diluição urinária a nível renal podem levar a uma secreção aumentada da ADH e consequentemente conduzir à hiponatremia.
Abordagem do doente com hiponatremia
Habitualmente, a abordagem do doente com hiponatremia deve-se basear na etiologia/mecanismo causador, não esquecendo que, frequentemente, mais do que uma condição está presente.19,20No entanto, antes de se entrar num algoritmo diagnóstico, é necessário determinar se a correção imediata do distúrbio é necessária, sendo que a urgência desta correção é determinada pela gravidade dos sintomas com que o doente se apresenta na admissão.2,20
Os sintomas associados à hiponatremia são variados (confusão, cefaleia, sonolência, coma/alteração do estado de consciência, convulsões)2 e estão relacionados com a gravidade e a rapidez de instalação do distúrbio, assim como, com a existência simultânea de doenças neurológicas ou outras anomalias hidroeletrolíticas.19,21São mais comuns se houver uma queda rápida na concentração do sódio sérico. Na hiponatremia aguda ou de rápida instalação, os sintomas resultam do desenvolvimento de edema cerebral secundário ao movimento da água do compartimento extracelular (hipotónico) para o compartimento intracelular (à custa da diferença na osmolaridade efetiva entre as células cerebrais e o plasma), conduzindo a um aumento da pressão intracraniana que pode evoluir para herniação cerebral, hipóxia e morte.22,23Já a hiponatremia crónica (mais de 48 horas de duração) pode ser uma condição relativamente assintomática, mesmo que a concentração de sódio sérico esteja marcadamente diminuída.19 Quando o défice de sódio sérico ocorre lentamente, demoram cerca de 24 a 48 horas a entrar em ação mecanismos adaptativos a nível cerebral que diminuem o risco de sintomas neurológicos, determinando assim os limiares para a distinção entre hiponatremia aguda (<48 horas) e hiponatremia crónica (≥48 horas).24-26
1. Abordagem do doente com hiponatremia aguda / gravemente sintomática
Vários fatores predispõem ao desenvolvimento de hiponatremia aguda, especialmente se associados a um aumento do consumo de água livre. Entre estes descrevem-se o período pós-operatório com reposição inapropriada de volume com fluídos hipotónicos, o exercício físico intenso, o uso de 3,4-me-thylenedioxymethamphetamine (“Ecstasy”), haloperidol, diuréticos tiazídicos, desmopressina, ocitocina ou ciclofosfamida endovenosa.2,27-30Também o uso de irrigantes (glicina, sorbitol, manitol) durante procedimentos de histeroscopia ou transuretrais pode estar associado ao desenvolvimento de hiponatremia aguda.2,31,32
Na prática clínica, a distinção entre hiponatremia aguda e crónica é difícil, porque o tempo durante o qual a hiponatremia se desenvolveu é habitualmente desconhecido, particularmen-te nos doentes que são admitidos na sala de emergência.2,33Nos casos em que se desconhece a rapidez de instalação, deve-se assumir a hiponatremia como crónica e respeitar os limites de correção do sódio impostos nesta situação, pelo maior risco de síndrome de desmielinização osmótica.2,19Atendendo à dificuldade na distinção entre hiponatremia aguda e crónica, as recomendações mais recentes tendem a basear-se, primariamente, na presença e na gravidade dos sintomas, em vez de na sua duração.
Portanto, quando o doente se apresenta com sintomas neurológicos graves associados à hiponatremia estamos na presença de uma emergência médica, e por isso, o doente deve ser tratado imediatamente, independentemente da etiologia da redução da concentração de sódio sérico.2,20,34
2. Abordagem do doente com hiponatremia crónica / li-geira a moderadamente sintomática / assintomática
Quando um doente com hiponatremia se apresenta assintomático ou com sintomas ligeiros a moderados, a história clínica com foco especial nos fármacos e doenças que afetam a homeostase da água, o exame objetivo completo e a respeti-va investigação laboratorial ou imagiológica dirigida às causas possivelmente implicadas, são essenciais para o tratamento.
Várias definições de hiponatremia foram criadas para auxiliar no raciocínio diagnóstico: as classificações em função dos sintomas e duração da hiponatremia, já referidas, e ainda as classificações em função da tonicidade plasmática e volume extracelular, discutidas em seguida.
Definições de hiponatremia
A osmolaridade sérica efetiva traduz-se pela fórmula os-molaridade sérica medida - ureia (mmol/L), visto que a ureia, por não ter carga elétrica e se movimentar livremente do espaço intracelular para o espaço extracelular, não gera gradien-te osmótico efetivo e consequentemente, o seu excesso não causa hiponatremia.35,36O cálculo da osmolaridade sérica efetiva permitirá diferenciar a verdadeira hiponatremia (associada a hipotonicidade, ou seja, baixa osmolaridade sérica efetiva), da pseudohiponatremia (tonicidade normal) e hiponatremia causada por aumento da concentração de substâncias osmoticamente ativas, como a glicose e o manitol (associada a hipertonicidade).36,37
Hiponatremia não hipotónica
1.1. Pseudohiponatremia
A pseudohiponatremia é um artefato laboratorial observado em doentes com hiperproteinemia (ex.: mieloma múltiplo e outras gamapatias monoclonais38 ou administração de imunoglobulina endovenosa39) ou hiperlipidemia (hipertrigliceridemia e hipercolesterolemia), em que a concentração anormalmente elevada de proteínas ou lípidos irá interferir com a medição precisa dos níveis de sódio sérico, cuja concentração por litro estará, na verdade, normal.40,41
Uma forma de distinguir pseudohiponatremia da verdadeira hiponatremia é através da medição da osmolaridade sérica, que estará dentro dos valores normais na pseudohiponatremia, ou seja, entre 280 a 300 mOsm/Kg. Caso a medição da osmolaridade sérica não esteja disponível, a gasimetria arterial poderá fornecer a verdadeira concentração do sódio sem ser influenciada pela quantidade de lípidos ou proteínas presentes no plasma.41,42
1.2. Hiponatremia isotónica/hipertónica
Na maioria dos doentes que se apresentam com hiponatremia, o soro vai ser hipotónico. Por vezes, o soro contém osmolitos adicionais que aumentam a osmolaridade efetiva e reduzem, portanto, a concentração de sódio sérico ao atrairem água do compartimento intracelular.2 Exemplos destes osmolitos são a glicose, manitol, glicina e o contraste radiológico hiperosmolar.43-45
Na hiperglicemia, a osmolaridade sérica efetiva está diretamente relacionada com a concentração de glicose no sangue, como observado na seguinte fórmula46:
Osmolaridade efetiva (mmol/kg H2O) = 2 x (Na+ sérico (mmol/L) + K+ sérico (mmol/L)) + glicose sérica (mmol/L))
Portanto, em doentes com hiperglicemia, os níveis de sódio sérico devem ser corrigidos para o grau de aumento da glicose. O sódio sérico corrigido é calculado através da adição de 2,4 mmol/L ao sódio medido por cada 100 mg/dL de aumento na glicose sérica acima do valor normal, até aos 400 mg/dL, e pela adição de 4 mmol/L ao sódio medido se a concentração de glicose ultrapassar os 400 mg/dL.43
A hiperglicemia devido ao mau controlo da diabetes mellitus é responsável por 10% a 20% dos casos de hiponatremia em doentes hospitalizados.47 Neste tipo de hiponatremia, ha-bitualmente, com o controlo progressivo da glicemia, os níveis de sódio sérico têm tendência a normalizar.2 Os sintomas neurológicos podem desenvolver-se não só em consequência de desidratação cerebral, mas também por edema cerebral, aquando da correção da hiperglicemia, se ocorrer uma normalização demasiado rápida da osmolaridade efetiva.36
2. Hiponatremia hipotónica
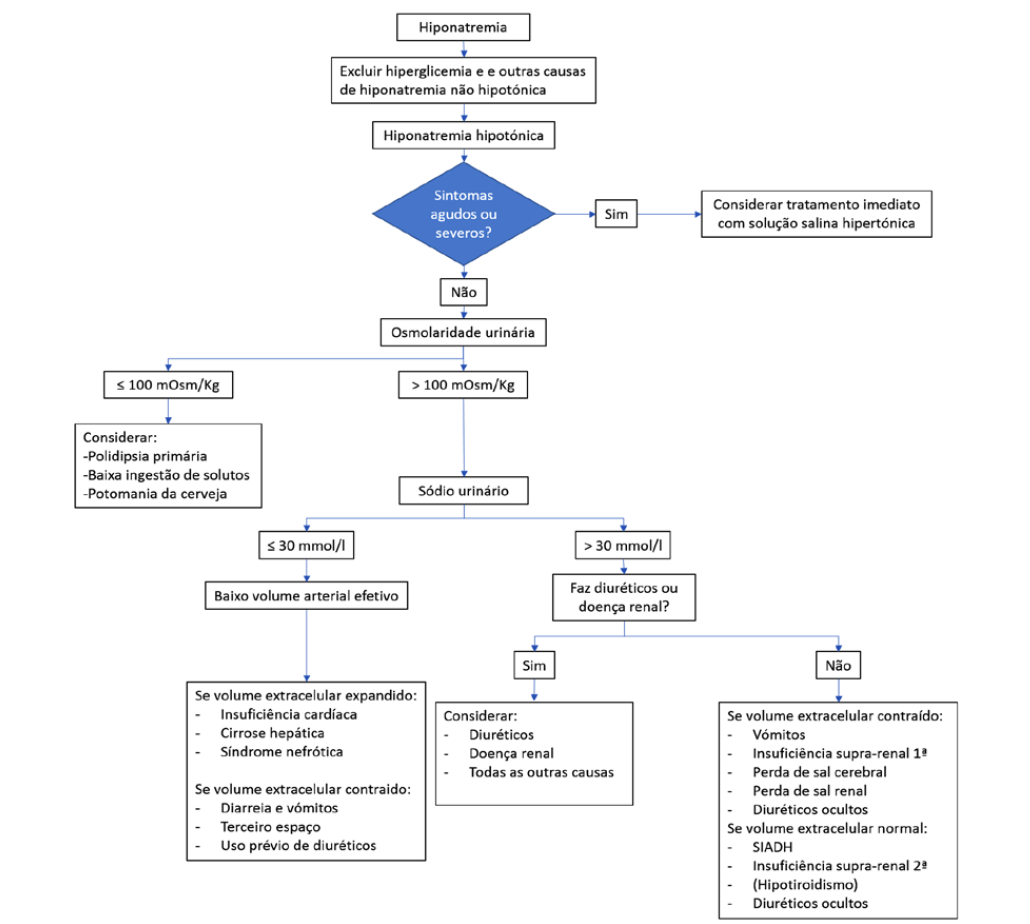
A hiponatremia hipotónica pode ser subclassificada, baseando-se na estimativa do estado de volume extracelular do doente, em hipovolémica, euvolémica ou hipervolémica. No entanto, na prática clínica, a avaliação do estado de volume apenas baseada no exame objetivo pode ser muito difícil e frequentemente é subótima, sobretudo na distinção entre hiponatremia hipovolémica e euvolémica. Pelo contrário, a hiponatremia hipervolémica é, frequentemente, clinicamente evidente pelo surgimento de edema ou ascite.21Dois estudos analisaram a capacidade da avaliação clínica na determinação do estado de volume extracelular em doentes com hiponatremia e mostraram uma sensibilidade (50%-80%) e especificidade (30%-50%) relativamente baixas.48,49Como tal, tem sido sugerido que a concentração de sódio urinário (U Na+) e osmolaridade urinária são mais eficazes na distinção entre os diferentes tipos de hiponatremia. Atendendo a que os rins irão responder à hipovolémia ou ao baixo volume arterial efetivo com a ativação do sistema renina-angiotensina-aldosterona e consequentemente com a retenção de sódio, um UNa+ < 30 mmol/L pode ser usado para identificar tanto a hiponatremia hipovolémica como a hipervolémica (na qual o volume arterial efetivo está diminuido).2 Pode assim, obter-se um algoritmo diagnóstico prioritizando estas duas medições (Fig. 1). Adicionalmente, outros dois testes que permitem distinguir entre os subtipos de hiponatremia hipotónica merecem ser referidos. Um deles envolve a expansão do volume através da administração de solução salina isotónica, 1-2 L/dia durante dois dias; pode ser usado para diagnosticar hiponatremia hipovolémica através da verificação da subida da concentração de sódio sérico, geralmente > 5 mmol/L. Já na hiponatremia euvolémica devido à síndrome de secreção inapropriada de hormona anti-diurética (SIHAD), os níveis de sódio frequentemente não melhoraram ou até podem pioram.49-51Quando a dúvida persiste entre a presença de SIHAD versus hiponatremia hipovolémica ou de etiologia mista, um segundo esquema de tratamento pode ser tentado, combinando solução salina hipertónica com a administração de desmopressina (análogo da ADH). Embora os dados sobre esta abordagem sejam limitados, ela oferece uma abordagem racional para a prevenção da rápida correção do sódio sérico que pode ocorrer quando a hipovolemia já foi corrigida.52,53
Em relação à SIHAD, demostrou-se que um sódio urinário >30 mmol/L e fração de excreção urinária de ureia > 55% tiveram a melhor sensibilidade e especificidade, respetivamente, para o diagnóstico.33,49,54
2.1. Hiponatremia hipotónica hipovolémica
A hiponatremia hipovolémica é caraterizada pela evidên-cia de depleção de fluídos extracelulares secundária a uma deficiência de água e de sódio corporal total. A perda de sódio e água pode ocorrer através da pele (sudorese profusa, queimaduras extensas), trato gastrointestinal (vómitos e diarreia), rins (uso de diuréticos, nefropatias perdedoras de sal, hipoaldosteronismo), ou drenagem de fluídos para o espaço intersticial (pancreatite, obstrução intestinal...).2,19Nestes casos, a secreção aumentada da ADH, estimulada pelos barorreceptores em resposta à hipovolemia, e a repo-sição de fluidos hipotónicos por via oral ou parentérica de forma inapropriada, vão levar à retenção de água livre de solutos, conduzindo assim à hiponatremia.2
I. Diuréticos
A causa mais comum de hiponatremia hipovolémica e uma das causas mais comuns de hiponatremia induzida por fármacos é a terapêutica com diuréticos tiazídicos, afetando até um terço dos doentes idosos que os tomam.55,56A hiponatremia ocorre mais frequentemente 14 dias após o início da terapêutica, no entanto, pode ocorrer após longos períodos de tratamento sem efeitos adversos prévios ou até refletir um tratamento que foi descontinuado até um mês antes do diagnóstico.21,56-58O aumento da excreção de potássio na urina (FE K+ >13%) é um marcador útil para o diagnóstico de hiponatremia induzida por diuréticos tiazídicos.49
Apesar dos diuréticos da ansa terem o potencial de causar maior perda de sódio urinário que os diuréticos tiazídicos, estes raramente causam hiponatremia, devido ao fato de reduzirem a osmolaridade da medula renal e como tal limitarem a capacidade renal de concentração urinária.57
II. Síndrome cerebral perdedora de sal (SCPS)
Esta síndrome, caraterizada pela redução do volume efetivo circulante e natriurese inexplicada/inaproprida, tem sido descrita em doentes com distúrbios intracranianos, como por exemplo, hemorragia subaracnoideia ou trauma-tismo cranioencefálico. Os mecanismos causadores ainda não estão bem esclarecidos.21,59,60Pensa-se que um aumento da secreção do péptido natriurético cerebral (BNP) e péptido natriurético atrial (ANP) poderão estar implicados na sua patogénese.59,60
Esta síndrome poderá estar a ser sobrediagnosticada, visto que o seu diagnóstico é complexo e tanto a SIHAD como a insuficiência suprarrenal secundária são, na verdade, muito mais comuns em doentes com patologia intracraniana.7,61Apesar disso, o reconhecimento da SCPS é importante porque o seu tratamento e fisiopatologia diferem fortemente do da SIHAD.2,62A principal distinção entre estas duas condições baseia-se no estado de volume extracelular do doente, que está diminuído na SCPS (Tabela 1).59
Tabela 1: Critérios diagnósticos da síndrome cerebral perdedora de sal
| ≥2 dos 4 critérios | |
| 1 | evidência clínica de hipovolemia como hipotensão, pele e mucosas desidratadadas, taquicardia ou hipotensão postural; |
| 2 | evidência laboratorial de desidratação, como elevação do hematócrito, hemoglobina, albumina sérica ou ureia sérica; |
| 3 | balanço negativo de fluídos evidenciado por uma tabela de entrada/saída de fluídos e/ou perda de peso; |
| 4 | pressão venosa central < 6 cm de água. |
2.2. Hiponatremia hipotónica euvolémica
A hiponatremia hipotónica euvolémica é a causa mais comum de hiponatremia em doentes hospitalizados, sendo a SIHAD o distúrbio causador mais comum. Está associada a um aumento absoluto da água corporal que resultou do excessivo consumo de água na presença de diminuição da excreção renal de água livre, por secreção inapropriada da ADH ou por baixo consumo de solutos.2,19,21
I. Hipotiroidismo
O hipotiroidismo, embora esteja presente na maioria dos algoritmos diagnósticos, muito raramente é causa de hiponatremia e provavelmente, esta apenas ocorrerá no hipotiroidismo grave e mixedema. Warner et al observaram que a concentração de sódio sérico diminuía apenas 0,14 mmol/L por cada 10 mIU/L de aumento na TSH.63 Mesmo em doentes em coma mixedematoso, outros fatores causadores de hiponatremia, como fármacos, infeções ou insuficiência suprarrenal, deverão ser investigados.64
Os mecanismos pelos quais o hipotiroidismo pode provocar hiponatremia são ainda pouco claros, mas pensa-se que esta resultará da combinação da estimulação da libertação de ADH em resposta à diminuição do débito cardíaco com a diminuição da taxa de filtração glomerular.37,64,65
Apesar da raridade, a exclusão do hipotiroidismo é necessária para o diagnóstico de SIHAD e, portanto, a medição da TSH é mandatória na avaliação do doente com hiponatremia.2,64,66
II. Insuficiência adrenocortical secundária
A deficiência de glucocorticóides secundária à deficiência de hormona adrenocorticotrófica (ACTH) é uma causa importante de hiponatremia euvolémica, que deverá ser diferenciada da SIHAD, visto que o tratamento é diferente.2 Esta entidade clínica deve ser sempre considerada em doentes com neurotrauma agudo ou em doentes que receberam tratamento prolongado com glucocorticóides, e que se apresentem com hiponatremia aguda.19
III. Síndrome da secreção inapropriada da hormona anti-diurética (SIHAD)
A SIHAD é a causa mais comum de hiponatremia euvolémica em doentes hospitalizados e é uma complicação comum de uma grande variedade de patologias e terapêuticas farmacológicas (Tabela 2).2,21,67-69
A secreção da ADH na SIHAD é inapropriada porque esta ocorre de forma independente da osmolaridade sérica efetiva e do volume circulante. O diagnóstico desta síndrome deve ser considerado se os cinco critérios cardinais estiverem presentes (hiponatremia hipotónica, natriurese, osmolaridade urinária elevada comparativamente à osmolaridade plasmática, ausência de edema ou depleção de volume e ausência de insuficiência renal, tiroideia, hipofisária ou suprarrenal). Este tipo de hiponatremia dilucional desenvolve-se devido ao aumento das concentrações plasmáticas/atividade da ADH na presença de um consumo continuado de fluídos.67Esta secreção inapropriada da ADH pode resultar de um aumento da sua libertação (pela hipófise ou ectópica), um aumento da sua atividade no ducto coletor renal ou, de a uma mutação com ganho de função no seu receptor V2 no ducto coletor renal (SIHAD nefrogénica). No entanto, a abordagem do doente com SIHAD é a mesma independentemente do mecanismo causador.67,68O diagnóstico de SIHAD pode ser feito a partir dos critérios convencionais, originalmente descritos por Bartter e Schwartz, descritos na Tabela 3.2
Tabela 2: Causas de SIHAD
| Anestesia geral |
| Naúsea |
| Dor |
| Stress |
| Fármacos (anticonvulsivantes, antineoplásicos, psicotrópicos, anti-hipertensores, analgésicos...) |
| Doenças pulmonares (pneumonia, abcesso, fibrose quística...) |
| Doenças do SNS (hemorragia subaracnoideia, infeção, trombose, lesões ocupantes de espaço...) |
| Neoplasias (pulmão, gastrointestinal, génito-urinária...) |
| Genéticas (mutação com ganho de função no receptor V2 da ADH; polimorfismos com perda de função do TRPV4) |
Tabela 3: Critérios diagnósticos de SIHAD
| Critérios essenciais |
|---|
| • Osmolaridade sérica efetiva < 275 mOsm/kg • Osmolaridade urinária > 100 mOsm/kg com osmolaridade sérica efetiva diminuída • Euvolemia clínica • Concentração urinária de sódio > 30 mmol/L com consumo normal de sal e água • Ausência de insuficiência renal, adrenal, tiroideia e hipofisária • Sem uso recente de diuréticos |
| Critérios suplementares |
| • Ácido úrico sérico < 4mg/dL • Ureia sérica < 21,6 mg/dL • Fração de excreção do sódio > 0,5% • Fração de excreção da ureia > 55% • Fração de excreção do ácido úrico > 12% • Falência em corrigir a hiponatremia após infusão de solução salina a 0,9% • Correção da hiponatremia através da restrição de fluídos |
IV. Baixa ingestão de solutos e potomania da cerveja
A quantidade de água que os rins conseguem excretar diariamente depende da excreção de solutos e como tal da sua ingestão.2 Se a ingestão de solutos é baixa com-parativamente à ingestão de água, o número de osmolitos disponíveis pode ser insuficiente para remover a quantidade de água ingerida, conduzindo assim a uma hiponatremia dilucional.70 Este tipo de hiponatremia pode ocorrer em indivíduos idosos com baixa TFG que seguem uma dieta pobre em sal e proteínas mas que bebem grandes quantidades de água (hiponatremia do “chá e torrada”).66,70O mesmo acontece em indivíduos com consumo excessivo de álcool, particularmente cerveja, que apresentem baixa ingestão dietética de solutos.7
V. Polidipsia primária
Doentes com polidipsia primária bebem mais água do que aquela que os rins conseguem eliminar, estando este distúrbio, por vezes, associado a patologia psiquiátrica, como a esquizofrenia, distúrbios de ansiedade e depressão. Nestes casos, devido à baixa osmolaridade plasmá-tica, a atividade da ADH está apropriadamente ausente, o que condiciona uma osmolaridade urinária baixa, habitualmente < 100 mOsm/kg, refletindo a excreção aumentada de água livre.2,72
2.3. Hiponatremia hipotónica hipervolémica
A hiponatremia hipervolémica é caraterizada pela evidência clínica de excesso de fluídos, como edema periférico, elevação da pressão venosa central e jugular, e ascite, assim como sinais associados de insuficiência cardíaca, cirrose ou síndrome nefrótica.21 Na hiponatremia hipervolémica existe um aumento simultâneo de água corporal total e de sódio corporal total, com relativo excesso de água relativamente ao sódio, conduzindo a uma hiponatremia dilucional.19 Tanto na insuficiência cardíaca como na cirrose há uma queda na pressão arterial média, à custa da diminuição do volume arterial efetivo, particularmente ao nível da circulação esplâncnica, que irá estimular a secreção barorregulada da ADH, assim como ativar o eixo renina-angiotensina-aldosterona (R-A-A) no aparelho justaglomerular renal e aumentar o tónus simpático. Este aumento da ADH leva à retenção de água, e a ativação do eixo R-A-A promove a retenção de sódio e água, reduzindo a excreção urinária de sódio e aumentando a osmolaridade urinária.73,74A hiponatremia que ocorre em cerca de 20% a 30% dos doentes com IC NYHA classe III e IV, está associada a maior gravidade da doença cardíaca, maior risco de mortalidade, de readmissões hospitalares e duração de internamento, independentemente de outras comorbilidades associadas.75,76No entanto, ainda não é muito claro, se este aumento da mortalidade reflete um efeito causal da hiponatremia ou se traduz apenas a gravidade da doença cardíaca.2 Tal como a insuficiência cardíaca, o desenvolvimento de hiponatremia na insuficiência hepática é um preditor independente de mortalidade, e pode ocorrer em até 50% dos doentes com cirrose e ascite.77
Diagnóstico
Se um doente se apresenta euvolémico, é importante confirmar se a hiponatremia é hipotónica. Para tal, deverá medir-se a osmolaridade plasmática e urinária (Fig. 1). Se a osmolaridade plasmática é ≥ 275 mOsm/kg, deve considerar-se causas de hiponatremia hipertónica, como a hiperglicemia ou infusão de manitol, sendo aconselhada a medição da glicose sérica e a correção dos níveis de sódio sérico para a concentração de glicose, caso esta esteja aumentada. Na presença de hiponatremia com osmolaridade plasmática medida < 275 mOsm/kg, estamos perante uma hiponatremia hipotónica. Se a osmolaridade urinária se encontra baixa (≤ 100 mOsm/kg) deve considerar-se a presença de polidipsia primária ou potomania da cerveja. Se a osmolaridade plasmática é <275 mOsm/kg e a osmolaridade urinária é > 100 mOsm/kg deve em seguida medir-se a concentração urinária de sódio. Se o sódio urinário é > 30 mmol/L deve ser avaliado o estado de volume extracelular e uso de diuréticos para diferenciar as potenciais causas de hiponatremia, sendo a SIHAD o diagnóstico mais provável caso o estado de volume extracelular não esteja aumentado, não haja consumo recente de diuréticos, e tenham sido excluídas a insuficiência renal, suprarrenal, hipofisária e tiroideia.2,20,78Não está indicada a medição da concentração de ADH para a confirmação do diagnóstico de SIHAD devido às dificuldades técnicas na sua medição e interpretação, nem a realização do teste de sobrecarga hídrica, visto que pode agravar a hipotonicidade plasmática. Se o sódio urinário é ≤ 30 mmol/L deve considerar-se o baixo volume arterial efetivo (hipovolémica/hipervolémica) como a causa da hiponatremia hipotónica.2
Tratamento
Uma vez o diagnóstico estabelecido, a patologia subjacente deverá ser tratada e os níveis de potássio e défice de água deverão ser corrigidos. Com a eliminação do estimulo não-osmótico para a secreção da ADH pode desenvolver-se uma diurese excessiva que condiciona risco de sobrecorreção dos níveis de sódio sérico.20Por isso, impõem-se a necessidade de monitorização constante dos níveis de sódio sérico, 1 horas, 6 horas e 12 horas após o início da correção, para prevenir aumentos no sódio sérico de >10 mmol/L nas primeiras 24 horas e >18 mmol/L nas primeiras 48h, independentemente do tipo de tratamento usado, prevenindo assim o desenvolvimento da síndrome de desmielinização osmótica (SDMO).2 Esta síndrome, é uma condição clínica extremamente grave, frequentemente associada a mau prognóstico, que cursa com quadriplegia progressiva, paresia pseudobulbar, disartria, disfagia, ataxia e alterações do estado de consciência, dias após a correção da hiponatremia.19,21,79
Em doentes que apresentam sintomas neurológicos graves associados à hiponatremia, deve-se parar inicialmente qualquer medicação potencialmente causadora ou exacer-badora da hiponatremia. Em seguida, atendendo ao risco imediato de dano neurológico grave nestes doentes, a prioridade será reduzir o edema cerebral, e para tal, pequenos aumentos na osmolaridade efetiva através de pequenos aumentos da concentração de sódio sérico poderão ser suficientes para melhorar os sintomas e evitar a herniação cerebral.2Com esse objetivo, sugere-se a infusão de cerca de 150 mL de solução salina hipertónica a 3%, repetida a cada 20 minutos, até que ocorra a subida da concentração de sódio sérico de 5 mmol/L ou até que haja melhoria dos sintomas.2,34Em doentes hiponatrémicos com excesso de volume extracelular, esta solução salina hipertónica pode ser combinada com diuréticos da ansa.2,78,80,81
O objetivo desta intervenção é melhorar os sintomas sem ultrapassar os limites definidos para a correção da hiponatremia, ou até que se atinga uma concentração sérica de sódio de 130 mmol/L, de forma a evitar que a rápida correção dos níveis de sódio conduza à SDMO.2,34Os limites impostos para a correção do sódio continuam, no entanto, a ser muito discutidos, visto que a SDMO depende não só da taxa de aumento da concentração de sódio sérico, mas também de outros fatores de risco (Tabela 4). Para além disto, a capacidade de excreção renal de água livre de eletrólitos pode variar substancialmente durante o tratamento, e consequentemente, a alteração real nos níveis de sódio sérico pode ser imprevisível.2,19,82Embora a incidência da SDMO seja desconhecida e provavelmente muito baixa, atendendo às suas consequências dramáticas, impõem-se que, caso ocorra uma correção demasiado rápida do sódio sérico, o tratamento para a hiponatremia seja suspenso imediatamente.2,34
| Taxa de aumento da concentração de sódio sérico (>10 mmol/24h ou > 8 mmol/ a cada 24h seguintes) |
| História de abuso de álcool |
| Desnutrição |
| Hipocalemia |
| Doença hepática |
| Neoplasias |
| Uso de diuréticos tiazídicos ou antidepressivos |
| Grau da hiponatremia (≤105 mmol/L) |
| Duração da hiponatremia (hiponatremia crónica) |
Se os sintomas melhorarem após o aumento de 5 mmol/L na concentração sérica de sódio, é recomendado parar a infusão de solução salina hipertónica e iniciar a investigação diagnóstica e o tratamento específico dirigido à causa da hiponatremia, para se conseguir manter a concentração atingida. Se durante a primeira hora após o aumento de 5 mmol/L na concentração sérica de sódio os sintomas neurológicos não melhorarem, deverão ser procuradas outras explicações para os sintomas e, dependendo da história clínica, a imagem cerebral poderá ser útil para esclarecimento diagnóstico.2,34
Quando o doente com hiponatremia se apresenta assintomático ou moderadamente sintomático, a prioridade é a avaliação diagnóstica e o tratamento dirigido à causa. Deve-se eliminar, se possível, qualquer medicação ou outros fatores que possam estar a provocar ou a contribuir para a hiponatremia.2,78Excetuando os casos de hiponatremia hipovolémica, cujo tratamento se foca na reposição simultânea de sódio e fluídos para restaurar o volume intra-vascular (administração de solução salina isotónica ou solução cristalóide equilibrada a 0,5-1 mL/kg/h), nos restantes casos, o tratamento da hiponatremia baseia-se na restrição de fluídos ou na promoção da excreção renal de água livre.2
A restrição de fluidos a menos do que 1 L/dia é frequentemente o pilar do tratamento da hiponatremia crónica, embora seja uma estratégia de difícil adesão por parte do doente visto que, apesar da baixa osmolaridade plasmática, os doentes com SIHAD têm um nível de sede inapropriadamente normal.21,83O ratio de eletrólitos urinários/séricos ([UNa+ + UK+]/SNa+) indica se o doente se encontra numa fase de diurese ou numa fase de excesso de retenção de água, e pode ajudar a estimar o grau de restrição de fluídos necessário para aumentar a concentração de sódio sérico. Para doentes com um ratio > 1, que indica urina concentrada e por isso ausência de excreção de água livre a nível renal, a restrição de fluídos muito provavelmente não terá benefício (Tabela 5). Por outro lado, quando o ratio U/P é de 0,5-1 deve realizar-se uma restrição de 500 mL/dia de fluidos. Se o ratio U/P é < 0,5 então limita-se a ingestão de fluídos a 1 L/dia.78,83
Um estudo recente mostrou que em doentes com SIHAD a restrição de fluídos é eficaz em 59% dos casos.84 Isto implica que, em alguns doentes com hiponatremia crónica, a terapêutica farmacológica seja necessária para aumentar a excreção renal de água livre. Esta poderá então ser conseguida através do uso de diuréticos da ansa, ureia ou antagonistas do receptor da vasopressina (“vaptanos”).
Tabela 5: Preditores de não resposta à restrição de fluídos
| UNa+ ≥ 130 mmoL/L |
| Concentração de sódio e potássio urinário maior que o sódio plasmático (ratio U/P > 1) |
| Osmolaridade urinária ≥ 500 mOsm/kg |
| Baixo volume urinário nas 24h (<1500 mL/dia) |
I. Ureia
A ureia, usada nas doses de 0,25-0,5 g/kg por dia por via oral, é considerada segunda linha terapêutica, após a tenta-tiva de restrição de fluídos. A ureia vai induzir um aumento da excreção de água livre ao provocar uma diurese osmótica e diminuir também a excreção urinária de sódio.2,21,81A sua eficácia foi demonstrada recentemente por Soupart et al em 12 doentes com SIHAD; neste estudo, compararam o tratamento com satavaptan versus ureia durante um ano. Ambas as terapêuticas apresentaram eficácia e perfil de efeitos secundários semelhantes, no entanto, embora a ureia não prevenisse a ocorrência de sobrecorreção do sódio sérico ela era capaz de reduzir o risco associado de lesão cerebral.85,8
II. Diuréticos da ansa
Como segunda linha terapêutica da hiponatremia moderada a profunda, pode também considerar-se a combinação de baixa dose de diuréticos da ansa com o cloreto de sódio oral, para aumentar a ingestão de solutos e, assim como a ureia, levar a um aumento na excreção de água livre.
III. Vaptanos
Os vaptanos são fármacos que bloqueiam o receptor 2 da ADH no ducto coletor renal e como tal, ao impedirem a atuação da ADH, induzem a excreção de água livre. Devido ao seu mecanismo de ação, eles seriam uma terapêutica alvo lógica para doentes hiponatrémicos com excesso de ADH e de facto, vários estudos demonstraram a sua capacidade de elevação dos níveis de sódio sérico na hiponatremia causada por SIHAD, insuficiência cardíaca ou cirrose hepática.87,88Numa revisão sistemática de 2010, comparando o tratamento com vaptanos versus placebo, os vaptanos aumentaram de forma modesta a concentração de sódio sérico após 3 a 7 dias de tratamento e até um mês após. No entanto, estes não promoveram uma redução significativa na mortalidade, e o número de efeitos adversos foi semelhante ao placebo. Apesar de não terem sido reportados casos de SDMO, o risco de um aumento rápido da concentração de sódio sérico foi de 10%, cerca de 2,5 vezes maior com os vaptanos do que com o placebo (RR 2,52, 95% CI 1,26-5,06).89Tendo em consideração os seus potenciais riscos em termos de sobrecorreção dos níveis de sódio e ainda, a sua toxicidade hepática, as sociedades europeias não recomendam estes fármacos no tratamento da hiponatremia crónica.2,81,90
Conclusão
A hiponatremia pode estar associada a um diverso número de patologias e é considerada um marcador de mau prognóstico. Ela resulta da incapacidade de excreção de água livre a nível renal ou da perda de sódio. Devido à com-plexidade das patologias a que está associada, é difícil concluir em que grau ela contribui de forma independente para a morbilidade e mortalidade. Para determinar a sua causa é necessária uma abordagem diagnóstica sistemática, recorrendo à medição da osmolaridade sérica e urinária e da concentração urinária de sódio, para além de outras análises laboratoriais ou exames de imagem dirigidos às etiologias sugeridas pela história clínica e exame físico. Para o tratamento é importante, não só o reconhecimento e tratamento das causas reversíveis, como também a caracterização da gravidade dos sintomas com que o doente se apresenta, pois esta define a necessidade de uma correção mais ou menos urgente do distúrbio.