Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Jornal Português de Gastrenterologia
Print version ISSN 0872-8178
J Port Gastrenterol. vol.21 no.4 Lisboa Aug. 2014
https://doi.org/10.1016/j.jpg.2014.03.004
CASO CLÍNICO
Hemorragia digestiva obscura complicada de choque em Testemunha de Jeová
Obscure overt gastrointestinal bleeding complicated with shock in a Jehovahs Witness
Susana Marques∗, Joana Carmo, Miguel Bispo, Pedro Barreiro, Cristina Chagas e Leopoldo Matos
Serviço de Gastrenterologia, Hospital de Egas Moniz, Centro Hospitalar de Lisboa Ocidental, Lisboa, Portugal
*Autor para correspondência
RESUMO
A hemorragia digestiva grave em Testemunhas de Jeová constitui um desafio clínico, no qual princípios deontológicos e ético-jurídicos se sobrepõem à necessidade de uma abordagem terapêutica rápida e eficaz. Apresentamos o caso de uma doente Testemunha de Jeová, internada por hemorragia digestiva obscura visível e anemia aguda grave, com recusa em receber hemoderivados, validada através de documentação legal. No período inicial do internamento registou-se hemorragia grave (hemoglobina mínima de 3,5 g/dL), complicada de choque, sem etiologia identificada na endoscopia digestiva alta e na colonoscopia. Foi realizada angiografia mesentérica, que documentou extravasamento de contraste em ramos jejunais da artéria mesentérica superior, tendo-se procedido a embolização arterial seletiva. A evolução clínica foi favorável, com remissão das perdas hemáticas e estabilização da hemoglobina. Em enteroscopia por videocápsula realizada posteriormente, observaram-se angiectasias e raras erosões aftoides jejunais. É analisada a ambivalência da decisão clínica nesta situação de difícil abordagem terapêutica, apresentando-se iconografia.
Palavras-Chave: Hemorragia gastrointestinal; Testemunha de Jeová; Endoscopia; Gastrointestinal; Angiografia
ABSTRACT
The severe gastrointestinal bleeding in a Jehovahs Witness poses a clinical challenge in which deontological and legal ethical standards are in conflict with the need of an effective and fast-acting therapeutic approach. We present a case of a Jehovahs Witness, with a written refusal of transfusions, admitted for obscure overt gastrointestinal bleeding and acute severe anemia. The hospitalization was complicated by severe haemorrhage (minimum haemoglobin 3.5 g/dL) and shock, without an identified etiology on upper gastrointestinal endoscopy and colonoscopy. An emergent angiography showed a contrast product leak in the jejunal branches of the superior mesenteric artery and a selective arterial embolization was performed. The clinical evolution was favorable, with progressive increase of the haemoglobin level. Jejunal angioectasias and aftoid erosions were observed in a videocapsule enteroscopy performed later. We discuss the ethical dilemma associated with this difficult clinical situation and presente demonstrative iconography.
Keywords: Gastrointestinal hemorrhage; Jehovahs Witness; Endoscopy; Gastrointestinal; Angiography
Introdução
A confissão religiosa Testemunhas de Jeová opõe-se a que os seus praticantes recebam transfusões de sangue total ou dos seus componentes primários. Segundo esta doutrina, qualquer pessoa que se afirme cristã deverá obedecer à ordem bíblica de «abster-se de sangue», caso contrário, a vida eterna ser-lhe-á retirada.
Para os profissionais de saúde, tal recusa gera um dilema ético, particularmente em situações clínicas em que há risco de vida e onde a transfusão de sangue constituiria uma abordagem terapêutica rápida e eficaz. Este dilema acentua-se quando o doente, ao recusar a transfusão, «exige» tratamentos alternativos, frequentemente onorosos e de benefício duvidoso. Apresentamos um caso controverso relativo a uma doente Testemunha de Jeová com hemorragia digestiva obscura complicada de choque.
Caso clínico
Trata-se de uma mulher de 74 anos, Testemunha de Jeová, com recusa em receber hemoderivados, validada através de documentação legal (Declaração Médica Antecipada). Como antecedentes pessoais apresentava hipertensão arterial e doença degenerativa osteoarticular. Estava medicada com ácido acetilsalicílico 100 mg/dia, losartan 50 mg/dia e, nas 2 semanas anteriores, tomou diclofenac, 100-150 mg/dia, por gonalgia. Recorreu ao serviço de urgência por quadro de melenas e astenia com 5 dias de evolução e lipotimia no próprio dia. À observação, encontrava-se normotensa (PA 110/80 mmHg), taquicárdica (FC 100 bpm) e com palidez mucocutânea. O exame abdominal era normal e no toque retal apresentava melenas. Foi colocada sonda nasogástrica, com drenagem de conteúdo bilioso. Analiticamente, verificou-se agravamento de anemia microcítica e hipocrómica já conhecida (Hemoglobina (Hb) 6,3 g/dL (normal: 13,0-17,0), VGM 79 fl (normal: 80,0-96,1), RDW 20,4% (normal: 11,5-14,5); 2 meses antes, Hb 10,0 g/dL) e ureia elevada (81 mg/dL (normal: 19-43)). Foi realizada endoscopia digestiva alta (EDA) que não documentou alterações. Ao iniciar a preparação para a colonoscopia, a doente desenvolveu quadro de hematoquézias com repercussão hemodinâmica (PA 80/40 mmHg, FC 130 bpm) e analítica (Hb 5,9 g/dL). Dada a recusa em receber sangue, foram realizadas medidas terapêuticas alternativas ao suporte transfusional. Aumentou-se o aporte de oxigénio para 4 L/min, iniciou-se reposição da volemia com cristaloides e coloides, administrou-se eritropoietina 5.000 UI/dia, óxido de ferro 500 mg/dia e ácido fólico 10 mg/dia. No dia seguinte foi submetida a colonoscopia total com ileoscopia que documentou abundante sangue digerido em todo o cólon e no íleo terminal, sem qualquer potencial causa de hemorragia identificada. A doente foi observada pela cirurgia geral, que recusou a hipótese de intervenção cirúrgica na ausência de suporte transfusional, dada a instabilidade clínica. Ao 3.◦ dia, mantinha perdas hemáticas significativas, com agravamento da anemia (Hb 3,5 g/dL). Foi realizada angiografia de urgência que revelou extravasamento de contraste em ramos jejunais da artéria mesentérica superior (fig. 1), tendo-se procedido a embolização arterial seletiva com partículas de gelfoam (Astellas Pharma Inc., Tóquio, Japão), sem intercorrências. (fig. 2) A evolução pós-embolização foi favorável, com estabilização clínica e elevação progressiva dos valores de hemoglobina (no 5.◦ dia pós-embolização, Hb 5,0 g/dL). Ao 6.◦ dia foi realizada enteroscopia por videocápsula (PillCam SB2, Given Imaging, Yoqneam, Israel), que documentou várias angiectasias dispersas ao longo do jejuno (fig. 3A), incluindo uma maior de aspeto esbatido com mucosa circundante pálida (eventual status pós-embolização) (fig. 3B), e raras erosões aftoides dispersas (fig. 3C).
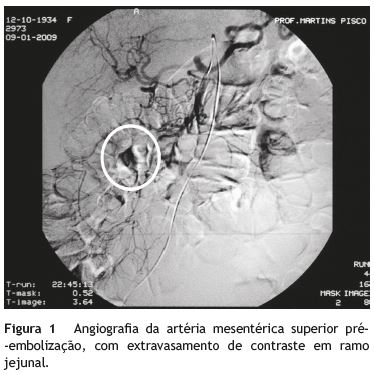
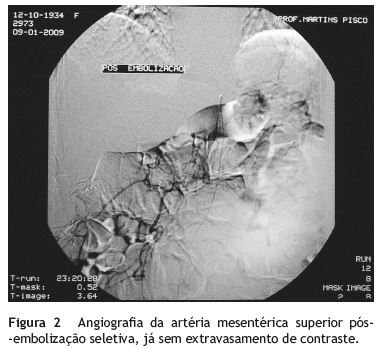
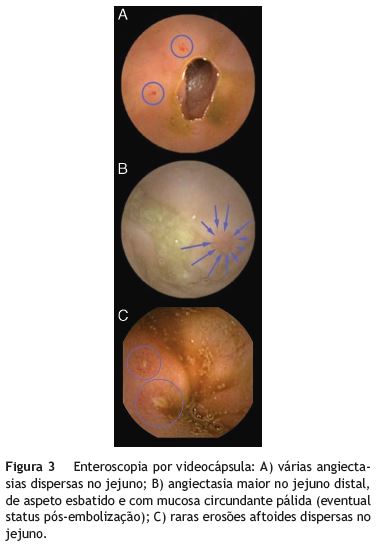
A doente teve alta clinicamente estável, apenas medicada com losartran 50 mg/dia. Três meses mais tarde foi observada em consulta, encontrando-se assintomática e com elevação da hemoglobina (Hb 10,1 g/dL), e até à data não se registaram novos episódio de perdas hemáticas gastrointestinais.
Discussão
Se, por um lado, ao médico lhe é reconhecido o dever da beneficência, ou seja, de agir em benefício do doente, por outro lado, ao doente deve ser assegurado o direito de autonomia. A recusa em aceitar transfusões de sangue e hemoderivados enquadra-se no direito de o doente poder decidir sobre os cuidados de saúde que deseja receber e, deste modo, prevalece sobre o dever da beneficência1,2. No entanto, a recusa de sangue e hemoderivados, nomeadamente em situações de perigo de vida, só é válida quando é o próprio destinatário a manifestá-la de um modo expresso e livre, preferencialmente de forma escrita e através de documentação designada para tal («Declaração Médica Antecipada» ou «Isenção de Responsabilidade»). No entanto, mesmo perante documentação legal, é fundamental questionar novamente o doente, pois este poderá revogá-la de acordo com a sua vontade. Além disso, do mesmo modo que é obrigatória a obtenção do «Consentimento Informado» aquando da administração de sangue ou hemoderivados, este documento deve também ser preenchido perante uma situação de recusa de transfusão, de forma a assegurar que o doente tenha total consciência das consequências da sua decisão. Mesmo em doentes inconscientes, é ético honrar esta recusa de sangue, se existir um documento válido que exponha de forma clara a sua vontade3. Por outro lado, o próprio médico tem o direito a recusar participar numa atividade que considere moralmente errada, como por exemplo submeter um doente Testemunha de Jeová a uma intervenção cirúrgica sem o suporte transfusional eventualmente necessário, desde que assegure que o doente não é abandonado3. Relativamente ao caso clínico, fomos confrontados com uma hemorragia digestiva média grave, inicialmente de causa obscura (após EDA, colonoscopia total e ileoscopia terminal), numa doente Testemunha de Jeová possuidora de toda a documentação legal que tornava válida a sua recusa em receber sangue e hemoderivados. Deste modo, decidimos não transfundir a doente e iniciámos medidas alternativas, nomeadamente eritropoietina e ferro4-6. As opções terapêuticas perante uma situação como esta são a enteroscopia, a angiografia e a cirurgia (fig. 4)7,8. Como a instabilidade hemodinâmica impossibilitava a realização de enteroscopia e a recusa em receber sangue excluía a hipótese de intervenção cirúrgica, optámos por realizar uma angiografia de urgência que se revelou não só diagnóstica como terapêutica, assistindo-se a melhoria clínica e analítica progressiva após o procedimento.
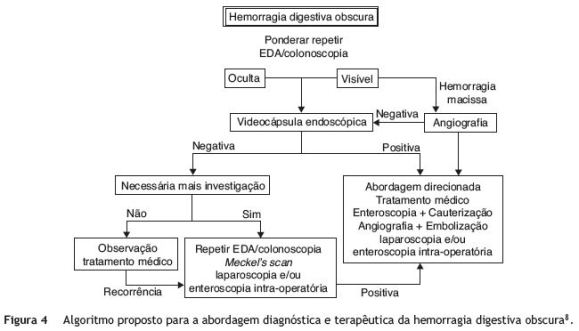
As grandes vantagens desta técnica são o diagnóstico rápido (não necessita de preparação) e preciso (anatómico), e o facto de permitir terapêuticas hemostáticas eficazes, como a embolização arterial seletiva9. O sucesso diagnóstico da angiografia varia entre 40-78%, dependendo da experiência de cada centro, e requer um débito hemorrágico igual ou superior a 1-1,5 ml/min7,10. A angiografia está, por isso, reservada para os casos de hemorragia digestiva grave e ativa, nos quais a realização de exames endoscópicos está contraindicada, e para os casos de hemorragia digestiva persistente ou recorrente sem causa identificada em exames endoscópicos7. A sua eficácia no controlo hemorrágico através de embolização arterial seletiva ronda os 97%11. Complicações estão reportadas entre 2-4% dos procedimentos, particularmente isquemia intestinal7. Em conclusão, apesar de moralmente controverso e clinicamente exigente, este foi um caso de sucesso terapêutico, salientando a particular relevância da intervenção e hemóstase precoce nas Testemunhas de Jeová.
Bibliografia
1. Bodnaruk ZM, Wong CJ, Thomas MJ. Meeting the clinical challenge of care for Jehovahs Witnesses. Transfus Med Rev. 2004;18:105-16. [ Links ]
2. Jonsen AR. Blood transfusions and Jehovahs Witnesses. The impact of the patients unusual beliefs in critical care. Crit Care Clin. 1986;2:91-100. [ Links ]
3. Conselho Nacional de Ética para as Ciências da Vida, Presidência do Conselho de Ministros. Parecer sobre objecção ao uso de sangue e derivados para fins terapêuticos por motivos religiosos. 46/CNECV/2005. [ Links ]
4. Pollack MJ, Wong RC. The approach to patients with acute GI hemorrhage who cannot receive a blood transfusion. Gastrointest Endosc. 2008;67:945-52. [ Links ]
5. Mann MC, Votto J, Kambe J, McNamee MJ. Management of the severely anemic patient who refuses transfusion. Ann Intern Med. 1992;117:1042-8. [ Links ]
6. Koestner JA, Nelson LD, Morris Jr JA, Safcsak K. Use of recombinant human erythropoietin in a Jehovahs Witness refusing transfusion of blood products: Case report. J Trauma. 1990;30:1406-8. [ Links ]
7. Zuccaro Jr G. Management of the adult patient with acute lower gastrointestinal bleeding. American College of Gastroenterology. Practice Parameters Committee. Am J Gastroenterol. 1998;93:1202. [ Links ]
8. Raju GS, Gerson L, Das A, Lewis B, American Gastroenterological Association. American Gastroenterological Association (AGA) Institute medical position statement on obscure gastrointestinal bleeding. Gastroenterology. 2007;133:1694-6. [ Links ]
9. Rosen RJ, Sanchez G. Angiographic diagnosis and management of gastrointestinal hemorrhage. Current concepts. Radiol Clin North Am. 1994;32:951-67. [ Links ]
10. Zuckerman DA, Bocchini TP, Birnbaum EH. Massive hemorrhage in the lower gastrointestinal tract in adults: Diagnostic imaging and intervention. Am J Roentgenol. 1993;161:703-11. [ Links ]
11. Strate LL, Naumann CR. The role of colonoscopy and radiological procedures in the management of acute lower intestinal bleeding. Clin Gastroenterol Hepatol. 2010;8:333-43. [ Links ]
*Autor para correspondência
Correio eletrónico: xsusanamarx@gmail.com (S. Marques).
Responsabilidades éticas
Proteção de pessoas e animais. Os autores declaram que os procedimentos seguidos estavam de acordo com os regulamentos estabelecidos pelos responsáveis da Comissão de Investigação Clínica e Ética e de acordo com os da Associação Médica Mundial e da Declaração de Helsinki.
Confidencialidade dos dados. Os autores declaram que não aparecem dados de pacientes neste artigo.
Direito à privacidade e consentimento escrito. Os autores declaram ter recebido consentimento escrito dos pacientes e/ou sujeitos mencionados no artigo. O autor para correspondência deve estar na posse deste documento.
Conflito de interesses
Os autores declaram não haver conflito de interesses.
Recebido a 18 de dezembro de 2013; aceite a 29 de março de 2014