Objetivos
O objetivo desta norma de orientação clínica é o de melhorar a forma como é utilizada a ocitocina na indução e aceleração do trabalho de parto (TP) em Portugal. Sendo a segurança, da grávida, do feto e do recém-nascido, prioritária é fundamental que existam linhas orientadoras claras de utilização segura da ocitocina que auxiliem os profissionais de saúde no processo de decisão clínica. Assim, os principais propósitos deste documento são:
1- Estabelecer uma norma orientadora comum em que se baseie cada serviço de Obstetrícia, de acordo com as suas especificações organizacionais, e capacidades técnicas da equipa que trabalha na sala de partos;
2- Promover o desenvolvimento de um protocolo local, em cada sala de partos, conhecido por toda a equipa e que seja regularmente atualizado;
3- Estabelecer a utilização fundamentada e segura da ocitocina, na menor dose eficaz, de acordo com os padrões de segurança;
4- Promover a utilização da ocitocina após consentimento informado da grávida;
5- Implementar o registo adequado, no processo clínico, da utilização da ocitocina;
6- Implementar auditorias clínicas regulares ao uso da ocitocina nas salas de partos, relatando as morbilidades maternas e fetais associadas.
Metodologia
Foi feita uma pesquisa nas bases de dados Medline e Cochrane Library relacionadas com este tópico, limitada a estudos envolvendo humanos e escritos em língua inglesa, nos últimos 30 anos. A pesquisa foi completada manualmente com recurso à consulta da lista de referências das publicações identificadas e de outras normas nacionais e internacionais, nomeadamente as Normas da European Association of Perinatal Medicine1, que foram desenvolvidas com o contributo científico da SPOMMF. O grupo de trabalho sintetizou a evidência e elaborou este documento, propondo recomendações de acordo com a metodologia GRADE - Grading of Recommendations Assessment, Development and Evaluation2.
Ocitocina: farmacocinética e segurança farmacológica
A ocitocina é um neuropeptídeo produzido nos núcleos supra-óptico e paraventricular do hipotálamo. É um agente uterotónico potente, estimula as células musculares lisas do útero e provoca a contração das células mioepiteliais que rodeiam os alvéolos mamilares, permitindo a ejeção de leite durante a amamentação3), (4) (5), (6), (7), (8. Os efeitos da ocitocina são modelados pelos seus níveis em circulação, pelos níveis de ocitocínase (enzima que degrada a ocitocina) e pelo número e atividade dos receptores da ocitocina. No início do TP, ocorre uma regulação positiva dos níveis de mRNA dos receptores da ocitocina e, consequentemente, a sua densidade miometrial atinge o pico máximo9.
Um análogo sintético da ocitocina é normalmente utilizado na prática clínica. Consiste numa solução incolor geralmente disponível em ampolas de 5 ou de 10 UI/mL, que deverão ser distribuídas e armazenadas em cadeia de frio, a 2-8ºC. Para indução e aceleração do TP recomenda-se a sua utilização por via endovenosa (ev), em perfusão contínua. A semivida da ocitocina, por via ev, varia entre 3-20 minutos, dependendo, fundamentalmente, da diluição utilizada. A uma taxa de perfusão adequada espera-se uma resposta gradual do útero em 3-5 minutos, atingindo um patamar estável de atividade em cerca de 20-40 minutos10)-(11. A taxas de perfusão mais baixas provoca contrações uterinas rítmicas; a taxas de perfusão mais elevadas apresenta um efeito relaxante direto no músculo liso vascular, conduzindo a hipotensão transitória, taquicardia reflexa e rubor. A descontinuação ou a redução da taxa de perfusão de ocitocina levam a um declínio rápido da atividade uterina contráctil.
O útero é mais sensível à ocitocina nas seguintes situações: à medida que a gravidez avança, em mulheres mais jovens, em multíparas, em mulheres com IMC mais baixo, no trabalho de parto espontâneo e após a administração de prostaglandinas12), (13), (14), (15. A resposta do útero à ocitocina aumenta no final do primeiro estadio e no segundo estadio do trabalho de parto16. Existe, no entanto, uma grande variabilidade biológica individual na dose de ocitocina necessária para se atingir contractilidade uterina adequada ao TP4. Assim, não existe uma dose eficaz e segura que se possa recomendar, havendo necessidade de titulação da taxa de perfusão, de acordo com a frequência das contrações uterinas e a evolução do TP17), (18), (19), (20.
Em 2007, o Institute for Safe Medication Practices adicionou a ocitocina à sua lista de medicamentos de alerta elevado21. Os erros envolvidos na sua utilização relacionam-se, frequentemente, não só com a falha no reconhecimento atempado da atividade uterina excessiva, mas também na administração errada de fluidos ev contendo ocitocina e de doses excessivas com consequente hipotensão materna, bem como na administração sem indicação clínica adequada. Outros riscos e efeitos laterais associados ao uso da ocitocina são: náuseas e vómitos; hemorragia pós-parto (HPP), especialmente quando são utilizadas doses elevadas, quando os intervalos de incremento das taxas de perfusão são curtos ou quando a ocitocina profilática não é administrada no terceiro estadio do trabalho de parto; retenção hídrica com hiponatremias materna e fetal (utilização de elevadas doses de ocitocina em fluidos livres de electrólitos, relacionando-se com a sua atividade antidiurética); hipotensão ou alterações do ritmo cardíaco materno (como resultado de interações com anestésicos inalatórios como o isoflurano, o enflurano, o halotano e o ciclopropano), e um efeito uterotónico aumentado quando em associação com prostaglandinas22), (23), (24. Todos estes riscos são evitáveis se forem adotadas medidas de segurança adequadas durante a sua utilização.
Normas orientadoras
1. A ocitocina, para indução e aceleração do TP, não deve ser iniciada no contexto de cicatriz corporal uterina prévia (cesariana clássica ou miomectomia com atingimento da cavidade uterina) ou em qualquer situação em que o TP ou o parto vaginal estejam contra-indicados (Evidência de qualidade moderada +++-; Recomendação forte).
A rotura uterina primária (nulíparas, na ausência de cicatriz prévia) é extremamente rara (1 em 16.840 a 1:19.765 nos países desenvolvidos) (25. Mas a rotura uterina secundária à utilização de ocitocina é, em média, 2 a 3 vezes (variando de 2 a 14 vezes) mais provável de ocorrer em multíparas, no contexto de cicatriz uterina prévia (incidência global de cerca de 1.4-2.1 %), quando em comparação com o TP espontâneo (incidência global de cerca de 0.15-0.6%), e aumenta com a dose crescente de ocitocina utilizada26), (27), (28. Um estudo caso-controlo retrospetivo, que comparou mulheres com rotura uterina primária - 4.5 em 100.000, com mulheres com rotura uterina secundária, documentou um risco de rotura de cerca de duas vezes superior, quando se utiliza ocitocina no TP25. A partir deste estudo levantou-se a hipótese da relação deste risco com o aumento da taxa de perfusão de ocitocina, independentemente da ocorrência de atividade uterina adequada. Considerando a cesariana clássica prévia (envolvendo o corpo uterino), a evidência é mais antiga29)-(30, tendo sido descrita uma incidência de rotura uterina de 4 a 9% numa meta-análise31, confirmada num estudo de coorte retrospetivo posterior32.
Relativamente ao risco de rotura após miomectomia, o nível de evidência disponível é baixo, baseando-se, fundamentalmente, na publicação de pequenas séries de casos clínicos. O risco associado de rotura depende, provavelmente, do tipo de intervenção (número de incisões uterinas, tipo de miomas removidos, abordagem laparoscópica ou laparotómica, etc), mas a qualidade da evidência é limitada.
A ressecção histeroscópica de septo uterino ou a perfuração uterina com energia monopolar poderá aumentar o risco de rotura quando comparado com o útero sem cicatriz, mas a literatura disponível é insuficiente para recomendar cesariana eletiva nestes casos26), (27), (28),(29), (30), (31), (32), (33.
2. A ocitocina só deve ser iniciada pelo menos uma hora após a realização de amniotomia, 6 horas após a administração de dinoprostona (30 minutos se uso de insert vaginal) e 4 horas após a administração de misoprostol (Evidência de qualidade baixa ++-; Recomendação moderada).
O intervalo mínimo entre a administração de prostaglandinas ou a amniotomia, e o início da perfusão ocitócica não foi ainda determinado cientificamente34. Assim, as recomendações aqui assumidas são baseadas nas semividas descritas dos diferentes fármacos e em extrapolações dos regimes terapêuticos recomendados. De acordo com as normas farmacêuticas: após a aplicação de 1,5 mg de dinoprostona intracervical ou de 2,5-3,0 mg de dinoprostona vaginal, a indução ocitócica deve ser adiada 6-12 horas; após a utilização vaginal do pessário de libertação prolongada (insert) de dinoprostona, a administração de ocitocina deve ser adiada 30 minutos. Em caso de utilização de misoprostol, a ocitocina não deve ser administrada em menos de 4 horas após a última dose34)-(35. A ocitocina potencia o efeito das prostaglandinas na atividade uterina contrátil, variando este efeito de acordo com a formulação de prostaglandinas utilizada e a sua farmacocinética.
3. Deve ser realizado um registo cardiotocográfico (CTG), com documentação de um padrão normal sem taquissistolia, durante pelo menos 30 minutos, antes de se iniciar a administração de ocitocina. A monitorização fetal com CTG contínuo (com adequado registo da frequência cardíaca fetal (FCF) e das contrações uterinas) deve ser mantida durante toda a utilização da ocitocina e, assim, até ao nascimento (Evidência de qualidade baixa ++- a moderada +++-; Recomendação forte).
O principal risco associado à perfusão ocitócica é a atividade uterina contráctil excessiva, comumente detetada como taquissistolia (mais de 5 contrações em dois períodos sucessivos de 10 minutos ou mais de 15 contrações em 30 minutos36). A atividade uterina contráctil excessiva pode causar hipóxia fetal, já que, fisiologicamente, o intervalo de tempo entre contrações é fundamental para o adequado restabelecimento da oxigenação fetal. Existem dados que sugerem que, em TP espontâneo, são necessários cerca de 90 segundos após cada contração para que a oxigenação fetal adequada se possa restabelecer37, enquanto que nos TP em que a ocitocina é utilizada, este período de recuperação dura, em média, 138 segundos36), (38), (39. A atividade uterina contráctil excessiva deve ser evitada, independentemente de haver alterações no CTG que sugiram hipóxia fetal. (20 De notar que esta complicação pode ocorrer tanto em regimes de elevada como de baixa taxa de perfusão de ocitocina.
Assim, é importante documentar um normal padrão de atividade uterina contráctil no CTG, sem taquissistolia, antes de se iniciar a administração de ocitocina, identificando-se situações em que o seu uso possa comportar riscos agravados ou ser desnecessário. Além disso, a ocitocina não deve ser iniciada no contexto de um CTG com padrão não tranquilizador (CTG suspeito ou patológico).
A decisão de se iniciar a administração de ocitocina é da responsabilidade do obstetra e deve ser registada no processo clínico da grávida.
4. Na indução do TP, se realizada amniotomia antes do início da perfusão ocitócica e caso não se obtenha atividade uterina contráctil adequada, deve ser iniciada ocitocina após uma hora. Na aceleração do TP, se as membranas estiverem intactas e houver condições para uma amniotomia segura, esta deve ser considerada antes de se iniciar a administração de ocitocina (Evidência de qualidade muito baixa +--; Recomendação Fraca).
A evidência científica publicada sobre eficácia e segurança da amniotomia isolada na indução do trabalho de parto é muito limitada30), (40. Apesar desta técnica poder ser utilizada com este objetivo, quando as características do colo do útero são muito favoráveis (índice de Bishop ≥ 6), o intervalo de tempo até ao início das contrações uterinas é imprevisível e, por vezes, muito longo. Assim, a ocitocina apenas deverá ser iniciada uma hora após a amniotomia.
A utilização de ocitocina na aceleração do trabalho de parto não deve ser considerada sem um diagnóstico claro de trabalho de parto estacionário, uma vez que tanto a amniotomia como a administração de ocitocina por rotina, durante o trabalho de parto espontâneo, não demonstraram benefício nos desfechos perinatais, na taxa de intervenções obstétricas ou na experiência do parto41), (42), (43), (44), (45. Antes da perfusão ocitócica ser iniciada, no contexto de aceleração do TP, o estado das membranas fetais deverá ser avaliado. Se estiverem intactas e existirem condições de segurança, deverá considerar-se primeiramente a realização de amniotomia, já que este procedimento poderá ser suficiente na aceleração do trabalho de parto.
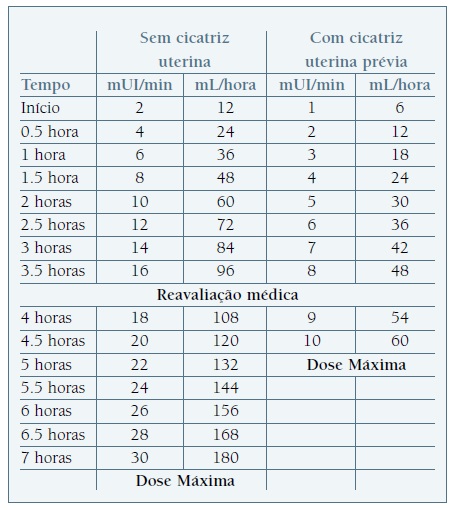
5. A ocitocina deve ser administrada por via endovenosa de acordo com o seguinte protocolo: 5 UI de ocitocina (1 ampola) diluídas em 500 mL de cloreto de sódio a 0,9% (cada mL de solução contém 10 mUI de ocitocina), a perfundir em cateter periférico de 18-20 G e sempre acoplado a bomba de perfusão. Taxas crescentes de perfusão deverão ser utilizadas (Quadro 1), até que: se obtenha uma frequência de 3-4 contrações regulares em 10 minutos, ocorra um CTG não tranquilizador ou se atinjam taxas máximas de perfusão. (Evidência de qualidade baixa ++-; Recomendação forte). Se a frequência de contrações exceder 5 em 10 minutos, a taxa de perfusão deverá ser reduzida, mesmo perante um CTG normal. Na presença de um padrão CTG não tranquilizador, está indicada a avaliação clínica urgente por um obstetra, devendo considerar-se fortemente a redução ou a suspensão da perfusão ocitócica. A dose mínima eficaz de ocitocina deverá ser sempre a utilizada. (Evidência de qualidade baixa ++- a moderada +++-; Recomendação forte).
Atualmente, não existe consenso global em relação ao regime de perfusão ocitócica a ser recomendado; normas diferentes propõem regimes diferentes46),(47), (48), (49), (50), (51), (52), (53), (54), (55), (56), (57), (58), (59. A evidência disponível sugere que nenhum protocolo de ocitocina é superior a outro.
Uma das principais preocupações associadas ao uso de ocitocina prende-se com a utilização de diferentes protocolos de perfusão numa mesma sala de partos, o que aumenta o risco de erro associado à sua administração. A adoção de um único protocolo de perfusão de ocitocina na mesma sala de partos minimiza significativamente o risco associado à sua administração23), (59), (60. Neste documento, recomenda-se a utilização de um regime de baixa dose de perfusão, baseando-se, principalmente, em questões de segurança (Quadro I). Quando se referenciam taxas de perfusão de ocitocina, tanto miliunidades/minuto (mUI/min) como mililitros/hora (mL/hora) podem ser adotadas - cada sala de partos deverá decidir qual destas será utilizada por toda a equipa.
O profissional que preparar o saco de perfusão de ocitocina deverá identificá-lo, adequadamente, com uma etiqueta que contenha o nome “ocitocina”, a data, a hora e a sua assinatura. As taxas de perfusão inicial e de incremento da ocitocina estão sugeridas no Quadro I. De notar que, na presença de cicatriz de cesariana anterior, as taxas de perfusão devem ser mais baixas.
A taxa de perfusão deverá ser titulada de acordo com a frequência das contrações uterinas, com o CTG e com a progressão do TP. A mínima dose eficaz deverá ser sempre utilizada com vista à obtenção de 3-4 contrações regulares em cada 10 minutos e à progressão adequada do TP. A frequência cardíaca materna e o CTG deverão ser sempre avaliados antes de se iniciar ou de se aumentar a taxa de perfusão de ocitocina. A qualidade adequada de sinal da FCF e das contrações uterinas deverá ser garantida. A taxa de perfusão deverá ser reduzida se a frequência das contrações uterinas exceder 5 em 10 minutos, mesmo na presença de um CTG normal. Deve ser enfatizado que os achados cardiotocográficos não tranquilizadores (CTGs suspeitos ou patológicos) e as taxas de intervenção obstétrica podem ser fortemente influenciados pelos protocolos de perfusão ocitócica utilizados. Na presença de um padrão CTG não tranquilizador, está indicada a avaliação clínica urgente por um obstetra, devendo considerar-se fortemente a redução ou a suspensão da perfusão ocitócica.
A contratilidade uterina excessiva pode, geralmente, reverter após a redução ou a suspensão da perfusão ocitócica. Se uma rápida resposta for necessária, poderá ser iniciada tocólise aguda com agonistas beta-adrenérgicos (salbutamol, terbutalina ou ritodrina), atosibano ou nitroglicerina36. Se a reversão do CTG patológico não ocorrer, o parto imediato (instrumentado ou por cesariana) deverá ser considerado. Se a perfusão ocitócica for interrompida por qualquer motivo, a monitorização CTG contínua deverá ser mantida até ao parto. A decisão de se recomeçar a perfusão ocitócica é da responsabilidade de um obstetra.
6. A utilização de ocitocina na indução e aceleração do trabalho de parto deverá ser regularmente auditada (Evidência de qualidade baixa ++-; Recomendação forte).
Quando se utiliza ocitocina, os profissionais de saúde, responsáveis pela sua administração, deverão realizar o registo adequado de todos os achados clínicos e procedimentos no processo clínico da grávida, incluindo as doses de perfusão e o seu ritmo de incremento61. Recomenda-se a realização de uma auditoria regular à utilização de ocitocina na aceleração e indução do TP, em todos os serviços, com vista à identificação de problemas de comunicação, dificuldades relacionadas com a implementação das normas definidas, desfechos adversos e taxas de intervenções associadas. (61 Esta análise deverá incluir, pelo menos, a avaliação de hemorragia pós-parto grave, rotura uterina, partos por cesariana, índices de Apgar baixos ao 5º minuto, acidose metabólica e encefalopatia hipóxico-isquémica.