Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Angiologia e Cirurgia Vascular
Print version ISSN 1646-706X
Angiol Cir Vasc vol.14 no.1 Lisboa Mar. 2018
CASO CLÍNICO
Estender o limiar para salvar o membro, uma abordagem multidisciplinar.
Extend the threshold for limb salvage, a multidisciplinary approach
Ricardo Castro-Ferreira1,2; Paulo Gonçalves Dias1; Pedro Ferreira3; José Braga3; Sérgio Moreira Sampaio1; José Fernando Teixeira1
1 Serviço de Angiologia e Cirurgia Vascular, Centro Hospitalar de São João, Porto, Portugal
2 Departamento de Cirurgia e Fisiologia, Unidade de Investigação Cardiovascular, Faculdade de Medicina da Universidade do Porto, Portugal
3 Serviço de Cirurgia Plástica, Reconstrutiva e Maxilo Facial, Centro Hospitalar de São João, Porto, Portugal
Autor para correspondência
RESUMO
Caso clínico: Homem indigente, 48 anos, com antecedentes de tabagismo e etilismo crónico. Encaminhado ao SU um mês após queda com traumatismo do MIE. Ao EO apresentava extensa úlcera (25x15cm) na face antero-medial da perna esquerda, com tecido desvitalizado e sinais de infeção no leito, bem como exposição óssea significativa da diáfise da tíbia. Sem pulso femoral no membro esquerdo. O caso foi discutido com equipa de SU de cirurgia plástica tendo sido decidido internar o doente para posterior abordagem multidisciplinar.
Angiografia diagnóstica demonstrou oclusão da artéria ilíaca externa e da artéria femoral superficial esquerdas. Procedeu-se à realização de bypass aorto-bifemoral com prolongamento à artéria poplítea supra-articular com veia grande safena. Cumpriu antibioterapia EV de largo espectro e cuidados de penso com hipoclorito e soro fisiológico, seguido de limpeza cirúrgica da ferida. Posteriormente, realizou-se plastia do defeito com retalho livre de músculo grande dorsal, seguido de enxerto de pele parcial. Alta após 10 dias. Atualmente doente assintomático, com cicatrização total da lesão.
Conclusão: Em casos extremos, mesmo após revascularização eficaz, o grau de lesão tecidual pode não ser compatível com um processo de cicatrização favorável. Nestes casos, uma abordagem multidisciplinar constitui a única via para evitar a amputação. Este caso é um exemplo paradigmático onde a avaliação e intervenção conjuntas por cirurgia vascular e cirurgia plástica foram decisivas para salvar o membro de um homem de 48 anos.
Palavras-chave: Cirurgia Plástica, Doença arterial periférica, Abordagem Multidisciplinar.
ABSTRACT
Clinical case: A 48 years old indigent man, with history of smoking and chronic alcohol consumption. He was taken to the Hospital one month after leg trauma. Physical examination showed extensive ulcer (25x15cm) on the anteromedial aspect of the left leg, with important signs of infection, as well as significant bone exposure of the tibial shaft. No femoral or distal pulses in the affected limb. The case was discussed with the plastic surgery team and a multidisciplinary approach was decided.
Diagnostic angiogram showed occlusion of the left external iliac and superficial femoral arteries. Patient was revascularized with aortobifemoral bypass with great saphenous vein extension to the popliteal artery. Following revascularization, there was a period wound dressing with hypochlorite and large spectrum antibiotics, followed by surgical wound cleaning. Finally, plasty of the clean injury with latissimus dorsi muscle free flap, followed by partial skin graft was performed. Patient was discharged 10 days after the plastic surgery. He remains asymptomatic, with complete healing of the injury, 6 months after hospital release.
Conclusion: In extreme cases, even after successful revascularization, the degree of tissue injury may not be compatible with a favorable healing process. In these cases, a multidisciplinary approach is the only way to avoid amputation. This case is a classic example where the evaluation and joint intervention of vascular and plastic surgery were decisive for the limb salvage of a 48-year-old man.
Keywords: Plastic Surgery, Peripheral Arterial Disease, Multidisciplinary Communication.
INTRODUÇÃO
A isquemia crítica do membro é uma patologia que engloba os doentes em que a ausência de revascularização resulta frequentemente em amputação. Neste grupo de doentes, a patologia arterial condiciona dor em repouso ou o desenvolvimento de úlceras no membro.(1) A perda do membro não só diminui significativamente a qualidade de vida do doente, como também a sua sobrevida fica comprometida. (2) Um número assinalável de doentes com isquemia crítica acumula múltiplos fatores de risco cardiovasculares e a sua aderência às recomendações médicas é imperfeita .(1)
Adicionalmente, muitos destes doentes apresentam padrões de lesão vascular particularmente difíceis de revascularizar.(1) Por outro lado, o grau de lesão tecidular de um doente em isquemia crítica pode ser de tal forma importante, que a revascularização de forma isolada não será suficiente para salvar o membro.(3) Neste subgrupo de doentes, uma abordagem cirúrgica multidisciplinar poderá ser a única solução. A ideia de combinar uma abordagem vascular com reconstrução arterial e um retalho livre (RL) de tecido muscular foi inicialmente descrita por Briggs, et al, em 1985(4). O RL, não só oferece cobertura para a lesão, como aumenta o outflow do bypass, melhorando potencialmente a sua patência e durabilidade.(5) Esta abordagem combinada permite, potencialmente, cobrir lesões extensas dos tecidos moles, ósseas ou tendinosas, que de outra forma resultariam invariavelmente em amputação.
CASO CLÍNICO
Homem indigente, 48 anos, com antecedentes de tabagismo e etilismo crónico. Encaminhado ao serviço de urgência (SU) um mês após queda com traumatismo do membro inferior esquerdo (MIE). Ao exame objetivo apresentava extensa úlcera (25x15cm) na face antero-medial da perna esquerda, com tecido desvitalizado e sinais de infeção no leito, bem como exposição óssea significativa da diáfise da tíbia. Pulso femoral no membro esquerdo não palpável. Pulsos preservados no membro contra-lateral. Índece tornozelo-braço de 1 no membro direito e 0,33 no membro esquerdo (pressão 40mmhg no eixo tibial anterior). O caso foi discutido com equipa de SU de cirurgia plástica tendo sido decidido internar o doente para posterior abordagem multidisciplinar.
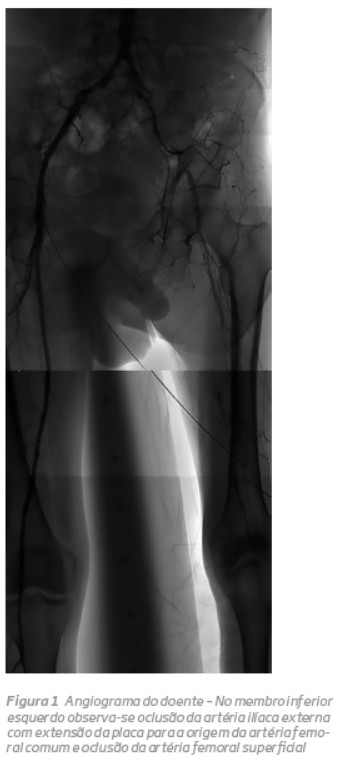
A angiografia diagnóstica demonstrou, no membro inferior esquerdo,oclusão da artéria ilíaca externa (AIE) (13cm) com extensão da placa para a origem da artéria femoral comum (lesão TASC D) e oclusão da artéria femoral superficial (30cm, lesão TASC D) (Fig 1).
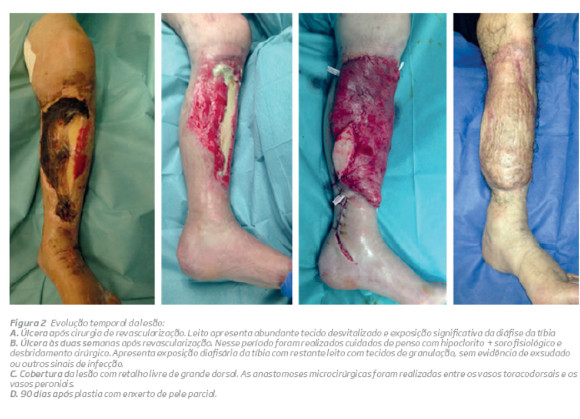
Procedeu-se à realização de bypass aorto-bifemoral com prolongamento à artéria poplítea supra-articular com veia grande safena homolateral invertida. Cumpriu antibioterapia endovenosa de largo espectro (piperacilina/tazobactam + Vancomicina) 5 dias antes da revascularização e 10 dias após a mesma. Mante cuidados de penso com hipoclorito e soro fisiológico, seguido de desbridamento cirúrgico da ferida. Posteriormente, realizou-se plastia do defeito com retalho livre de músculo grande dorsal. As anastomoses microcirúrgicas foram realizadas entre os vasos toracodorsais e os vasos peroniais. Foi realizada plastia do músculo com enxerto de pele parcial num segundo tempo cirúrgico. O doente teve alta 10 dias após a última cirurgia. É possível avaliar a evolução das lesões na (Fig 2). Atualmente, o doente encontra-se assintomático, com cicatrização total da lesão e recuperação funcional favorável – doente deambula autonomamente.
DISCUSSÃO
Embora esta abordagem conjunta seja a única via que permite salvar o membro em casos extremos de lesão tecidular, a sua especificidade e dificuldade técnica fazem com que seja uma opção parcamente explorada.(3) A raridade desta abordagem torna-se ainda mais surpreendente após avaliar os excelentes resultados das séries de casos disponíveis na literatura.(3)(6) A realização de bypass distal seguido de RL tem uma patência primária descrita de 86% ao fim de um ano.(7) Adicionalmente, é descrito que, uma vez viável o retalho, a permeabilidade do bypass não é necessária à sua manutenção.(6) Este facto deve-se à neovascularização observada no retalho logo 3 semanas após a sua construção.(7) Embora não haja dúvidas que para o sucesso desta abordagem a selecção criteriosa dos doentes tem um papel primordial, ainda não há consenso nos fatores que definem os bons ou maus candidatos para esta opção.(3)(6) Há autores que identificam a diabetes e insuficiência renal crónica como as duas patologias que mais se associam à perda de membro após cirurgia combinada(8)(9), noção que é posta em causa por Kimihiro Igari et al.(6) Eventos cardíacos são a principal causa de complicações no pós-operatório, o que leva alguns grupos a excluir doentes com função cardíaca severamente comprometida.(6) A presença de osteomielite deve ser ponderada e tratada com desbridamento cirurgico e antibioterapia previamente à construção do retalho livre.(6)(10) É relativamente consensual que em doentes com osteomielite e infeção descontrolada mesmo após desbridamento cirúrgico não são candidatos a cirurgia combinada. O facto de se tratar de um doente jovem, com uma oclusão longa da AIE, onde a placa se estende para a artéria femoral comum, e o facto de necessitar de abordagem femoral para realização de pontagem femoro-poplítea promoveram a decisão da construção de pontagem aortobifemoral em detrimento de uma abordagem endovascular.
CONCLUSÃO
Em casos extremos, mesmo após revascularização eficaz, o grau de lesão tecidual pode não ser compatível com um processo de cicatrização favorável. Nestes casos, uma abordagem multidisciplinar constitui a única via para evitar a amputação. De facto, a associação de dois métodos cirúrgicos bem estabelecidos de revascularização arterial e retalho livre constitui uma elegante e poderosa técnica para salvar o membro. Uma maior e melhor interligação entre as equipas de cirurgia vascular e plástica deve por isso ser promovida em cada centro hospitalar terciário. Este caso é um exemplo paradigmático onde a avaliação e intervenção conjuntas por cirurgia vascular e cirurgia plástica foram decisivas para salvar o membro de um homem de 48 anos.
BIBLIOGRAFIA
1. Novo S, Coppola G, Milio G. Critical limb ischemia: definition and natural history. Current drug targets Cardiovascular & haematological disorders 2004;4:219-25. [ Links ]
2. Inderbitzi R, Buettiker M, Enzler M. The long-term mobility and mortality of patients with peripheral arterial disease following bilateral amputation. Eur J Vasc Endovasc Surg 2003;26:59-64. [ Links ]
3. Tukiainen E, Kallio M, Lepantalo M. Advanced leg salvage of the critically ischemic leg with major tissue loss by vascular and plastic surgeon teamwork: Long-term outcome. Annals of surgery 2006;244:949-57; discussion 57-8. [ Links ]
4. Briggs SE, Banis JC, Jr., Kaebnick H, et al. Distal revascularization and microvascular free tissue transfer: an alternative to amputation in ischemic lesions of the lower extremity. J Vasc Surg 1985;2:806-11. [ Links ]
5. Czerny M, Trubel W, Zimpfer D, et al. Limb-salvage by femoro-distal bypass and free muscle flap transfer. Eur J Vasc Endovasc Surg 2004;27:635-9. [ Links ]
6. Igari K, Kudo T, Toyofuku T, et al. Combined arterial reconstruction and free tissue transfer for patients with critical limb ischemia. Annals of vascular diseases 2013;6:706-10. [ Links ]
7. Mimoun M, Hilligot P, Baux S. The nutrient flap: a new concept of the role of the flap and application to the salvage of arteriosclerotic lower limbs. Plastic and reconstructive surgery 1989;84:458-67. [ Links ]
8. Illig KA, Moran S, Serletti J, et al. Combined free tissue transfer and infrainguinal bypass graft: an alternative to major amputation in selected patients. J Vasc Surg 2001;33:17-23. [ Links ]
9. Moran SL, Illig KA, Green RM, et al. Free-tissue transfer in patients with peripheral vascular disease: a 10-year experience. Plastic and reconstructive surgery 2002;109:999-1006. [ Links ]
10. Randon C, Vermassen F, Jacobs B, et al. Outcome of arterial reconstruction and free-flap coverage in diabetic foot ulcers: long-term results. World journal of surgery 2010;34:177-84. [ Links ]
Correio eletrónico: cferreira.ricardo@gmail.com (R. Ferreira).
Recebido a 11 de abril de 2017
Aceite a 14 de fevereiro de 2018