Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Crítica de Ciências Sociais
versão On-line ISSN 2182-7435
Revista Crítica de Ciências Sociais no.117 Coimbra dez. 2018
https://doi.org/10.4000/rccs.8325
DOSSIER
Participação pública na saúde: das ideias à ação em Portugal
Public Participation in Health: From Ideas to Action in Portugal
Participation publique à la santé: des idées à l’action au Portugal
Sofia Crisóstomo*, Margarida Santos**
* Instituto Universitário de Lisboa (ISCTE-IUL) | Centro de Investigação e Estudos de Sociologia (CIES-IUL) | GAT – Grupo de Ativistas em Tratamentos Edifício ISCTE, Av. das Forças Armadas, 1649-026 Lisboa, Portugal sofiacrisostomo@gmail.com
** Instituto Universitário de Lisboa (ISCTE-IUL) | Centro de Investigação e Estudos de Sociologia (CIES-IUL) | GAT – Grupo de Ativistas em Tratamentos Edifício ISCTE, Av. das Forças Armadas, 1649-026 Lisboa, Portugal margarida_tpc@yahoo.co.uk
RESUMO
Em Portugal, a participação em saúde está prevista do ponto de vista normativo, em particular ao nível político e institucional. Apesar da preocupação de alguns decisores em promover a participação pública em saúde, esta tem-se revelado insuficiente. É neste contexto, de reconhecimento dos benefícios da participação, mas de ausência de mecanismos capazes de garantir essa participação em processos de decisão sobre saúde, que surge a iniciativa “MAIS PARTICIPAÇÃO melhor saúde”. Esta visa a reivindicação da institucionalização de mecanismos participativos, dando resposta aos anseios de um vasto conjunto de ativistas em saúde, mas também da população portuguesa em geral, que reivindicam o direito a serem envolvidos, de forma regular e efetiva, nas decisões em saúde que os afetam.
Palavras-chave: ativismo, participação pública, Portugal, Serviço Nacional de Saúde
ABSTRACT
In Portugal, participation in health is framed from the normative point of view, in particular, at the political and institutional level. Despite the efforts of some decision-makers to promote public participation in health, it has proved to be insufficient. It is in this context – one in which the benefits of participation are recognised but mechanisms capable of guaranteeing participation in health decision-making processes are lacking – that the “MORE PARTICIPATION better health” initiative appears. This aims to claim the institutionalization of participatory mechanisms responding to the aspirations of a wide range of health activists, but also of the Portuguese population in general, who claim the right to be involved in a regular and effective way in health decisions that affect them.
Keywords: activism, Nacional Health Service, Portugal, public participation
RÉSUMÉ
Au Portugal, la participation à la santé est prévue en termes normatifs, en particulier au niveau politique et institutionnel. Malgré le souci de certains décideurs à promouvoir la participation du public à la santé, cela s’est avéré insuffisant. C’est dans ce contexte, dans lequel les avantages de la participation sont reconnus, mais où il n’existe aucun mécanisme capable de garantir cette participation aux processus décisionnels en matière de santé, que l’initiative “PLUS DE PARTICIPATION meilleure santé” apparaît. Il s’agit de revendiquer l’institutionnalisation de mécanismes participatifs répondant aux aspirations d’un large éventail de militants de la santé, y compris la population portugaise en général, qui revendiquent le droit de participer de manière régulière et efficace aux décisions sanitaires qui les concernent.
Mots-clés: activisme, participation publique, Portugal, Système national de santé
Introdução: um breve olhar sobre a participação pública
A participação pública é hoje um conceito, mas também uma prática, transversal a várias áreas da sociedade, nomeadamente enquanto elemento estruturante das políticas públicas. Em particular nas sociedades democráticas ocidentais, a participação na conceção das políticas públicas é assumida como condição necessária para aportar mais transparência aos processos de decisão e para aproximar, numa base de confiança, representantes do sistema técnico-político e cidadãos e organizações da sociedade civil (Cass, 2006; Mannarini et al., 2009). Face a um profundo afastamento dos cidadãos em relação aos decisores e às formas de participação política convencionais (Gianolla, 2017)1 os tradicionais decisores, técnicos e políticos veem-se confrontados com a necessidade de inovar os processos políticos, introduzindo, por exemplo, componentes de envolvimento dos cidadãos na decisão política. Por outro lado, a literatura, em áreas como o ambiente (Batel e Devine-Wright, 2015; Gonçalves, 2002), a política (Swyngedouw, 2015), a ciência e a tecnologia (Entradas, 2016) e a saúde (Matos e Serapioni, 2017), tem sido prolífica em estudos que suportam a necessidade de envolver os cidadãos nos processos de tomada de decisão que os afetam. Se, numa fase anterior, os chamados novos movimentos sociais e as suas reivindicações – defesa dos direitos ambientais, dos direitos humanos, dos direitos das minorias, de mais e melhor democracia, entre outras (Matos, 2016) – marcaram de forma indelével os processos políticos, a partir do final dos anos 1970 percebe-se uma preocupação crescente por parte da ciência, que a leva a olhar e discutir os processos de participação pública, em particular os processos já institucionalizados (Barnett et al., 2012; Knudsen et al., 2015).
A institucionalização da participação através de mecanismos diversos – participação do tipo convencional – concretiza a resposta dos decisores políticos face a movimentos reivindicativos de aprofundamento da democracia, que reclamam mais e melhor participação na vida pública. Os mecanismos de envolvimento dos cidadãos em formatos institucionais inserem-se, por isso, naquilo que se tem designado de participação do tipo top-down, correspondendo a processos de participação pensados, promovidos e implementados por quem já detém o controlo sobre os processos de decisão. A institucionalização da participação, promovida desta forma, sem que os principais interessados, os cidadãos, sejam envolvidos nas várias fases de conceção dos processos que a sustentam, não tem contribuído para a uma participação efetiva (Gonçalves e Castro, 2009; Santos et al., 2018), ou seja, capaz de influenciar verdadeiramente as decisões. Nesse sentido, essa participação de tipo top-down tem contribuído mais para o desenvolvimento de uma retórica, por parte da maior parte dos responsáveis políticos, segundo a qual os processos já são participados (Santos et al., 2018), do que para promover o envolvimento efetivo dos cidadãos.
Em Portugal, a participação pública está prevista, do ponto de vista normativo, em diferentes áreas e a diferentes níveis. Na prática, no entanto, estes processos não são verdadeiramente participativos, já que, de uma maneira geral, muitas das instâncias participativas que se encontram legalmente regulamentadas não estão a funcionar (Matos e Serapioni, 2017). O caso da saúde é paradigmático. Embora a organização do sistema de saúde preveja, formalmente, a participação dos cidadãos nos processos de decisão, esta, como se discute e se ilustra neste artigo, não tem acontecido. O reconhecimento desta inoperância esteve na base da conceção da iniciativa “MAIS PARTICIPAÇÃO melhor saúde”. Neste artigo analisa-se o potencial desta experiência de ativismo de tipo bottom-up, reivindicativa de espaços alargados de participação direta e regular dos cidadãos e/ou seus representantes nas decisões sobre saúde, em Portugal. Partindo de um projeto participativo de investigação-ação, que se descreve e contextualiza, reflete-se sobre a sua pertinência na realidade da participação pública em saúde em Portugal e são elencadas as potencialidades e os limites identificados ao longo do percurso realizado.
Breve contextualização da participação pública em saúde
O desenvolvimento da participação pública em saúde, em Portugal, insere-se numa tendência mais vasta de âmbito internacional, que reclama e promove como boa prática o envolvimento e a participação dos cidadãos na definição de políticas públicas e respetivos processos de decisão. Sobretudo desde a Conferência de Alma Ata, em 1978, este é um assunto de renovado interesse na agenda de várias instituições europeias e internacionais, como o Conselho da Europa (Council of Europe, 2000), a Comissão Europeia (European Commission, 2007), a Organização Mundial de Saúde (WHO, 2011) e a Organização para a Cooperação e Desenvolvimento Económico (OECD, 2001). Desde há algumas décadas encontramos também, em vários países, práticas institucionalizadas de participação na área da saúde, as quais assumem formas, modelos e consequências diversas ao nível das decisões. Existem, por exemplo, os conselhos de saúde, na Austrália (van Thiel e Stolk, 2013), no Brasil (Ministério da Saúde, 1993), em Espanha (Ministerio de Sanidad y Consumo, 2007), no Canadá (van Thiel e Stolk, 2013) e no Reino Unido (Department of Health, 2001; NHS England, 2013; UK Parliament, 2012); os comités consultivos mistos, na região de Emilia-Romagna em Itália (Hanau e Gattei, 1998); as consultas públicas, no estado do Oregon nos Estados Unidos da América e na província de Ontário no Canadá (van Thiel e Stolk, 2013); a conferência nacional (Ministére des Solidarités et de la Santé, 2017) e as conferências regionais de saúde (Devictor, 2010), em França, entre outros. A participação dos cidadãos – na qualidade de pessoas com doença, utentes dos serviços de saúde, ou consumidores, e das organizações que os representam –, ocorre, por exemplo, em decisões relacionadas com a definição de prioridades e dotações orçamentais globais da política de saúde, medidas e programas específicos de saúde, avaliação de tecnologias de saúde, normas e orientações ou investigação (Florin e Dixon, 2004; Mitton et al., 2009; van de Bovenkamp et al., 2010).
A participação em saúde não só é reconhecida como um direito de todas as pessoas, como a sua concretização é advogada como responsabilidade dos governos, com o objetivo de alcançar sistemas de saúde, políticas e instituições centradas na pessoa e consequentes ganhos em saúde (Council of Europe, 2000; Kickbusch e Gleicher, 2012). O contributo dos cidadãos é assumido como indispensável e necessário para informar a decisão, pois constitui um conhecimento experiencial único sobre o sistema de saúde, a prestação de cuidados de saúde e a vivência com doença (Broerse et al., 2010; Euroean Medicines Agency, 2011; Nordin, 2000; Scutchfield et al., 2006; Telford et al., 2002; van de Bovenkamp et al., 2009). A participação pública em saúde responde, assim, ao objetivo de adequar e alinhar a política de saúde com a prestação de cuidados, de acordo com as prioridades e necessidades não satisfeitas das pessoas e com as preferências individuais e coletivas. Por outro lado, não só aumenta a qualidade dos processos de tomada de decisão em saúde, em termos de relevância e adequação, como reforça a legitimidade, a transparência e a responsabilidade do sistema de saúde (Cooper et al., 1995; Council of Europe, 2000, Tritter e McCullum, 2006). Finalmente, a participação pública em saúde, aliada à participação nas decisões relacionadas com a saúde e os cuidados individuais, é um elemento-chave na coprodução de saúde (Kickbusch e Gleicher, 2012) e, portanto, é assumida como fundamental para alcançar melhores resultados de saúde.
Neste contexto, o conhecimento leigo assume relevância e centralidade, em contraposição com a representação negativa do sistema técnico-político a respeito do público leigo em geral, sistematicamente rotulado como emocional ou irracional, insuficientemente informado e hostil aos avanços tecnológicos, o que legitima a desqualificação e não consideração das posições do público (Barnett et al., 2012; Batel e Devine-Wright, 2015). Falar de participação em saúde é reclamar como legítima a possibilidade de o conhecimento leigo poder contribuir para a melhor compreensão dos problemas de saúde e para a organização dos serviços, mas também para a mitigação de desigualdades na saúde, mesmo considerando eventuais conflitos que esta abertura possa acarretar nomeadamente com os diferentes grupos profissionais, ou seja, com os detentores do conhecimento perito (Popay e Williams, 1996; Garthwaite e Bambra, 2017). Sobre isto importa ainda considerar, a partir de experiências realizadas noutros domínios, a configuração que devem assumir os processos participativos que promovem o envolvimento público em saúde. Geralmente estas são pensadas e implementadas numa lógica top-down, podendo condicionar a forma como estes exercícios de envolvimento decorrem e como se valoriza, ou não, o conhecimento leigo e a forma como este pode influir nas consequentes políticas públicas (Carvalho e Nunes, 2018). Neste sentido, também na saúde, devem pensar-se tecnologias sociais de participação como epistemologias cívicas (Jasanoff, 2004), permitindo a presença informada e crítica dos cidadãos no domínio da saúde, valorizando os seus conhecimentos e experiências numa lógica de coprodução de conhecimento sobre, por exemplo, como promover a eficiência na saúde. É a partir deste objetivo de uma epistemologia cívica em saúde que sociedades democráticas promovem a coprodução de conhecimento sobre determinadas questões, a partir do qual pensam soluções mais adequadas.
Para o crescente envolvimento dos cidadãos e o reconhecimento, hoje indiscutível, da importância da participação pública em saúde, muito têm contribuído as pessoas com doença e seus representantes, nomeadamente o European Patients’ Forum (s.d., 2015) e a International Alliance of Patients’ Organizations (IAPO, 2005), mas também outras organizações não governamentais como a Active Citizenship Network (Terzi, 2013), que se têm mobilizado e agido para colocar, ainda de forma mais urgente, a participação pública na agenda institucional e mediática, e criar janelas de oportunidade para o envolvimento dos cidadãos, em particular na qualidade de pessoas com doença, utentes dos serviços de saúde ou consumidores. Apesar disso, persistem barreiras importantes para um maior envolvimento e a uma participação mais significativa, ou seja, com impacto efetivo nas decisões. A este propósito, destacam-se o contexto cultural e institucional, assim como as atitudes dos vários atores na área da saúde, a par das dificuldades geradas por um conhecimento limitado dos temas e dos processos de decisão, associadas a questões de ordem prática e financeira (Crisóstomo, 2009; Crisóstomo e Lima, 2013; Direção-Geral da Saúde, 2012; IAPO, 2005; Serapioni e Matos, 2014a).
Importa também não negligenciar que a participação e sua definição variam em função dos contextos e das suas características, designadamente no que respeita à cultura política e aos arranjos institucionais preexistentes (Loeber et al., 2011). A participação que este artigo advoga aponta no sentido da adoção de mecanismos capazes de envolver, de forma efetiva e regular, a população nas decisões sobre saúde, recusando uma participação meramente instrumental como meio de legitimar decisões prévias (Fiorino, 1990). Assume-se também que o direito de participação só é efetivo, e se reveste de verdadeiro significado, quando as necessidades e os valores dos cidadãos são colocados no centro dos processos coletivos de tomada de decisão, os quais são orientados por princípios de corresponsabilização e transparência (Pestre, 2008).
Do aparente envolvimento ao envolvimento significativo – Onde estamos em Portugal?
No contexto português, o direito a participar nos processos de tomada de decisão é reconhecido pela Constituição da República Portuguesa, que atribui ao Estado a responsabilidade pelo “aprofundamento da democracia participativa”2 e por “assegurar e incentivar a participação democrática dos cidadãos na resolução dos problemas nacionais”.3 No que respeita à saúde, a Constituição consagra ainda que “o serviço nacional de saúde tem gestão descentralizada e participada”.4
No âmbito da política de saúde, tanto o Plano Nacional de Saúde (PNS) de 2004-2010 (Direção-Geral da Saúde, 2004), como o de 2012-2016 (ibidem, 2012) e a revisão e extensão a 2020 (ibidem, 2015), preconizam a promoção da cidadania como eixo estratégico para maximizar os ganhos em saúde, a concretizar, nomeadamente, através do envolvimento e da participação dos cidadãos. O PNS entende o papel dos cidadãos no seu sentido mais lato (com doença, utentes dos serviços de saúde, cuidadores, familiares e membros da comunidade), podendo atuar como coprodutores da sua própria saúde ou agentes de mudança coletiva, participando no âmbito da política de saúde ou das instituições de saúde. O PNS salienta ainda o papel e a responsabilidade das organizações de pessoas com doença, utentes dos serviços de saúde e consumidores, não só na representação e defesa dos direitos e interesses dos seus membros, como na promoção da participação pública, através do empoderamento e capacitação destes e da participação ativa das próprias organizações. No entanto, o PNS tem sido omisso relativamente à definição de medidas concretas para a implementação e a concretização das orientações propostas.
Na avaliação que fez ao PNS (WHO, 2010a) e ao sistema de saúde português (ibidem, 2010b), a Organização Mundial de Saúde (OMS) considerou seletivo e insuficiente o envolvimento dos vários atores do sistema de saúde. Por isso a OMS recomendou um envolvimento mais precoce dos cidadãos e em diferentes momentos, e também de forma mais abrangente e consistente, incluindo no âmbito da atividade governamental e do próprio PNS, por exemplo, através da criação reiterada de oportunidades para que todos possam apresentar propostas de melhoria do desempenho do sistema de saúde, em particular nas áreas prioritárias. A OMS sugeriu ainda a implementação de plataformas para o maior envolvimento de representantes de diferentes grupos populacionais. As recomendações da OMS continuam por cumprir, o que salienta a necessidade de existir, em Portugal, um plano que contemple os vários níveis, setores e instituições, numa estratégia integrada para a promoção da participação pública em saúde.
Na prática, a participação pública institucionalizada na área da saúde, em Portugal, situa-se, a maioria das vezes, nos níveis mais baixos da escala de participação (Arnstein, 1969; Direção-Geral da Saúde, 2012; OECD, 2001): informação, recolha de opinião (através de inquéritos, consultas públicas e outros meios) ou discussão em reuniões ad hoc. As poucas iniciativas de institucionalização da participação pública na área da saúde em Portugal – sendo as mais relevantes, no âmbito da política de saúde, o Conselho Nacional de Saúde (CNS) e, no âmbito do Serviço Nacional de Saúde (SNS), os Conselhos da Comunidade dos Agrupamentos de Centros de Saúde (ACES) – não só espelham uma conceção ainda associada à participação como informação/consulta, como se tratam de experiências pontuais, ainda recentes ou a carecer de aprofundamento. Noutros casos ainda, o envolvimento traduz-se em situações de tokenismo, sem quaisquer consequências percebidas (Crisóstomo, 2009), tal como definido por Arnstein (1969). O CNS tem previsão legal desde 1990 (Lei de Bases da Saúde),5 mas apenas iniciou a sua atividade em 2017, um ano depois da sua regulamentação.6 Já os Conselhos da Comunidade dos ACES, instituídos há uma década,7 ainda não conseguiram garantir a participação efetiva dos utentes e das respetivas organizações de modo a que as suas necessidades e expetativas sejam incorporadas nos processos de decisão no âmbito dos ACES (Serapioni e Matos, 2014b). Não obstante, ao dilatarmos o conceito de participação para além da fronteira da institucionalização de práticas percebemos, em Portugal, a riqueza de iniciativas que têm alimentado este debate. Desde logo, é incontornável o papel que, ao longo dos anos, têm assumido as associações de pessoas com doença na luta por influenciar decisões que lhes dizem diretamente respeito (Filipe et al., 2010; Rabeharisoa et al., 2014; Clamote, 2014), sem negligenciar também o papel da mobilização coletiva não convencional, como as ações de protesto, onde se encontram muitas manifestações de rua e petições sobre saúde (Matos, 2016).
“MAIS PARTICIPAÇÃO melhor saúde” – Uma iniciativa bottom-up
A iniciativa “MAIS PARTICIPAÇÃO melhor saúde” surgiu, em 2015, do reconhecimento, por parte da sociedade civil, das limitações e insuficiências da participação pública na área da saúde, em Portugal, em particular no que respeita à afirmação do tema na agenda dos decisores e à ausência de espaços de participação pública significativa e efetiva. Tendo por base o enquadramento político e legal preexistente, assumiu o objetivo promover a institucionalização e a efetivação da participação dos cidadãos e seus representantes nos processos de decisão em saúde, tanto a nível político, como institucional, ou seja, no contexto das políticas públicas de saúde e da organização e prestação de cuidados de saúde em Portugal.
O primeiro passo foi estabelecer um grupo de trabalho representativo de pessoas com doença, utentes dos serviços de saúde e consumidores, assente numa base alargada de apoio e com potencial para concretizar com sucesso uma abordagem bottom-up à participação pública em saúde. Para o efeito, o promotor inicial da iniciativa – uma associação de pessoas com doença que trabalha na área do VIH, hepatites virais, tuberculose e outras infeções sexualmente transmissíveis8 – contactou outras associações no âmbito dos programas de saúde prioritários,9 assim como plataformas de associações de pessoas com doença e também associações de utentes dos serviços de saúde e de consumidores. Na sequência, integraram o grupo de trabalho, em paridade com a associação promotora, representantes de associações de pessoas com doença (acidente vascular cerebral, artrite reumatoide e outras doenças reumáticas, cancro, depressão, diabetes, doença de Alzheimer, doença de Parkinson e doenças respiratórias), utilizadores de drogas, portadores de dispositivos médicos e consumidores.10
Por se pretender implementar um projeto de investigação-ação (Minkler e Wallerstein, 2008), foi também estabelecida uma colaboração científica com um centro de investigação e formação avançada na área das ciências sociais,11 tendo sido alocados a este projeto dois investigadores na área da participação pública na área da saúde, que integraram o grupo de trabalho, trazendo para os espaços reflexivos do projeto a evidência empírica sobre as práticas participativas noutros países, em particular no âmbito da saúde, e questionando as visões e práticas dos restantes membros do grupo de trabalho.
Para promover a reflexão conjunta e a construção de posições comuns, foi utilizada uma metodologia participativa, de aprendizagem com os pares e de investigação-ação, em que os representantes das associações foram corresponsáveis por todas as decisões e pelo desenvolvimento das várias atividades em conjunto (Schiefer et al., 2006), tendo as reuniões do grupo de trabalho adotado a forma de plenário aberto a outros interessados.
A coordenação do grupo de trabalho foi assumida pelas autoras,12 que facilitaram os trabalhos de forma independente relativamente aos interesses das associações representadas no grupo de trabalho.
A estratégia, tal como definida e implementada pelo grupo de trabalho (tabelas 1 e 2), assentou em três pilares: 1) caracterização de visões, atitudes e experiências dos cidadãos e das organizações da sociedade civil, 2) formulação de uma proposta-quadro para o seu adequado envolvimento e 3) sensibilização para institucionalizar a participação pública em saúde.
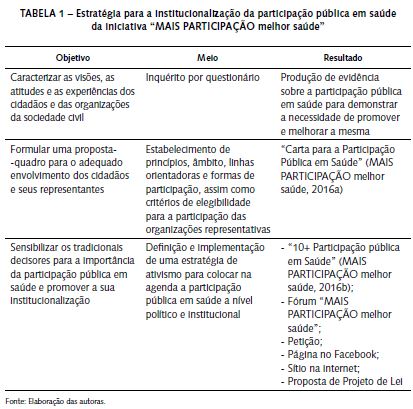
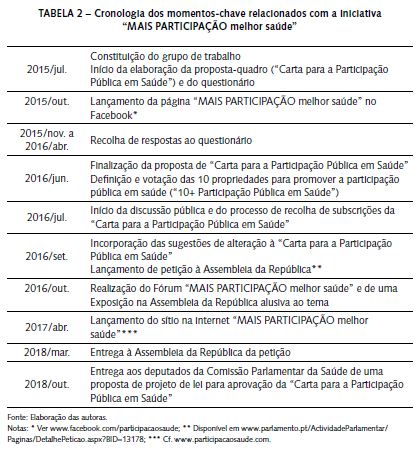
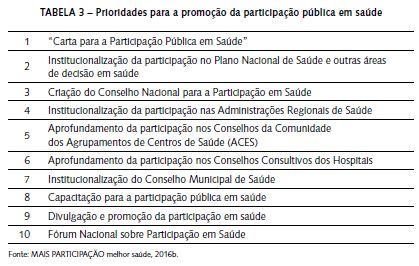
A evidência recolhida por questionário, ao qual responderam 618 cidadãos e 78 organizações, contribuiu para demonstrar a pertinência dos objetivos e a necessidade de um maior envolvimento e uma participação mais efetiva, tendo os resultados sido apresentados publicamente, com a presença de organizações da sociedade civil, decisores políticos e outros representantes dos demais atores da saúde, no Fórum “MAIS PARTICIPAÇÃO melhor saúde”. A discussão pública e a subscrição da “Carta para a Participação Pública em Saúde” mobilizaram mais de uma centena de organizações – associações de pessoas com doença e outras – que são atualmente signatárias desta iniciativa, à qual se juntaram mais de 4000 cidadãos, através da petição dirigida à Assembleia da República. A Carta e a petição – conjuntamente com a identificação de 10 prioridades para promover a participação pública em saúde, em Portugal (tabelas 3) – constituíram, assim, os alicerces da estratégia de ativismo virtual (Crisóstomo et al., 2017) e presencial, em particular junto dos principais decisores políticos na saúde (Comissão Parlamentar de Saúde e respetivos deputados e Ministério da Saúde e seus organismos). No seguimento da petição entregue na Assembleia da República e com o intuito de promover a aprovação, por este órgão, de uma iniciativa legislativa, foi também preparada e apresentada pelos signatários da “Carta para a Participação Pública em Saúde” uma proposta de projeto de lei para institucionalizar a participação pública em saúde.
Para além da participação do tipo bottom-up, salienta-se também a abordagem global – dirigida a toda a sociedade – que a iniciativa “MAIS PARTICIPAÇÃO melhor saúde” adotou desde a fase de discussão pública da “Carta para a Participação Pública em Saúde”, tal como preconizado pelas Nações Unidas (United Nations, 2011) e pela OMS (Kickbusch e Gleicher, 2012), como estratégia para uma melhor governança na saúde. Assim, reconhecendo a contribuição de todas as partes interessadas, procurou-se envolver os vários intervenientes em saúde ao longo de todo o processo, por exemplo, através da abertura à subscrição da “Carta para a Participação Pública em Saúde” por qualquer organização da sociedade civil ou de profissionais, bem como entidades públicas ou outras com intervenção na área da saúde ou da participação pública. Também no Fórum “MAIS PARTICIPAÇÃO melhor saúde” foram criados amplos espaços interdisciplinares de debate, onde os vários atores na área da saúde tiveram um papel ativo como oradores e participantes. Ambas as iniciativas contribuíram para sensibilizar e mobilizar todas as partes interessadas e lançar as bases para uma abordagem alargada e centrada na pessoa, concretizada a posteriori em diversas ações conjuntas, que envolveram associações de pessoas com doença, utentes dos serviços de saúde e consumidores, e também entidades do Ministério da Saúde,13 associações profissionais14 e setoriais,15 academia16 e órgãos do poder local.17 Esta cultura participativa e colaborativa, refletida num diálogo continuado de reflexão e partilha mútuas, que tem como ponto de partida as necessidades, os conhecimentos e as experiências dos cidadãos, resultou na apropriação do tema pelos representantes dos vários atores na área da saúde, e traduz-se, hoje, numa rede informal de apoio à reivindicação de mais e melhor participação na saúde e efetiva promoção desta, tanto a nível político, como institucional.
Conclusão
Ao posicionar-se a favor da literatura científica, assim como orientações internacionais, emanadas de várias instâncias/organismos desde finais da década de 1970, este artigo dá mais um passo na legitimação da pertinência em acolher o conhecimento leigo, sobretudo na área da saúde, a partir de tecnologias sociais capazes de sustentar a voz dos cidadãos e seus representantes, para alcançar políticas públicas de saúde mais adequadas e cuidados de saúde que respondem às necessidades e preferências dos cidadãos. De facto, a participação pública ativa permite aos cidadãos, e aos seus representantes no contexto de saúde, tornarem-se parceiros-chave no processo de decisão em saúde e serem reconhecidos pelos demais atores.
A implementação da “Carta para a Participação Pública em Saúde” pode significar uma transformação disruptiva no sistema de saúde se a conceção das políticas públicas no âmbito da saúde e a prestação de cuidados de saúde, em particular no âmbito do SNS, passarem a beneficiar continuadamente da experiência pessoal e do conhecimento (perícia) que em particular possuem as pessoas com doença ou os utentes dos serviços de saúde. Simultaneamente, os princípios e orientações defendidos, nomeadamente em termos de rotatividade, transparência e publicitação podem limitar o risco de cooptação que não está excluído nestes processos. Desta forma, podem contribuir para a coprodução de conhecimento no âmbito das políticas públicas e do SNS, condição fundamental para uma governança de qualidade na saúde. Através do estabelecimento deste compromisso entre os cidadãos e da conceção das próprias políticas de saúde e do SNS, a iniciativa “MAIS PARTICIPAÇÃO melhor saúde” pode também contribuir para decisões em saúde mais relevantes, mais adequadas, com implementação mais efetiva e melhores resultados em saúde. Apesar de a iniciativa “MAIS PARTICIPAÇÃO melhor saúde” atuar apenas a nível político e institucional, o maior envolvimento neste contexto pode funcionar também como facilitador do envolvimento dos cidadãos nas decisões individuais sobre a própria saúde e a prestação de cuidados.
Ao caber às próprias organizações da sociedade civil a liderança na promoção da participação pública em saúde, assumindo-se como parceiros ativos dos demais atores nesta área, incluindo os tradicionais decisores, a iniciativa “MAIS PARTICIPAÇÃO melhor saúde” pode equiparar-se ao nível mais elevado de empoderamento, participação e influência neste tipo de processos (Arnstein, 1969; Direção-Geral da Saúde, 2012; OECD, 2001). A iniciativa “MAIS PARTICIPAÇÃO melhor saúde” tem vindo a afirmar-se, per se, como um ator amplamente reconhecido no âmbito da saúde, colocando a participação pública em saúde como prioridade na agenda política e institucional a nível nacional, o que significa uma conquista irrefutável (Crisóstomo e Santos, 2018). A luta pela participação em saúde concretizou-se também na conquista de um lugar, com voz, no Conselho Nacional de Saúde.
Mas tal não basta, sendo que o caminho é a afirmação de mais espaços, plurais, capazes de albergar possibilidades de participação de cariz mais universal, de todos/s os cidadãos, em espaços deliberativos em saúde, em Portugal. Não obstante o caminho já percorrido, é ainda longo (e sinuoso) o caminho por fazer. Apesar dos ganhos aqui reportados, está ainda por cumprir o objetivo maior: de institucionalização de mecanismos participativos e de espaços regulares e efetivos de participação pública dos cidadãos e seus representantes no contexto de saúde, enquanto parceiros-chave na mudança e corresponsáveis nos processos de decisão em saúde.
BIBLIOGRAFIA
Arnstein, Sherry R. (1969), “A Ladder of Citizen Participation”, Journal of the American Institute of Planners, 35(4), 216-224. DOI: 10.1080/01944366908977225.
Barnett, Julie; Burningham, Kate; Walker, Gordon; Cass, Noel (2012), “Imagined Publics and Engagement around Renewable Energy Technologies in the UK”, Public Understanding of Science, 21(1), 36-50. DOI: 10.1177/0963662510365663.
Batel, Susana; Devine-Wright, Patrick (2015), “Towards a Better Understanding of People’s Responses to Renewable Energy Technologies: Insights from Social Representations Theory”, Public Understanding of Science, 24(3), 311-325. DOI: 10.1177/0963662513514165.
Broerse, Jacqueline E. W.; Elberse, Janneke E.; Caron-Flinterman, J. Francisca; Zweekhorst, Marjolein B. M. (2010), “Enhancing a Transition Towards a Needs-Oriented Health Research System through Patient Participation”, in Jacqueline E. W. Broerse; Joske F. G. Bunders (orgs.), Transitions in Health Systems: Dealing with Persistent Problems. Amsterdam: VU University Press, 181-205.
Burawoy, Michael (2005), “For Public Sociology”, American Sociological Review, 70, 4-28.
Carvalho, António; Nunes, João Arriscado (2018), “Assembling Upstream Engagement: The Case of the Portuguese Deliberative Forum on Nanotechnologies”, NanoEthics, 12(2), 99-113.
Cass, Noel (2006), Participatory-Deliberative Engagement: A Literature Review. Manchester: School of Environment and Development, Manchester University. [ Links ]
Clamote, Telmo Costa (2014), “Participando pelo avesso: associações de doentes na composição de um padrão de regulação intersticial em saúde”, in Mauro Serapioni; Ana Raquel Matos (orgs.), Saúde, participação e cidadania. Experiências do Sul da Europa. Coimbra: CES/Almedina, 213-231.
Cooper, Liz; Coote, Anna; Davies, Anne; Jackson, Christine (1995), Voices Off: Tackling the Democratic Deficit in Health. London: Institute for Public Policy Research. [ Links ]
Council of Europe (2000), Recommendation No. R (2000) 5 of the Committee of Ministers to Member States on the Development of Structures for Citizen and Patient Participation in the Decision-Making Process Affecting Health Care. Strasbourg: Council of Europe. [ Links ]
Crisóstomo, Sofia (2009), O envolvimento das pessoas que vivem com VIH/Sida nas políticas públicas de saúde. Lisboa: ISCTE – Instituto Universitário de Lisboa.
Crisóstomo, Sofia; Lima, Luísa (2013), “O envolvimento das pessoas que vivem com a infeção pelo VIH na resposta à epidemia: o caso das políticas de saúde”, Ação & Tratamentos, 30, 6-7.
Crisóstomo, Sofia; Matos, Ana Raquel; Borges, Marta: Santos, Margarida (2017), “MAIS PARTICIPAÇÃO melhor saúde: um caso de ativismo virtual na saúde”, Forum Sociológico, 30, 7-16. DOI: 10.4000/sociologico.1729.
Crisóstomo, Sofia; Santos, Margarida (2018), “Participação pública na decisão em saúde. O que temos aprendido?”, Revista Portuguesa de Farmacoterapia, 10(2-3), 118-120.
Department of Health (2001), Involving Patients and the Public in Healthcare. London: Department of Health. [ Links ]
Devictor, Bernadette (2010), “Les conférences régionales de santé et de l’autonomie (CRSA): qu’en sera-t-il de la démocratie sanitaire en région?”, Santé Publique, 22(1), 121-129. DOI: 10.3917/spub.101.0121.
Direção-Geral da Saúde (2004), Plano Nacional de Saúde 2004-2010: mais saúde para todos. Lisboa: Direção-Geral da Saúde. [ Links ]
Direção-Geral da Saúde (2012), Plano Nacional de Saúde 2012-2016. Lisboa: Direção-Geral da Saúde. [ Links ]
Direção-Geral da Saúde (2015), Plano Nacional de Saúde: revisão e extensão a 2020. Lisboa: Direção-Geral da Saúde. [ Links ]
Entradas, Marta (2016), “What is the Public’s Role in ‘Space’ Policymaking? Images of the Public by Practitioners of ‘Space’ Communication in the United Kingdom”, Public Understanding of Science, 25(5), 603-611.
European Commission (2007), White Paper. Together for Health: A Strategic Approach for the EU 2008-2013. Brussels: European Commission. [ Links ]
European Medicines Agency (2011), The Role of Patients as Members of the EMA Human Scientific Committees (EMA/351803/2010). London: European Medicines Agency. [ Links ]
European Patients’ Forum (s.d.), The Value+ Policy Recommendations: Patient Involvement in Health Programmes and Policy. Brussels: European Patients’ Forum.
European Patients’ Forum (2015), “Patient Empowerment Campaign”. Consultado a 05.07.2018, em www.eu-patient.eu/campaign/PatientsprescribE.
Filipe, Ângela Marques; Nunes, João Arriscado; Matias, Marisa (2010), “Os novos actores colectivos no campo da saúde: o papel das famílias nas associações de doentes”, Alicerces, III(3), 119-128.
Fiorino, Daniel J. (1990), “Citizen Participation and Environmental Risk: A Survey of Institutional Mechanisms”, Science, Technology, & Human Values, 15(2), 226-243.
FFMS – Fundação Francisco Manuel dos Santos (2015), “Taxa de abstenção nas eleições para a Assembleia da República: total, residentes em Portugal e residentes no estrangeiro”. Consultado a 10.10.2018, em www.pordata.pt/DB/Portugal/Ambiente+de+Consulta/Tabela/5757483.
Florin, Dominique; Dixon, Jennifer (2004), “Public Involvement in Health Care”, BMJ, 328, 159-161. DOI: 10.1136/bmj.328.7432.159.
Garthwaite, Kayleigh; Bambra, Clare (2017), “How the Other Half Live”: Lay Perspectives on Health Inequalities in an Age of Austerity”, Social Science & Medicine, 187, 268-275.
Gianolla, Cristiano (2017), “Democratisation beyond the Crisis of Liberalism, Bringing Civil Society within the State”, Revista Crítica de Ciências Sociais, 114, 187-206. DOI: 10.4000/rccs.6820.
Gonçalves, Maria Eduarda (2002), “Implementation of EIA Directives in Portugal”, Environmental Impact Assessment Review, 22(3), 249-269. DOI: 10.1016/S0195-9255(02)00005-7.
Gonçalves, Maria Eduarda; Castro, Paula (2009), “Local Is Beautiful? Governing Science-Society Relations in Europe”, Portuguese Journal of Social Science, 8(2), 191-207. DOI: 10.1386/pjss.8.2.191/1.
Hanau, Carlo; Gattei, Laura (1998), “I Comitati consultivi mist i nell’azienda sanitaria Città di Bologna”, L’Arco Di Giano, 16, 180-192.
Haraway, Donna (1988), “Situated Knowledges: The Science Question in Feminism and the Privilege of Partial Perspectives”, Feminist Studies, 14(3), 575-599.
IAPO – International Alliance of Patients’ Organisations (2005), Policy Statement. Patient Involvement. London: IAPO.
Jasanoff, Sheila (2004), States of Knowledge. The Co-Production of Science and Social Order. London/New York: Routledge. [ Links ]
Kickbusch, Ilona; Gleicher, David (2012), Governance for Health in the 21st Century. Copenhagen: WHO Regional Office for Europe. [ Links ]
Knudsen, Jørgen K.; Wold, Line Camilla; Aas, Øystein; Haug, Jens Jacob Kielland; Batel, Susana; Devine-Wright, Patrick; Qvenild, Marte; Jacobsen, Gerd B. (2015), “Local Perceptions of Opportunities for Engagement and Procedural Justice in Electricity Transmission Grid Projects in Norway and the UK”, Land Use Policy, 48, 299-308. DOI: 10.1016/j.landusepol.2015.04.031.
Loeber, Anne; Griessler, Erich; Verstee, Wytske (2011), “Stop Looking up the Ladder: Analyzing the Impact of Participatory Technology Assessment from a Process Perspective”, Science and Public Policy, 38(8), 599-608.
MAIS PARTICIPAÇÃO melhor saúde (2016a), Carta para a participação pública em Saúde. Consultado a 05.07.2018, em www.participacaosaude.com/carta-participacao-publica-em-saude.
MAIS PARTICIPAÇÃO melhor saúde (2016b), 10+ Participação pública em Saúde. Consultado a 05.07.2018, em www.participacaosaude.com/10-prioridades.
Mannarini, Terri; Fedi, Angela; Trippetti, Stefania (2009), “Public Involvement: How to Encourage Citizen Participation”, Journal of Community & Applied Social Psychology, 20(4), 262-274. DOI: 10.1002/casp.1030.
Matos, Ana Raquel (2016), “‘Eu participo, tu participas… nós protestamos’: ações de protesto, democracia e participação em processos de decisão”, O Público e o Privado, 27, 119-136.
Matos, Ana Raquel; Serapioni, Mauro (2017), “O desafio da participação cidadã nos sistemas de saúde do Sul da Europa: uma revisão da literatura”, Cadernos de Saúde Pública, 33(1). DOI: 10.1590/0102-311x00066716.
Ministére des Solidarités et de la Santé (2017), “Conférence nationale de santé”. Consultado a 05.07.2018, em http://solidarites-sante.gouv.fr/ministere/acteurs/instances-rattachees/conference-nationale-de-sante.
Ministério da Saúde (1993), Conselhos de saúde: guia de referência para a sua criação e organização. Brasília: Ministério da Saúde. [ Links ]
Ministerio de Sanidad y Consumo (2007), Marco Estratégico para la mejora de la Atención Primaria en España: 2007-2012. Madrid: Ministerio de Sanidad y Consumo. [ Links ]
Minkler, Meredith; Wallerstein, Nina (orgs.) (2008), Community Based Participatory Research for Health: Process to Outcomes. San Francisco, CA: Jossey Bass (2.ª ed. [ Links ]).
Mitton, Craig; Smith, Neale; Peacock, Stuart; Evoy, Brian; Abelson, Julia (2009), “Public Participation in Health Care Priority Setting: A Scoping Review”, Health Policy (Amsterdam, Netherlands), 91(3), 219-228. DOI: 10.1016/j.healthpol.2009.01.005.
NHS England (2013), Transforming Participation in Health and Care: “The NHS Belongs to Us all”. United Kingdom: National Health Service.
Nordin, Ingemar (2000), “Expert and Non-Expert Knowledge in Medical Practice”, Medicine, Health Care, and Philosophy, 3(3), 297-304. DOI: 10.1023/A:1026446214010.
OECD – Organisation for Economic Co-operation and Development (2001), Citizens as Partners: Information, Consultation and Public Participation in Policy-Making. Paris: OECD Publishing. DOI: 10.1787/9789264195561-en.
Pestre, Dominique (2008), “Challenges for the Democratic Management of Technoscience: Governance, Participation and the Political Today”, Science as Culture, 17(2), 101-119.
Popay, Jennie; Williams, Gareth (1996), “Public Health Research and Lay Knowledge”, Social Science & Medicine, 42(5), 759-768.
Rabeharisoa, Vololona; Callon, Michel; Filipe, Angela Marques; Nunes, João Arriscado; Paterson, Florence; Vergnaud, Frédéric (2014), “From ‘Politics of Numbers’ to ‘Politics of Singularisation’: Patients’ Activism and Engagement in Research on Rare Diseases in France and Portugal”, BioSocieties, 9(2), 111-128.
Santos, Boaventura de Sousa (1995), Toward a New Common Sense. Law, Science and Politics in the Paradigmatic Transition. New York: Routledge. [ Links ]
Santos, Margarida; Batel, Susana; Gonçalves, Maria Eduarda (2018), “Participar está na moda: uma abordagem psicossocial dos orçamentos participativos”, Psicologia & Sociedade, 30. DOI: 10.1590/1807-0310/2018v30165726.
Schiefer, Ulrich; Teixeira, Paulo Jorge; Monteiro, Susana (2006), MAPA – Manual de facilitação para a gestão de eventos e processos participativos. Estoril: Princípia.
Scutchfield, F. Douglas; Hall, Laura; Ireson, Carol L. (2006), “The Public and Public Health Organisations: Issues for Community Engagement in Public Health”, Health Policy, 77(1), 76-85. DOI: 10.1016/j.healthpol.2005.07.021.
Serapioni, Mauro; Matos, Ana Raquel (orgs.) (2014a), Saúde, participação e cidadania: experiências do Sul da Europa. Coimbra: Edições Almedina. [ Links ]
Serapioni, Mauro; Matos, Ana Raquel (2014b), “Citizen Participation and Discontent in Three Southern European Health Systems”, Social Science & Medicine, 123, 226-233. DOI: 10.1016/j.socscimed.2014.06.006.
Swyngedouw, Erik (2015), “Urbanization and Environmental Futures: Politicizing Urban Political Ecologies”, in Tom Perreault; Gavin Bridge; James McCarthy (orgs.), Handbook of Political Ecology. London/New York: Routledge, 609-619.
Telford, Rosemary; Beverley, Catherine A.; Cooper, Cindy L; Boote, Jonathan D. (2002), “Consumer Involvement in Health Research: Fact or Fiction?”, British Journal of Clinical Governance, 7(2), 92-103. DOI: 10.1108/14664100210427606.
Terzi, Alessio (2013), The Patients’ Involvement in Health Policies in Europe. Roma: Active Citizenship Network.
Tritter, Jonathan Quetzal; McCullum, Alison (2006), “The Snakes and Ladders of User Involvement: Moving beyond Arnstein”, Health Policy, 76(2), 156-158. DOI: 10.1016/j.healthpol.2005.05.008.
UK Parliament (2012), Health and Social Care Act 2012 (c. 7). London: Stationery Office. [ Links ]
United Nations (2011), Political Declaration of the High-Level Meeting of the General Assembly on the Prevention and Control of Non-Communicable Diseases. New York: UN. [ Links ]
van de Bovenkamp, Hester M.; Trappenburg, Margo J.; Grit, Kor J. (2010), “Patient Participation in Collective Healthcare Decision Making: The Dutch Model”, Health Expectations, 13(1), 73-85. DOI: 10.1111/j.1369-7625.2009.00567.x.
van Thiel, Ghislaine; Stolk, Peter (2013), Background Paper 8.5. Patient and Citizen Involvement. Consultado a 06.07.2018, em www.who.int/medicines/areas/priority_medicines/BP8_5Stakeholder.pdf.
WHO – World Health Organization (2010a), “WHO Evaluation of the National Health Plan of Portugal 2004-2010”. Copenhagen: WHO Regional Office for Europe.
WHO – World Health Organization (2010b), “Portugal Health System Performance Assessment”. Copenhagen: WHO Regional Office for Europe.
WHO – World Health Organization (2011), Declaração Política do Rio sobre Determinantes Sociais da Saúde. Rio de Janeiro: WHO.
Artigo recebido a 13.07.2018 Aprovado para publicação a 18.10.2018
NOTAS
1 Em Portugal, a participação eleitoral tem vindo a decrescer, nomeadamente nas eleições legislativas, com níveis de abstenção de 8,5% em 1975, de 33,8% em 1995, chegando aos 44,1% em 2015 (FFMS, 2015).
2 Artigo 2.º da Constituição da República Portuguesa.
3 Alínea c) do artigo 9.º da Constituição da República Portuguesa.
4 N.º 4 do artigo 64.º da Constituição da República Portuguesa.
5 Lei n.º 48/90 de 24 de agosto. Diário da República n.º 195/90 – I Série. Lisboa: Assembleia da República.
6 Decreto-Lei n.º 49/2016 de 23 de agosto. Diário da República n.º 161/2016 – I Série. Lisboa: Ministério da Saúde.
7 Decreto-Lei n.º 28/2008 de 22 de fevereiro. Diário da República n.º 38/2008 – I Série. Lisboa: Ministério da Saúde.
8 GAT – Grupo de Ativistas em Tratamentos.
9 Despacho n.º 404/2012 de 3 de janeiro de 2012. Diário da República n.º 10/2012 – II Série. Lisboa: Ministério da Saúde, Gabinete do Secretário de Estado Adjunto do Ministro da Saúde.
10 Aliança Portuguesa de Associações das Doenças Raras, Alzheimer Portugal, ANDAR, Associação Nacional AVC, Associação Portuguesa de Doentes de Parkinson, Associação Portuguesa de Portadores de Pacemakers e CDIs, Associação Protetora dos Diabéticos de Portugal, CASO, DECO, EUTIMIA, Liga Portuguesa contra as Doenças Reumáticas, Liga Portuguesa contra o Cancro e RESPIRA.
11 Centro de Estudos Sociais da Universidade de Coimbra.
12 As autoras deste artigo integram a equipa promotora do projeto. A sua implicação na escrita deste artigo, entendem, não suscita qualquer questão ética na medida em que o escrevem ao abrigo de uma sociologia pública (Burawoy, 2005), ou seja, uma sociologia preocupada com a resolução de problemas, com a visibilidade de quem é usualmente “invisível”, a partir de uma relação de diálogo e de reflexão permanente com um público afetado por determinado problema. Esta escrita é ainda resultado da produção de “conhecimento situado” (Haraway, 1988), em refutação de uma lógica de total objetividade, mas em sintonia com Boaventura de Sousa Santos (1995: 235), quando este afirma que escrever, neste contexto, é escrever alguma coisa do lado de alguém e nunca do centro.
13 Administração Central do Sistema de Saúde, INFARMED, Serviços Partilhados do Ministério da Saúde e SNS + Proximidade.
14 Associação Nacional de Unidades de Saúde Familiar (USF-AN), Associação Portuguesa de Administradores Hospitalares e Associação Portuguesa de Desenvolvimento Hospitalar.
15 Associação Nacional das Farmácias e Associação Portuguesa da Indústria Farmacêutica.
16 Centro de Estudos Sociais da Universidade de Coimbra, Escola Nacional de Saúde Pública da Universidade Nova de Lisboa, Faculdade de Farmácia da Universidade de Lisboa, Faculdade de Medicina da Universidade de Lisboa e Faculdade de Medicina da Universidade do Porto.
17 Câmara Municipal de Cascais e Câmara Municipal de Lisboa.














