Introdução
A doença de Behçet (DB) é uma doença rara.1 Trata-se de uma vasculite multissistémica inflamatória de etiologia desconhecida.1,2 Caracteristicamente, apresenta-se com uma tríade clínica de ulceração aftosa recorrente na mucosa oral e genital e lesões oculares. No entanto, pode ocorrer também atingimento musculoesquelético, gastrointestinal, neurológico ou vascular.1,3,4
O diagnóstico da DB, segundo o International Study Group for Behçet’s Disease,5 é feito na presença de ulceração aftosa recorrente na mucosa oral e mais dois dos seguintes critérios:
Ulceração genital recorrente;
Lesões oculares;
Lesões cutâneas;
Teste de patergia positivo - hiper-reatividade cutânea ao estímulo puntiforme da pele (formação de pústula estéril, ou pápula, com halo eritematoso em 24 a 48 horas, após picada com agulha).
Nem sempre a DB se apresenta com a tríade clássica, dificultando, assim, o seu diagnóstico.
Caso clínico
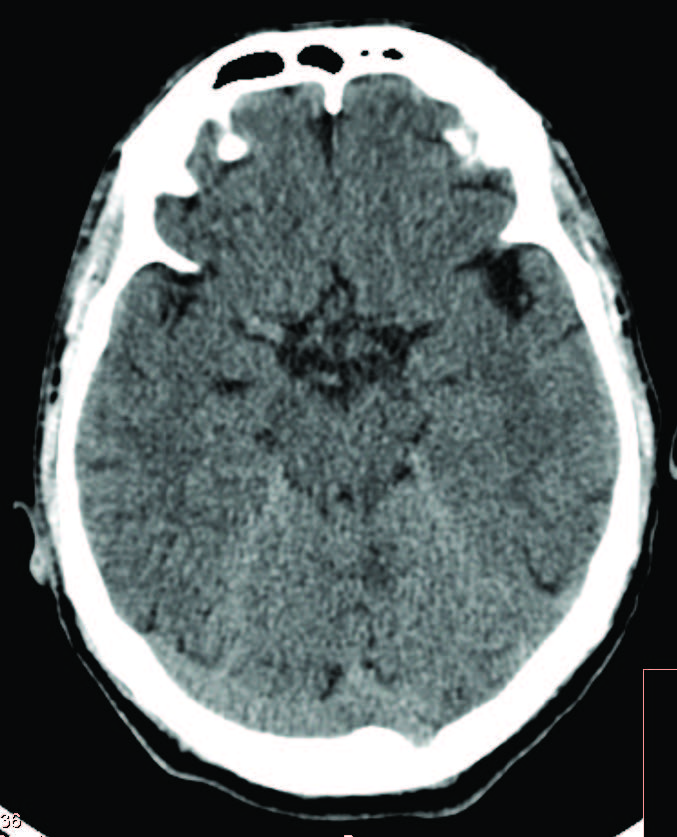
Homem de 45 anos, caucasiano, saudável, polidor de metais, admitido no Serviço de Urgência por quadro de desequilíbrio da marcha, vertigem, noção de diminuição da força muscular e da sensibilidade do membro superior esquerdo (MSE) e hipovisão, com duas semanas de evolução. Referia, ainda, astenia, anorexia e perda ponderal não intencional de cerca de 10 kg (7% do peso corporal) nos últimos 6 meses, assim como aftas recorrentes da mucosa oral desde há um ano. Ao exame neurológico apresentava, de anormal, nistagmo vertical inesgotável na supraversão e horizontal na levoversão, parésia periférica do VII par craniano esquerdo com ptose palpebral, dismetria dos membros superiores com discreto desvio em pronação do MSE e desequilíbrio em ortostatismo com tendência à lateropulsão direita, sendo impossível realizar a marcha de forma autónoma. Restante exame objetivo sem alterações da normalidade. Os exames laboratoriais revelaram discreto aumento dos marcadores de inflamação (proteína C-reativa 1,55 mg/dL e velocidade de sedimentação 51 mm/h), sem outras alterações. A tomografia computadorizada cranioencefálica (TC-CE) realizada à admissão não revelou alterações (Fig. 1). Decidido internamento para estudo.
As serologias (incluindo vírus da imunodeficiência humana, hepatite B e C, reação de Widal, sífilis e IgM citomelogavírus, herpes vírus I/II, parvovírus, Epstein Barr, Rickettsia conorii, leptospira e toxoplasmose) foram negativas, assim como o estudo pró-trombótico, anticoagulante lúpico, anticorpos anti-nucleares (ANA), anti-citoplasma neutrófilo (ANCA), HLA-B27 e HLA-51. O exame de líquor cefalo-raquidiano (LCR) revelou pleocitose leucocitária (164 células: 24% polimorfonucleares e 76% mononucleares) e proteinorráquia (109 mg/dL). A avaliação microbiológica do LCR foi negativa e culturas de sangue e urina foram amicrobianas. O teste de patergia foi negativo. O exame de fundo do olho revelou, no olho esquerdo, múltiplas hemorragias no território da veia temporal inferior, assim como oclusão de ramo da veia temporal inferior e edema macular. Sem alterações no olho direito; sem sinais de uveíte anterior ou posterior bilateralmente.
Por manutenção dos défices, repetiu TC-CE após 48 horas de internamento, que mostrou ténue hipodensidade na vertente posterior do tegmento pontino à esquerda e na vertente supero-medial do hemisfério cerebeloso esquerdo, colocando-se como hipóteses de diagnóstico lesão isquémica ou lesão inflamatória (Fig. 2). A ressonância magnética cranioencefálica (RM-CE) mostrou lesão expansiva na fossa posterior adjacente ao pedúnculo cerebeloso médio, a condicionar moldagem do 4º ventrículo, parecendo tratar-se de lesão de natureza inflamatória (Fig. 3).
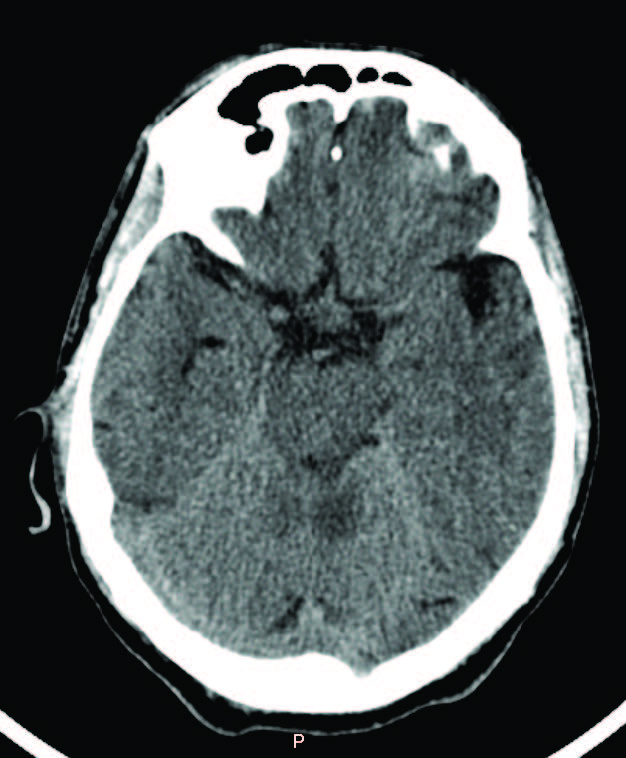
Figura 2: TC-CE às 48h a revelar hipodensidade interessando a vertente posterior do tegmento pontino à esquerda e a vertente supero-medial do hemisfério cerebeloso esquerdo.
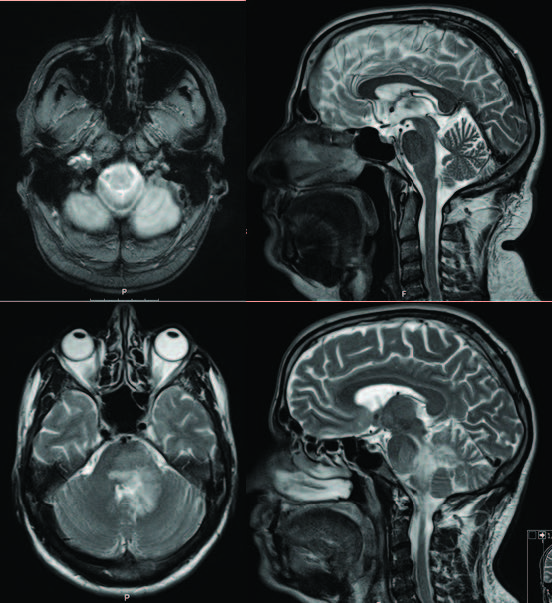
Figura 3: RM-CE a mostrar lesão expansiva na fossa posterior adjacente ao pedúnculo cerebeloso médio, a condicionar moldagem.
Apesar do doente não apresentar todos os critérios de diagnóstico de DB, dado quadro clínico, analítico e imagiológico muito sugestivos de DB com atingimento neurológico, decidiu-se iniciar terapêutica com metilprednisolona 1 g/dia. Verificou-se boa evolução das queixas de desequilíbrio e vertigem, com progressiva recuperação da autonomia para a marcha, tendo-se iniciado o desmame de corticoterapia (CCT) para prednisolona na dose 1 mg/kg/dia após 4 dias. Cumpriu 10 dias de imunossupressão com 60 mg prednisolona/dia, não tendo sido objetivadas lesões ulceradas orais ou genitais, alterações cutâneas ou défices neurológicos de novo.
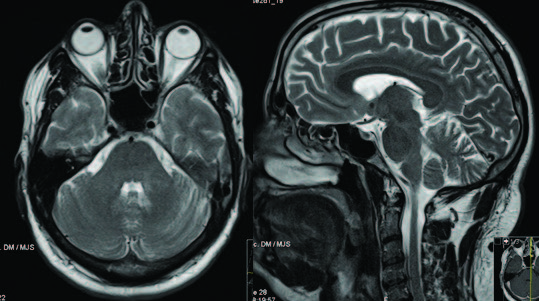
Figura 4: RM-CE ao final de um mês de CCT, a mostrar regressão da alteração de sinal previamente identificada na profundidade.
Já em ambulatório e ao fim de 1 mês de CCT, medicado com 30 mg prednisolona/dia, verificou-se oclusão da veia central da retina esquerda, com áreas de isquemia e edema macular discreto, tendo sido proposto para tratamento com bevazicumab. Apresentou, de novo, lesões acneiformes por todo o dorso. Repetiu RM-CE que mostrou marcada regressão da alteração de sinal previamente identificada na profundidade do hemisfério cerebeloso esquerdo (Fig. 4), sem efeito de massa e sem captação anómala de contraste. Após redução da dose de CCT para 2,5 mg prednisolona/dia, o doente desenvolveu úlceras orais dolorosas, tendo iniciado terapêutica com azatioprina 100 mg/dia. Sem outras intercorrências clínicas documentadas até a data.
Discussão
A síndrome neuro-Behçet é uma das manifestações mais sérias da DB.6 O envolvimento neurológico na DB não é comum, ocorrendo em cerca de 3%-25% dos doentes e, habitualmente, mais tarde no curso da doença.3,4 O atingimento neurológico é habitualmente parenquimatoso (tronco cerebral, gânglios da base, cérebro e cerebelo), podendo verificar-se atingimento não-parenquimatoso (trombose dos seios venosos).3,6,7 É importante considerar o diagnóstico de neuro-Behçet num doente com queixas neurológicas que apresente outras manifestações sistémicas da DB como, por exemplo, ulceração oral ou genital. No caso clínico descrito, o doente apresentou-se com síndrome vertiginosa central, hipostesia do MSE e ptose esquerda, num quadro compatível com evento isquémico. É importante salientar que lesões isquémicas-like são a manifestação mais comum da DB no sistema nervoso central.8 A RM-CE é o exame de eleição para o diagnóstico de neuro-Behçet pois permite a identificação de alterações imagiológicas características que a distinguem de outras patologias que se podem manifestar de forma clínica semelhante.6 No caso descrito, as alterações encontradas na RM-CE foram compatíveis com lesão inflamatória, excluindo a hipótese de isquemia inicialmente apontada na TC-CE.
A DB está associada com o complexo major de histocompatibilidade HLA B5, mais especificamente o HLA-B51.3,4,6 No entanto, não há um marcador serológico para doença de Behçet,9 e o genótipo HLA-B5 é encontrado em apenas 40%-65% dos doentes com DB e pode estar presente em indivíduos saudáveis.6 Apesar de se estimar que mais de metade dos doentes com neuro-Behçet sejam positivos para o alelo HLA-B51, o nosso doente não era portador deste alelo.10
Sabe-se que na DB há elevação dos marcadores de inflamação, no entanto, não há qualquer associação/padrão entre marcadores de inflamação e a doença.6 Neste caso, o doente apresentava à admissão parâmetros inflamatórios discretamente elevados que, após tratamento com CCT, normalizaram, tal como verificado noutros casos clínicos.11 O exame do LCR encontra-se alterado nos doentes com DB, verificando-se aumento da proteinorráquia e da contagem celular, com níveis de glicose normal6,12; estas alterações verificaram-se neste caso clínico.
Apesar do quadro sugestivo de neuro-Behçet, o doente não apresentava todos os critérios de classificação de diagnóstico, apresentando apenas história de ulceração oral múltipla e dolorosa, não objetivada no internamento. O doente negava, ainda, história de lesões ulceradas na mucosa genital ou alterações cutâneas. As lesões genitais são muito comuns na DB (57%-93%), constituindo parte da tríade diagnóstica.4 Durante o internamento, o doente não apresentou lesões cutâneas, no entanto estava sob CCT em alta dose. As lesões acneiformes, a manifestação cutânea mais comum na DB, surgiram após desmame de CCT, apoiando, assim, o diagnóstico.
O teste de patergia é um dos principais critérios de diagnóstico da DB. Um teste positivo é altamente sugestivo de DB embora não seja patognomónico6 e, no nosso caso, o teste foi negativo.
As lesões oculares são uma manifestação comum da DB, podendo ocorrer em até 70% dos doentes e levar a cegueira.3,4 O atingimento ocular mais comum é uveíte bilateral; oclusão de veias da retina, neurite ótica e episclerite são manifestações observadas menos frequentemente.3
Neste caso, o quadro clínico, analítico e imagiológico era muito sugestivo de DB com atingimento neurológico, apesar de não se verificarem todos os critérios de classificação. Após exclusão de outros diagnósticos, nomeadamente do foro infecioso, neoplásico ou autoimune, pelo elevado grau de suspeição clínica e ausência de diagnóstico alternativo, foi decidido iniciar terapêutica de acordo com o gold standard do tratamento no neuro-Behçet (metilprednisolona 1 g por dia, seguido de prednisolona 0,5-1 mg/kg/dia, com desmame progressivo de acordo com a evolução do quadro),7 tendo-se verificado uma evolução positiva. O atingimento neurológico na DB está associado a pior prognóstico, principalmente no caso do atingimento parenquimatoso,3 no entanto, no caso do doente apresentado houve marcada redução da lesão inflamatória cerebral após tratamento com CCT, mantendo-se estável com dose baixa de CCT. Outras modalidades de tratamento, não tão bem estudadas no atingimento neurológico da DB, estão disponíveis como terapia adjuvante (metotrexato, ciclofosfamida, fármacos anti-fator de necrose tumoral (TNF), interferão-α, clorambucilo e micofelato de mofetil).4,7,9 No entanto, existe ainda muita controvérsia em relação à melhor escolha de tratamento. A azatioprina tem-se relevado uma terapêutica eficaz na DB com atingimento entérico e neurológico.3
Conclusão
A DB pode ser muito difícil de diagnosticar quando a manifestação inicial não inclui a descrição clássica da doença, obrigando assim a uma história clínica e investigação minuciosas para exclusão de outras causas. O atingimento neurológico na DB não é comum, e constitui uma entidade potencialmente fatal com mau prognóstico.
A hipótese de neuro-Behçet deve ser incluída nos diagnósticos diferenciais de quadros neurológicos de difícil diagnóstico, já que o tratamento precoce com CCT é fundamental.