Introdução
O luto surge no contexto da perda de um ente querido e cria no indivíduo um estado agudo de insegurança que normalmente acarreta sentimentos intensos de desejo de encontrar a pessoa que morreu, acompanhados por preocupação com pensamentos e memórias da pessoa e frustração e tristeza associadas ao fracasso em alcançar a reunião.1 No luto agudo, as reações são frequentemente dolorosas e prejudiciais com sofrimento emocional e somático, mas não devem ser diagnosticadas como patologia mental.
Assim, o luto agudo é geralmente limitado no tempo,2 e para a maioria das pessoas, um progresso considerável na adaptação à perda ocorre dentro de seis meses.3,4
A perturbação de luto prolongado (PLP) é uma condição patológica de saúde mental que envolve uma resposta generalizada de luto que persiste por mais de seis meses após uma perda, e cursa com pensamentos perturbadores, emoções desreguladas, sentimentos ou comportamentos inadequados que afetam o funcionamento diário.4,5 Estudos internacionais indicam que cerca de 7% das pessoas que vivenciam o luto, sofrem de PLP e este distúrbio único e reconhecível deve ser alvo de tratamento específico.6 Existem fatores de risco que uma vez presentes predispõem a esta condição clínica, tais como a existência de doença mental prévia, ser-se do sexo feminino, viver sozinho, o ente querido ser jovem, ou o tipo de ligação familiar existente, entre outros fatores.4,7 Uma vez instalado a PLP, o processo de resolução do luto atrasa-se, tornado esta vivência, mais dolorosa, mais prolongada no tempo, mais geradora de sequelas e com tendência a cronificar.8
Em abril de 2019, foi divulgada pela Direção Geral da Saúde (DGS) a Norma de Orientação Clínica (NOC) 003/2019, onde se propõe um modelo de intervenção diferenciada no luto prolongado em adultos, com critérios de diagnóstico, sinalização, monitorização e referenciação.9) Contudo, esta norma preconiza que a intervenção seja realizada pelo menos seis meses após a perda do ente querido, o que leva a que a PLP já se encontre instalada no momento da avaliação, dificultando o processo de tratamento. Um dos maiores desafios para os clínicos consiste em identificar corretamente indivíduos enlutados em risco de desenvolver PLP, de modo a fornecer o suporte adequado e efetuar o encaminhamento especializado necessário, mas sem correr o risco de patologizar o luto. O médico de família, pelo contacto próximo com os seus utentes, encontra-se numa posição privilegiada para identificar mais precocemente e com mais acurácia os indivíduos em risco de luto prolongado.10
Assim, com esta revisão pretende-se elaborar uma ferramenta de apoio à consulta de abordagem ao indivíduo em luto, nos cuidados de saúde primários, de modo a identificar precocemente aqueles que se encontram em maior risco de desenvolver PLP.
Métodos
Pesquisa nas bases de dados Medline/PubMed de artigos científicos publicados desde 2010 até à atualidade, em língua portuguesa ou inglesa, usando os termos “Grief”, “Bereavement”, “Risk assessment” e “Primary care” e as palavras-chave “Prolonged grief” e “Complicated grief”. Foram também consultadas guidelines e normas de orientação clínica nacionais e internacionais. Os artigos foram selecionados pela pertinência do título, leitura do resumo e texto integral dos artigos, tendo em consideração o objetivo deste trabalho.
Luto agudo, adaptação à perda e luto patológico
O luto agudo inicia-se com a perda do ente querido e incorpora a resposta à separação e ao stress. O denominador comum do luto agudo é o foco intenso nos pensamentos e nas memórias da pessoa falecida, acompanhados de tristeza e saudade. Os enlutados concentram sua atenção, emoções, pensamentos e comportamento na pessoa falecida e no que foi perdido.11) Os sintomas de luto agudo variam entre os indivíduos e, diferem nas mesmas pessoas, depois de perdas diferentes. Os sintomas também variam com o tempo e são influenciados por normas sociais, religiosas e culturais.12-14 Um estudo de adultos com 55 anos ou mais com luto agudo descreveu que os sintomas mais comuns eram saudade, memórias angustiantes, vazio e sentimento de atração por aspetos associados ao falecido.3 O curso do luto agudo varia dependendo das circunstâncias e consequências da morte, bem como das expectativas sociais e culturais.4,15,16 No entanto, no luto agudo, os sentimentos e memórias dolorosos são comumente misturados com períodos de trégua e sentimentos positivos,12,17 que refletem a resiliência e predizem melhores resultados.12,18
O diagnóstico diferencial de luto agudo típico inclui a depressão major (DG) e a perturbação de stress pós-traumático (PSPT).4
O processo de adaptação à perda pode ser longo, e as emoções podem aumentar e diminuir de forma imprevisível.12,14,16 No geral, a intensidade do luto diminui à medida que a finalidade e as consequências da perda são compreendidos e as esperanças e planos futuros são reconstruídos. No entanto, as emoções podem ainda surgir em ocasiões difíceis, como o aniversário do falecido, férias em família e celebrações em grupo. Outras vezes, pensamentos ou comportamentos mal adaptativos ou em contextos adversos simultâneos podem complicar o luto, atrasando ou interrompendo o processo de adaptação.19
O luto prolongado é uma forma de luto que é anormalmente prolongada, intensa e incapacitante, sendo que a presença de pensamentos ruminativos, comportamentos disfuncionais, desregulação emocional e/ou problemas psicossociais impedem a adaptação da pessoa à perda.4,20) A perturbação de luto prolongado é uma síndrome única e uma condição que pode ser diferenciada de outras patologias mentais.4,20
Epidemiologia
Em 2015, Shear, estimava uma prevalência de 2% a 3% de luto complicado na população mundial.19
Uma meta-análise de 2017 (incluídos 14 estudos, n=8035 indivíduos em luto) apontou que a prevalência desta perturbação nas pessoas em luto, seria de 9,8% (IC 95% 6,8 - 14,0).9,21 Este resultado suporta a premissa de que a PLP afeta uma minoria significativa dos indivíduos em luto, mais especificamente um em cada dez adultos que vivenciam uma perda. Contudo, este estudo e outros mais recente4 realçam a grande variabilidade de estimativas de prevalência da PLP entre as várias investigações, possivelmente devido a diferenças metodológicas e heterogeneidade nos mesmos, uso de diferentes ferramentas de avaliação e diferenças culturais dos locais onde são conduzidos (países ocidentais versus países orientais),21 pelo que são necessários mais estudos no futuro para estabelecer a verdadeira prevalência da PLP.4
Alguns trabalhos apontam igualmente diferentes prevalências de PLP conforme a relação com a pessoa perdida, atingindo percentagens mais altas no caso da perda de esposa, de uma criança ou perda em contexto de homicídio ou morte violenta.4,19
Critérios de diagnóstico clínico
A diferenciação entre os sintomas do luto normal e da PLP pode não ser fácil.4 O receio de que o reconhecimento formal da PLP como uma entidade nosológica, levasse os profissionais de saúde a diagnosticar e gerir incorretamente indivíduos com sintomas de luto normal conduziu ao estabelecimento de critérios de diagnóstico.22 Estes critérios, associados ao uso de instrumentos de rastreio, têm por objetivo aumentar a especificidade e sensibilidade do diagnóstico, garantindo a identificação de indivíduos com critérios de PLP e reduzindo o subdiagnóstico desta entidade nosológica.
Ao longo dos anos, usaram-se diferentes termos para descrever esta síndrome, como “luto crónico”, “luto complexo”, “luto patológico”, “luto não resolvido”. Até 2020, existiam duas denominações principais, baseadas nas classificações DSM-5 e CID-11: “Perturbação de luto complexo persistente” (PLCP) (2013) e “Perturbação de luto prolongado” (2018), respetivamente.23 Enquanto na CID-11, o luto prolongado foi classificado no capítulo 6, com o código (QE62), como entidade nosológica independente, na DSM-5, foi incluído nas secções “Outros transtornos relacionados a trauma e stressores especificados” e “Doenças que requerem estudo futuro”.9 Para responder a este problema, em 2021, a DSM-5 renomeou esta entidade como PLP e redefiniu os critérios diagnósticos (ver Tabela 1).24)
Ambas as definições partilham características comuns, nomeadamente a angústia de separação, contudo diferem noutros aspetos importantes, nomeadamente:
Critério de tempo: a DSM-5 preconiza uma duração de sintomas persistente durante pelo menos 12 meses (adultos) ou seis meses (crianças), enquanto a CID-11 refere uma duração mínima de sintomas de pelo menos seis meses;
Limiar de sintomas acessórios: a DSM-5 recomenda o limiar de pelo menos três de oito sintomas acessórios listados, enquanto na CID-11 esse limiar não está definido;
Na DSM-5 contempla-se um critério adicional que se refere ao diagnóstico diferencial entre depressão major, PSPT ou outra perturbação mental, efeitos fisiológicos de substâncias ou outra condição médica.
Na Tabela 1 encontram-se resumidos os critérios clínicos preconizados em ambas as classificações. Na NOC da DGS, a classificação preconizada para avaliação dos indivíduos em luto é a CID-11.9
Um estudo recente mostrou que o limiar de pelo menos um sintoma acessório (ponto C da Tabela 1) da CID-11 tinha elevada sensibilidade, mas especificidade insuficiente.25
Tabela 1 Critérios Diagnósticos para PLP pela CID-11 e DSM-5.
CID-11:(Fonte: Assessing Prolonged Grief Disorder: a systematic review of assessment instruments, 2020) *Critérios CID-11 foram colocados pelo autor numa ordem análoga aos critérios da DSM-5, para melhor comparação DSM-5: (Fonte: Validation of the new DSM-5-TR criteria for prolonged grief disorder and the PG-13-Revised (PG-13-R) scale, 2021)
Comorbilidades associadas
A avaliação clínica da pessoa em luto deve incluir o rastreio de outras desordens de foro psiquiátrico ou médico, uma vez que a coexistência destas condições é comum.19 O processo de luto pode ocorrer acompanhado de psicopatologia concomitante, nomeadamente depressão major, perturbação de stress pós-traumático (PSPT) e perturbações da ansiedade, contudo deve ser efetuado um diagnóstico diferencial entre estas entidades e a PLP.4,26 Os sintomas afetivos, alterações cognitivas e ou comportamentais e perturbação do sono, parecem estar presentes em todos os casos, mas enquanto na PSPT se focam no evento traumático e medo da sua recorrência (evento que causou a morte, por exemplo), e na depressão major a anedonia é predominante e persistente, na PLP os pensamentos estão centrados na pessoa falecida, na saudade e desejo de sentir-se próxima dela.19 Além disso, acresce o facto de a PLP apresentar resposta baixa à medicação antidepressiva.27
As perturbações de abuso de substâncias também podem ser observadas em indivíduos com PLP. A severidade dos sintomas e o impacto funcional da PLP em doentes com psicopatologia parece ser superior do que em indivíduos sem comorbilidades.28 Outras perturbações mentais associadas incluem a alteração dos hábitos alimentares e a ideação suicida.29 Relativamente ao risco de suicídio, este é maior nos indivíduos com PLP e é independente da presença de psicopatologia. Os fatores de risco identificados e relacionados com os comportamentos suicidários foram o maior número de anos desde a perda e a presença de sintomas mais severos de PLP. Um estudo quantitativo realizado por Van de Venne et al, em 2020, revelou que a ideação suicida é duas vezes maior no sexo masculino.30 Por vezes, os indivíduos que tentam o suicídio fazem-no na tentativa de reencontrar a pessoa falecida.
A PLP pode também estar associada a aumento de patologias médicas como as doenças cardiovasculares, a hipertensão arterial, alterações do sistema imunitário e cancro.4,19,29 Isto poderá ter tradução no aumento do número de consultas médicas, hospitalizações, cirurgias e aumento da taxa de mortalidade das populações em luto, quando comparadas à população geral.31 Segundo a literatura, nos idosos, o aumento da taxa de mortalidade foi maior nos primeiros 90 dias após o evento de perda, sendo ainda mais evidente nos indivíduos sem patologia médica crónica prévia e nos indivíduos de países desenvolvidos.32
Fatores de risco
A variabilidade das respostas no luto poderá estar relacionada com os recursos pessoais e sociais de que o indivíduo dispõe para lidar com a situação de perda e, por outro lado, com a presença de fatores de risco que influenciam negativamente a capacidade de adaptação do indivíduo.9,11,32,33 Segundo a literatura, estão documentados os seguintes fatores de risco (Tabela 2).
Tabela 2 Fatores de risco associados a PLP.
Adaptado de NOC nº 003/2019 de 23/04/2019 da Direção Geral de Saúde "Modelo de Intervenção Diferenciada no Luto Prolongado em Adultos" e "Bereavement and Complicated Grief" Katherine Shear
Alguns estudos mostraram que as crenças espirituais/religiosas e a prestação de cuidados paliativos podem diminuir o risco de PLP.11,32,34
No último ano, vários foram os trabalhos publicados acerca do processo de luto nos familiares de doentes falecidos em contexto de COVID-19. Este período teve um impacto significativo na vivência do luto a diferentes níveis: maior probabilidade de ocorrência de uma morte não expetável, isolamento do familiar doente, a impossibilidade de realizar despedidas e rituais religiosos ou culturais habituais. A acrescentar, o próprio apoio familiar e social encontrava-se comprometido pela conjetura pandémica.35
Ferramentas de diagnóstico da perturbação de luto prolongado
Existem várias escalas desenvolvidas e validadas internacionalmente que visam a avaliação diagnóstica da PLP. Um estudo realizado por Treml et al em 2020,36 recolheu informações sobre 11 destes instrumentos, que mostraram excelente ou boa fiabilidade e validade. Em oito das onze ferramentas foi possível uma categorização diagnóstica do luto, entre patológico e não patológico, através de valor de corte e/ou pela definição de um algoritmo de diagnóstico. A maioria destas escalas são extensas, variando o número de itens avaliados entre cinco e 31. A ferramenta mais simples foi o Brief Grief Questionnaire, que mostrou uma fiabilidade razoável a alta.36
Em Portugal foi efetuada a tradução e validação de duas destas escalas, a Inventory of Complicated Grief (ICG)37 e a Prolonged Grief-13 (PG-13),31 para servirem de apoio ao diagnóstico de PLP, após pelo menos seis meses de luto.
À luz do conhecimento atual, antes dos seis meses, não existem ferramentas de acompanhamento dos doentes em luto, pelo que se prevê que este período possa ser um pouco mais complexo, de acordo com fatores de risco conhecidos.
Abordagem precoce do luto nos cuidados de saúde primários
Os cuidados de saúde primários advogam a promoção da saúde e prevenção da doença, procurando atuar no rastreio e diagnóstico precoce de diferentes patologias.
Os médicos de família constituem uma fonte de apoio acessível e económica, que frequentemente têm conhecimento prévio da pessoa enlutada e da sua história familiar, pelo que desempenham um papel vital no processo de luto.38 Pessoas em luto, especialmente os mais velhos, procuram frequentemente a primeira ajuda nos cuidados de saúde primários.27 Contudo, pode existir relutância não só da pessoa enlutada em procurar ajuda médica, por receio de ser medicado na sua dor emocional, como do médico pelo dilema de vir a medicar um processo normativo.38
De acordo com os critérios de diagnóstico, a PLP só pode ser diagnosticada pelo menos seis meses após a perda do ente querido. Estudos recentes, referem que a identificação de indivíduos em risco de desenvolver luto complicado, pode prevenir a cronificação do mesmo.10,39
Nesse sentido os autores propõem-se à construção de uma ferramenta prática para aplicação nos cuidados da saúde primários (Tabela 3), nos primeiros seis meses após a perda, que vise rastrear os indivíduos em risco de desenvolver um PLP, e construída com base nos fatores de risco e escalas validadas, acima mencionadas. O principal objetivo é permitir o acompanhamento adequa7x do dos indivíduos em risco e não o diagnóstico precoce de PLP, de forma a não patologizar o processo de luto.
Tabela 3 Ferramenta de rastreio de indivíduos em risco de PLP.
| FATORES PESSOAIS | Score* | ||
|---|---|---|---|
| Género feminino | SIM ( NÃO ( | 1 | |
| Idade avançada (≥ de 65 anos) | SIM ( NÃO ( | 1 | |
| Baixa Escolaridade (≤ 4º ano) | SIM ( NÃO ( | 1 | |
| Morar sozinho | SIM ( NÃO ( | 1 | |
| Antecedentes psiquiátricos | SIM ( NÃO ( | 1 | |
| Consumo de substâncias (álcool, tabaco, drogas) | SIM ( NÃO ( | 1 | |
| Lutos complicados prévios | SIM ( NÃO ( | 2 | |
| FATORES INTERPESSOAIS | |||
| Perda de cônjuge, filho ou pais | SIM ( NÃO ( | 2 | |
| Ausência de ritual de despedida | SIM ( NÃO ( | 2 | |
| FATORES CIRCUNSTANCIAIS\12 | |||
| Morte súbita ou violenta | SIM ( NÃO ( | 2 | |
| Cuidador principal | SIM ( NÃO ( | 2 | |
| IMPACTO EMOCIONAL DA PERDA | |||
| Considera que a sua vida agora não tem sentido? | SIM ( NÃO ( | 3 | |
| Na última semana tem desejado morrer ou tem pensado em formas de pôr fim à vida? | SIM ( NÃO ( | 4 | |
*Pontuação máxima igual a 23 pontos
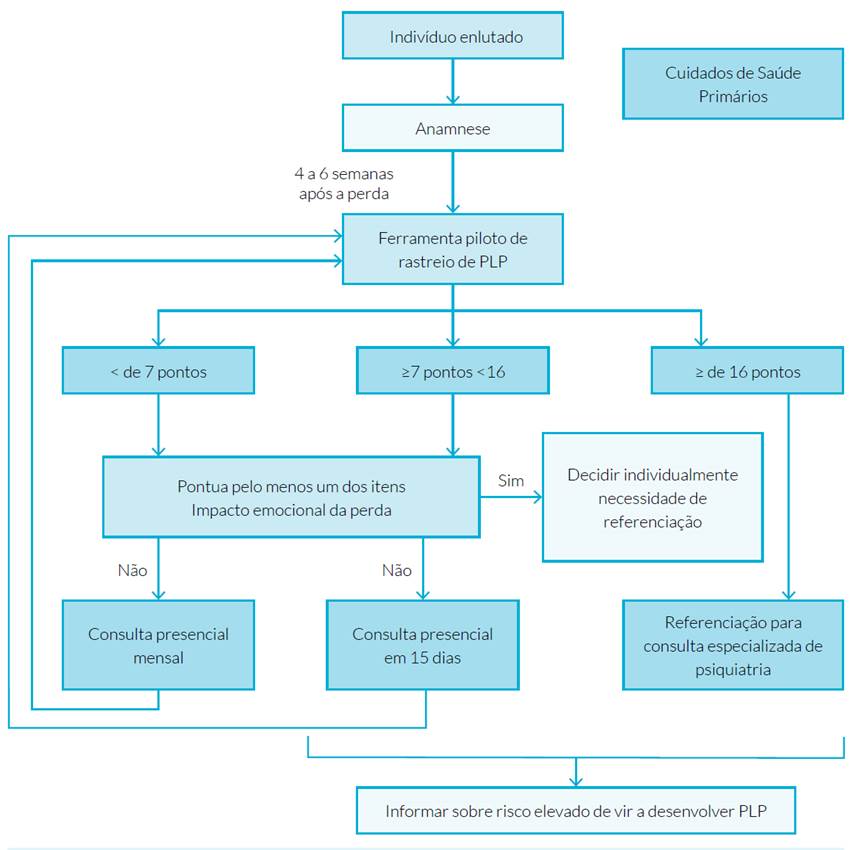
Esta ferramenta poderá ser aplicada por um profissional de saúde (médico, enfermeiro ou psicólogo) em qualquer momento nos primeiros seis a 12 meses após a perda, sendo que se recomenda uma primeira abordagem entre as quatro e seis semanas, cujo resultado vai orientar a necessidade de reavaliação ou referenciação a cuidados especializados (Fig. 1). Se score inferior a sete pontos, o indivíduo deve ser reavaliado novamente em consulta presencial, dentro de um mês de forma a monitorizar evolução do processo de luto; caso apresente um score maior ou igual a sete e menor que 15 pontos, a periodicidade da consulta deve passar a quinzenal. Em ambos os casos, deve haver uma ponderação individual acerca da imediata referenciação a consulta de especialidade, caso o enlutado responda afirmativamente a pelo menos uma das duas últimas questões. Se score igual ou superior a 15, o indivíduo deve ser referenciado a consulta da especialidade; notar que sempre que a pontuação seja maior ou igual a sete, o enlutado deve ser informado que se encontra sob risco acrescido de vir a desenvolver PLP.
Discussão
Embora o processo de luto seja amplamente reconhecido como uma resposta normal e esperada à perda, a sua evolução nem sempre decorre nestes moldes podendo configurar uma entidade patológica.22
Contudo, a diferenciação entre os sintomas do luto normal e patológico pode efetivamente não ser fácil de estabelecer no contexto clínico. A comunidade científica internacional na tentativa de evitar que os profissionais de saúde diagnostiquem incorretamente indivíduos com sintomas de luto normal tem apostado no critério temporal de pelo menos seis meses para que se possa formalmente identificar uma entidade nosológica denominada de PLP.22,23 É consensual que esta perturbação apresenta elevada morbilidade (incluindo risco de suicídio) e um impacto funcional significativo que também não deve ser negligenciado nos cuidados de saúde.4,30
Em Portugal, a NOC 003/2019 da Direção Geral da Saúde é o único modelo disponível para orientação dos profissionais de saúde e destina-se apenas aos processos de luto prolongado (pelo menos seis meses).9 As limitações inerentes a esta NOC prendem-se com inúmeros aspetos, nomeadamente com a obrigatoriedade temporal do diagnóstico ser realizado somente seis meses após a perda. Por outro lado, nas situações documentadas de risco elevado em que se preconiza referenciar para apoio especializado de Consulta de Luto há também constrangimentos significativos, porque nem todos os hospitais dispõem desta consulta, o que implica que o médico de família pondere a referenciação consoante a disponibilidade do enlutado em deslocar-se, por vezes grandes distâncias, para usufruir deste apoio.
De facto, em Portugal os médicos de Medicina Geral e Familiar deparam-se na sua prática clínica com uma elevada frequência de processos de luto, mas concomitantemente com uma ausência de modelos de abordagem passíveis de serem aplicados de forma simples e rápida nos primeiros seis meses após a perda do ente querido.
Assim, o estabelecimento de instrumentos de rastreio é uma prioridade nacional, pois poderá por um lado ajudar a garantir apenas a identificação de indivíduos enlutados em risco de vir a desenvolver lutos patológicos e, por outro lado prestar uma atividade assistencial individualizada e efetiva que pode até implicar a referenciação precoce para consultas especializadas de Psiquiatria nos hospitais de residência, antecipando inequívocas melhorias do prognóstico global.
Com base na vasta literatura disponível no âmbito do luto, os autores propõem uma ferramenta piloto, que carece obviamente ainda de validação, mas que encerra um esforço de reflexão e atualização clínica numa área simultaneamente tão sensível e pertinente do ponto de vista da prática clínica.
A ferramenta de rastreio de 13 itens, proposta pelos autores, tem como principal objetivo ser aplicada por um profissional de saúde, preferencialmente pelo médico assistente de Medicina Geral e Familiar, nos primeiros 6 meses após a perda, idealmente entre as quatro e seis semanas, no âmbito de uma consulta médica presencial. Os itens integrados na ferramenta foram selecionados da literatura de acordo com os principais fatores de risco consensualmente conhecidos para PLP.4,9,32,40) O principal esforço desta seleção consistiu em maximizar a robustez e reprodutibilidade da ferramenta, integrando itens de fácil compreensão e rápida aplicação. Foram excluídos desta ferramenta dois fatores pessoais - baixo nível socioeconómico e idade jovem do falecido - por não haver consistência na literatura da definição subjacente e do cut-off associado. A sua integração nesta proposta piloto configuraria um viés, dada a possível subjetividade consoante o médico que aplicasse a ferramenta, com consequentes divergências no score final. A maioria dos itens selecionados pelos autores, excetuando o fator pessoal - Morar sozinho - e os fatores integrados no Impacto Emocional da Perda, são imutáveis e por isso presentes em qualquer altura após a perda, o que acrescenta viabilidade a esta ferramenta de rastreio. Assim, parece ser inequívoco o benefício da sua aplicação nos primeiros seis meses antes do diagnóstico formal de PLP, para identificar pessoas em risco de a desenvolver. Esta ferramenta piloto tem como principais pontos fortes o facto de ser construída com base nos principais fatores de risco para PLP, sendo estes de uma forma geral objetivos e de fácil recolha (processo clínico do utente), até por outro clínico que não o médico de família do utente. Os dois últimos itens são mutáveis e, no ponto de vista dos autores, merecedores de scores mais elevados por si só, uma vez que permitem aferir a evolução da reação face ao luto e o seu impacto na vivência individual, o que pode de facto alterar-se ao longo do tempo. Os elevados scores concedidos a estes itens refletem também um sinal de alarme para a presença de ideação suicida, com ou sem plano de concretização, carecendo de uma avaliação mais regular e/ou especializada de acordo com o fluxograma proposto.
Dentro dos pontos fracos desta ferramenta de rastreio encontra-se a ausência de um valor de corte objetivamente validado que auxilie na classificação do risco, conduzindo a uma avaliação subjetiva e dependente de quem a aplica. Além disso, a inexistência de uma periodicidade devidamente regulamentada para aplicação e reavaliação, bem como o facto de ainda não ter sido aplicada ou validada, constituem também aspetos a considerar.
De futuro, pretende-se que esta ferramenta possa ser divulgada, aplicada e idealmente validada, no âmbito dos cuidados de saúde primários, com benefício prognóstico dos indivíduos em luto.
Os autores ambicionam também que este trabalho e a pertinência desta ferramenta piloto possam futuramente ser alvo de maior investigação, e consequentemente constituir-se como instrumentos auxiliares de atualização e de aperfeiçoamento da prática clínica em Medicina Geral e Familiar.