Introdução
O fenómeno de nutcracker, também designado entrapment da veia renal esquerda (VRE), refere-se a uma compressão extrínseca da VRE. Anatomicamente pode ser anterior ou posterior. O anterior é o tipo mais comum e ocorre quando existe uma compressão da VRE entre a aorta e a artéria mesentérica superior (AMS). O posterior, ocorre quando a VRE é retroaórtica e nestes casos normalmente a compressão é entre a aorta e a coluna, podendo, no entanto, existir etiologias mais raras nomeadamente neoplasia pancreática, neoplasia retroperitoneal ou aneurisma da aorta abdominal.1 A compressão da veia renal direita é muito mais rara sendo a gravidez um factor conhecido implicado nesta entidade.2 A compressão renal atua como uma estenose extrínseca (ainda que numa fase mais tardia ocorram alterações estruturais na própria veia renal) e o resultado desta estenose varia desde assintomática (a maioria dos casos) até ao aparecimento de sintomas e sinais relacionados com hipertensão venosa renal. Quando sintomática, designa-se síndrome de nutcracker (SNC).
Apesar da sua prevalência ser desconhecida, o SNC parece afetar mais mulheres, pelo que uma influência hormonal pode estar adjacente ao desenvolvimento de sintomas.3 Por outro lado, mesmo dentro das mulheres sintomáticas, parece haver um agravamento das queixas álgicas na fase pré menstrual, o que pode estar relacionado com os níveis de progesterona.4 Existem dois picos etários de incidência do SNC, o primeiro ocorre pela segunda década de vida, e o segundo ocorre em mulheres de meia idade.5
A clínica é muito variável e está relacionada com a hipertensão venosa e inclui hematúria (sintoma mais comum), proteinúria, dor lombar/abdominal, sintomas relacionados com congestão pélvica (dor pélvica, dismenorreia, dispareunia, varizes pélvicas, varicocelo).6-8 Os sintomas são normalmente agravados pelo exercício físico.9
O melhor método de diagnóstico ainda não está completamente estabelecido, mas envolve a combinação de fatores clínicos e demonstração de estenose da VRE. O eco Doppler pode ser usado como primeiro teste diagnóstico; os critérios de diagnóstico standards envolvem a presença de estenose com aceleração significativa em decúbito (aceleração >100cm/s) e com aumento da velocidade depois de o doente estar em posição ortostática durante 15 minutos, ratio de diâmetros veia renal no hilo/na estenose >3 em decúbito e >5 depois de 15min em ortostatismo.10 No entanto, apesar de ter uma especificidade de 100%, a sensibilidade do eco-Doppler nestes casos é de apenas 78%.11 A fleboTAC e a RMN permitem uma avaliação anatómica adequada. O diâmetro normal da VRE é de cerca de 4 a 5mm9 e da veia gonadal aproximadamente 3mm.12 A AMS tem origem habitualmente ao nível da primeira vértebra lombar e faz um ângulo agudo com a aorta (51 +/- 25º). Na fleboTAC e na RMN é perceptível uma compressão da VRE (tradicional sinal beak sign) podendo estar presente dilatação pós-estenótica e podem ainda ser aparentes a dilatação da veia gonadal e presença de varizes pélvicas. Um angulo entre a aorta e a AMS inferior a 35º é habitualmente suficiente para o diagnóstico.13 A sensibilidade de diagnóstico da angioTAC é de 91.7%, com uma especificidade de 88.9%.14 A venografia continua a ser considerado o gold standard permitindo uma avaliação morfológica, hemodinâmica (através de medição de pressão venosa, um gradiente >3 é critério diagnóstico)15 e ainda pode evidenciar refluxo pela veia gonadal e presença de varizes pélvicas.
O melhor tratamento ainda não está definido e a seleção da melhor opção é dificultada pelo reduzido número de casos, ausência de estudos prospetivos randomizados, e pela ausência de follow-up a longo prazo de algumas das opções terapêuticas. O objetivo do presente trabalho é a descrição de um caso clínico de SNC tratado por transposição da veia gonadal na nossa instituição.
CASO CLÍNICO
Doente de 40 anos, sexo feminino, observada em consulta de cirurgia vascular por varizes pélvicas e vulvares recidivadas e sintomas de congestão pélvica. Por suspeita de síndrome de congestão pélvica, foi realizado estudo complementar com fleboTAC que revelou fenómeno de nutcracker, dilatação importante da veia ovárica (VO) e varizes pélvicas. O exame sumário de urina revelou hematúria.
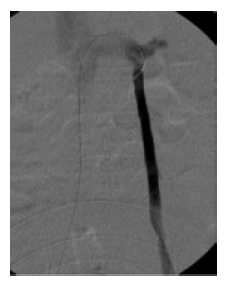
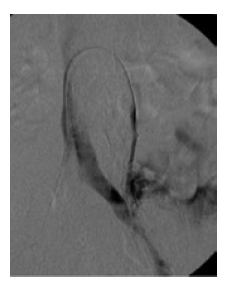
A doente considerava os sintomas de congestão pélvica e as varizes pélvicas/vulvares incapacitantes pelo que queria ser tratada. Foram ponderadas várias opções de tratamento, tendo sido decidido fazer uma transposição da VO para a veia ilíaca comum (VIC). Através de uma pequena incisão para-mediana esquerda (com cerca de 5cm) foi realizada uma abordagem retroperitoneal dos vasos. Procedeu-se à identificação e isolamento da VO (sinalizada com fio guia colocado pela veia femoral comum direita no início do procedimento, Figura 1). Localizada posteriormente à VO, isolou-se a VIC. Procedeu-se à secção transversal da VO e anastomose em termino-lateral da VO à VIC. A angiografia de controlo final (Figura 2) revelou rápida progressão de contraste pela veia ovárica e pelo eixo ilíaco esquerdo, sem imagens sugestivas de estenoses. O tratamento foi complementado com esclerose com espuma de varizes vulvares. A doente teve alta no primeiro dia de pós-operatório. Ao 6º mês de pós-operatório mantem-se sem recidiva das varizes e sem hematúria.
Discussão
A prevalência do SNC é desconhecida. Os sintomas/sinais estão relacionados com o desenvolvimento de hipertensão venosa renal e o diagnostico depende da conjugação da clínica e alterações laboratoriais na presença de critérios imagiológicos.
É uma síndrome com possíveis consequências não desprezíveis, nomeadamente risco de trombose da veia renal, perda de função renal e hematúria com anemia, por outro lado, pode cursar com sintomas que interferem com a qualidade de vida do doente, nomeadamente em relação com congestão pélvica por incompetência da veia gonadal. No entanto, o tratamento do SNC é controverso, quer em relação às indicações do tratamento (clara no caso de hematúria com anemia ou impacto hemodinâmico, mas mais questionável no caso de sintomas poucos severos de congestão pélvica), quer em relação à melhor estratégia a oferecer, que ainda não está definida. Deste modo, o tratamento vai depender do tipo e severidade dos sintomas (por sua vez dependentes do grau de estenose da veia renal e da compensação através de colateralidade).6
O melhor tratamento ainda está por definir. O tratamento conservador pode ter um papel em alguns doentes. Um baixo índice de massa corporal tem correlação positiva com o SNC16 e durante a puberdade, associado à maturação dos corpos vertebrais, desenvolvimento de tecido conectivo e adiposo na origem da AMS o que se traduz numa diminuição da compressão da VRE e ainda devido ao expectável desenvolvimento de colateralidade venosa como vias alternativas de drenagem,17,18 que ocorre frequentemente a resolução da sintomatologia. Por este motivo, em doentes com menos de 18 anos, está recomendada uma tentativa de tratamento conservador durante 2 anos, com 75% de resolução da hematúria neste grupo etário. Por outro lado, para doentes com sintomas toleráveis e que não interfiram na qualidade de vida, o tratamento conservador é uma opção válida.
Contrariamente, doentes com sintomas severos (hematúria com anemia concomitante, agravamento da função renal, proteinúria, queixas álgicas refratárias ou outros sintomas relacionados com congestão pélvica) têm indicação para tratamento cirúrgico.19 O tratamento é fundamental para evitar as possíveis complicações inerentes à compressão da VRE nomeadamente trombose da VRE, dilatação e incompetência da veia gonadal e glomerulopatia com perda de função renal.20,21
As hipóteses de tratamento são muito variadas, desde métodos endovasculares até à nefrectomia.
O tratamento endovascular, nomeadamente o stenting da veia renal esquerda, tem sido descrito na literatura com vantagens comparativamente à cirurgia, no entanto, foram descritas complicações graves associadas ao stenting nomeadamente trombose, migração do stent (a taxa de migração nos casos descritos é de 7.3%, com casos descritos de embolização para a aurícula direita com necessidade de cirurgia), fratura do stent e re-estenose22 pelo que não é, de momento, o método de tratamento preferencial. Normalmente são utilizados stents autoexpansíveis, com 6 a 8cm de comprimento (idealmente posicionado justa primeira divisão da VRE.23 Relativamente ao diâmetro, para evitar migração do stent, deverá ser sobredimensionado em 20% relativamente ao diâmetro da VRE ao nível do hilo renal (normalmente stents de 14 a 16mm). Alguns autores sugerem anti-agregação durante 2 a 3 meses para permitir a endotelização do stent24 e diminuir o risco de trombose do stent. Outra opção de tratamento endovascular é a embolização da veia gonadal esquerda (uma vez que os sintomas de congestão pélvica estão normalmente em relação com insuficiência da veia gonadal) no entanto, este tratamento só deverá ser utilizado após a resolução da estenose da VRE, uma vez que representa uma importante via de drenagem renal importante. O tratamento cirúrgico continua a ser o gold standard de tratamento. Relativamente ao SNC anterior, a transposição da VRE (para uma implantação mais distal na VCI) é o procedimento mais frequentemente utilizado e descrito como sendo o mais efetivo. Envolve relativamente pouca manipulação dos vasos renais e apenas uma anastomose e tem uma alta taxa de resolução da sintomatologia. Por vezes, a VRE apresenta lesões estruturais fibróticas o que dificulta a confeção de uma anastomose e pode condicionar a sucesso da técnica, podendo ser necessário complementar esta técnica com uma venoplastia com patch (normalmente de veia grande safena). No entanto, este procedimento requer a realização de uma laparotomia mediana e acesso transperitoneal dos vasos pelo que apresenta morbilidade não desprezível (nomeadamente em relação com possíveis lesões iatrogénicas durante o procedimento e risco de trombose venosa inerente à manipulação). Por outro lado, um número considerável de doentes desenvolve re-estenose ou oclusão da veia transposta. No caso de lesão estrutural da VRE não passível de reparação com angioplastia com patch venoso, o bypass da VRE para a veia cava inferior com VGS é uma alternativa terapêutica, porém com resultados a longo prazo ainda limitado. Outra possibilidade terapêutica é o auto-transplante renal. Algumas das vantagens apontadas ao autotransplante renal são o facto de ser efetivo a normalizar a pressão venosa ao nível da VRE e previne o desenvolvimento de ptose renal no futuro o que poderia levar a recidiva da sintomatologia. Na nossa instituição, temos vasta experiência na transplantação renal e o auto-transplante tem sido realizado com bons resultados, no entanto, há um risco de perda do enxerto renal associado ao procedimento e envolve uma incisão arciforme ao nível da fossa ilíaca. A transposição da AMS é uma alternativa cirúrgica, que reduz o risco de trombose venosa inerente à transposição da VRE mas que acarreta risco de trombose arterial e potencial desenvolvimento de isquemia mesentérica.17
Dado que a sintomatologia do SNC está relacionada com a hipertensão venosa renal, a transposição da veia gonadal (que constitui uma via de drenagem acessória e normalmente muito desenvolvida nestes doentes) para a veia ilíaca comum, apresenta-se como um método de tratamento possível e com várias vantagens inerentes nomeadamente a não manipulação da veia renal (e consequentemente menos risco de perda do rim), não envolve a realização de uma laparotomia mediana (envolve normalmente um pequena incisão paramediana o que poderá ser uma vantagem muito importante principalmente se aferido à idade relativamente jovem destes doentes), não exige a utilização da VRE (por vezes fibrosada o que representa uma dificuldade acrescida para a realização de uma anastomose) e não envolve a manipulação da veia cava inferior e riscos possíveis associados. No presente caso, tratava-se de uma doente de idade jovem e com sintomas relativamente frustes (sem hematúria macroscópica, sem proteinúria) pelo que optamos por esta estratégia de tratamento, com menor morbilidade associada nomeadamente menor risco de complicações inerentes à manipulação da VRE que poderia culminar em trombose venosa e perda do rim. Por se ter antecipado possível dificuldade na identificação da veia ovárica (tinha sido decidida uma abordagem paramediana com uma pequena incisão por ser tecnicamente possível e ter menor impacto estético) foi decidida a colocação de um fio guia ao nível da VO no inicio do procedimento, com o propósito de orientar a disseção e permitir a identificação inequívoca da VO. Através da incisão prevista, foi realizada uma abordagem retroperitoneal da veia ovárica e imediatamente posterior a esta, identificamos a veia ilíaca comum. Procedeu-se à secção transversal da VO e anastomose em termino-lateral à veia ilíaca comum. O sucesso clínico imediato (com desaparecimento dos sintomas de congestão pélvica), o facto de a doente não ter apresentado nova recidiva de varizes e ter tido resolução da hematúria no pós-operatório corroboram a aplicabilidade e efetividade deste tratamento nestes casos.